Под диагнозом СПКЯ подразумевается заболевание гормонального характера, поражающее яичники. Вследствие этого нарушается их структура и происходит сбой в работе желез. В репродуктивном возрасте синдром поликистозных яичников диагностируется наиболее часто. Несмотря на широкую распространенность заболевания, причины его возникновения до сих пор не изучены до конца.
Что это такое?
СПКЯ (синдром поликистозных яичников) – патология, которая характеризуется образованием множественных кистозных полостей в железах. Они могут быть заполнены свернувшейся кровью или гноем. По статистике, от недуга страдает каждая пятая женщина.
В гинекологии СПКЯ считается серьезной проблемой. Это обусловлено тем, что большинство пациенток, обратившихся к врачу, жалуются на невозможность забеременеть.
Это происходит за счет того, что увеличенные в размерах яичники являются причиной повышенной выработки лютеинизирующего гормона и мужских половых биологически активных веществ.
Следствием является повышение уровня эстрогена и уменьшение концентрации прогестерона.
Закономерными результатами данных процессов являются следующие нарушения:
- происходит сбой в работе яичников;
- ухудшается их кровоснабжение;
- в парные железы не поступают жизненно важные компоненты в достаточном количестве;
- не появляется овуляция;
- утолщается эндометрий матки;
- менструальный цикл становится нерегулярным;
- могут периодически возникать маточные кровотечения.
В гинекологии СПКЯ классифицируется по нескольким признакам.
По этиологии он может быть:
- Первичным. Другое название недуга – синдром Штейна-Левенталя. Первичный поликистоз яичников может быть врожденным, либо он развивается в период становления менструального цикла.
- Вторичным. В этом случае заболевание является следствием уже имеющегося эндокринного недуга.
По патогенезу синдром может иметь следующие формы:
- Типичную, при которой значительно увеличен синтез мужских половых гормонов.
- Центральную, характеризующуюся стремительным набором массы тела.
- Смешанную, сочетающую признаки обеих форм.
Кроме того, поликистоз яичников может быть двух типов. В первом случае железы увеличиваются в размерах, во втором – нет.
Необходимо знать, что СПКЯ – это такое заболевание, которое необходимо лечить. Оно существенно снижает вероятность наступления беременности, но при своевременном обращении к врачу возможно успешно выносить и родить ребенка. Если же игнорировать тревожные симптомы, патология приведет не только к бесплодию, но и к другим серьезным осложнениям.
Причины
Необходимо знать, что СПКЯ – это такой недуг, который является следствием гормонального нарушения. Оно, в свою очередь, возникает из-за выработки большого количества тестостерона, угнетающего процесс овуляции.
Причинами данной ситуации могут быть:
- наследственная предрасположенность;
- состояние постоянного психоэмоционального напряжения;
- депрессии;
- патологии органов эндокринной системы;
- неудовлетворительные условия окружающей среды в районе постоянного проживания;
- нарушение метаболических процессов;
- снижение чувствительности клеток организма к инсулину;
- нейрогуморальные расстройства;
- инфекционные заболевания хронического характера;
- избыточная масса тела;
- смена климата.
Под влиянием одного или нескольких вышеперечисленных факторов затормаживается процесс развития и формирования фолликулов. Одновременно с этим уплотняются и увеличиваются в размерах капсулы яичников, под которыми начинают формироваться многочисленные кистозные образования.
Симптомы
Каждой женщине нужно знать, что СПКЯ – это такое заболевание, которое может протекать по-разному. Выраженность симптомов зависит только от индивидуальных особенностей организма.
Первые признаки СПКЯ могут появиться тогда, когда в яичниках уже длительное время развивается патологический процесс.
В связи с этим большинство женщин даже не подозревают о наличии поликистоза и обращаются за медицинской помощью, если многочисленные попытки забеременеть оказались безуспешными. В этом случае симптомом синдрома поликистозных яичников является бесплодие.
Также на заболевание могут указывать следующие признаки:
- нарушение менструального цикла;
- аменорея;
- усиленный рост волос на лице, шее, руках;
- угревая болезнь;
- облысение;
- себорейный дерматит;
- ожирение (масса тела резко увеличивается на 10 и более кг);
- маточные кровотечения;
- повышенная жирность кожи и волос;
- болевые ощущения в нижней части живота, нередко иррадирующие в поясницу или тазовую область;
- ректальная температура тела неизменна на протяжении всего цикла (при овуляции она должна повышаться).
Важно! Большинство вышеперечисленных симптомов синдрома поликистозных яичников могут и не являться признаками, указывающими на наличие патологии, у женщин во время или перед менопаузой и у девушек в подростковый период. Это обусловлено тем, что в обоих случаях нарушение цикла и проявления избыточной выработки андрогена могут являться нормальными физиологическими состояниями.
После обследования врачом может быть установлен диагноз СПКЯ, если симптомы носят постоянный характер и сохраняются долгое время с момента появления первого менструального кровотечения. Что касается женщин, организм которых готовится или находится в менопаузе, вероятность наличия синдрома крайне высока, если они уже замечали признаки заболевания в более молодом возрасте.
Диагностика
В первую очередь врачу необходимо тщательно собрать анамнез. При первичном приеме он должен получить ответы на следующие вопросы:
- какие тревожные симптомы беспокоят пациентку;
- тип телосложения;
- индекс массы тела;
- нарушено ли состояние кожных покровов и слизистых оболочек;
- тип оволосения.
Затем врач осуществляет влагалищный осмотр на гинекологическом кресле и проводит пальпацию. Это необходимо для того, чтобы оценить размеры и плотность желез.
Для точной постановки диагноза назначаются лабораторные и инструментальные методы диагностики синдрома поликистозных яичников:
- Анализ крови на определение уровня следующих гормонов: прогестерона, пролактина, тестостерона, кортизола, ФСГ, ЛГ, ДЭА-С, эстрадиола, андростендиона. Они вырабатываются надпочечниками, гипофизом и яичниками.
- Анализ крови на определение концентрации липидов. Это нужно для выявления нарушений обменных процессов.
- Анализ крови на сахар. Большинство женщин, имеющих поликистоз яичников, страдают от сахарного диабета или входят в группу риска по его развитию. Для получения более точной информации может быть назначен тест на толерантность к глюкозе.
- УЗИ. В процессе исследования оценивается скорость кровотока, размеры яичников, плотность капсул. Диагноз СПКЯ УЗИ подтверждает, если специалист обнаружил 25 и более образований, диаметр которых варьируется в пределах 2-9 мм. Кроме того, при поликистозе объем яичника превышает 10 мл.
- МРТ. С его помощью врач получает возможность узнать, поражены ли железы опухолями.
- Лапароскопия. При СПКЯ метод позволяет визуально оценить состояние яичников, что невозможно при влагалищном осмотре. Кроме того, врач может осуществить забор биоматериала для его дальнейшего анализа.
Анализы крови назначаются всем пациенткам. На основании их результатов выбираются наиболее подходящие инструментальные методы диагностики.
Консервативное лечение
Согласно клиническим рекомендациям, СПКЯ отступает при комплексном подходе к избавлению от недуга. За счет этого возможно создать благоприятные условия для наступления беременности и вынашивания плода.
Согласно этому же врачебному документу, в лечении СПКЯ должны присутствовать следующие этапы:
- Снижение массы тела. Борьба с ожирением подразумевает корректировку рациона питания и увеличение интенсивности физических нагрузок. Также показан прием гипогликемических средств, среди которых врачи отдают предпочтение «Метформину».
- Восстановление овуляции и нормализация менструального цикла. С этой целью назначаются препараты, действующим веществом которых является кломифен цитрат. Терапия проводится в течение 6 циклов. Если средство не приводит к положительным результатам, дополнительно назначаются препараты гонадотропина или агонисты ГнРГ. Если и они окажутся неэффективными, пациентке показано оперативное вмешательство.
- Снижение уровня андрогена, избавление от роста волос по мужскому типу. Терапия подразумевает прием комбинированных оральных контрацептивов. Для избавления от проявлений гирсутизма (чрезмерного оволосения) назначается, как правило, препарат «Спиронолактон». Курс лечения – 6 месяцев. Что касается КОК, на фармацевтическом рынке реализуется огромное количество наименований. Выбор контрацептива осуществляется только врачом с учетом результатов всех исследований. После отмены препарат должен спровоцировать процесс созревания нескольких фолликулов.
Таким образом, тактика лечения СПКЯ сводится к нормализации цикла, восстановлению фертильности, устранению нарушений метаболических процессов или уменьшению их проявлений до минимума, избавлению от косметических дефектов, снижению массы тела.
Диета
Невозможно навсегда избавиться от синдрома поликистозных яичников. Но если его периодически не лечить, с течением времени начнут развиваться угрожающие здоровью состояния.
Большое значение при патологии имеет рацион питания пациентки.
В большинстве случаев именно диета при СПКЯ способна усилить положительное действие медикаментов, особенно если недуг сопровождается существенным увеличением массы тела.
Основные принципы питания при поликистозе:
- Калорийность рациона должна быть сокращена до 2000 ккал в день. Она не должна быть меньше 1200 ккал, так как это опасно для здоровья. Идеальную калорийность дневного рациона для пациентки может рассчитать врач, используя специальные формулы. Это же она может сделать самостоятельно.
- Нужно употреблять пищу, содержащую приемлемое количество калорий. Основой рациона должны стать: фрукты, овощи, нежирные сорта мяса, зелень, рыба, кисломолочная продукция, морепродукты.
- Необходимо снизить количество углеводов, поступающих в организм. Одновременно с этим нужно увеличить потребление пищи, богатой белками.
- Необходимо сократить количество животных жиров, заменив их на растительные.
- Нужно исключить из рациона сладкие, соленые, копченые, маринованные, пряные блюда, а также любые спиртосодержащие напитки.
- Важно для очищения организма 1-2 раза в неделю устраивать разгрузочные дни.
Соблюдение данных рекомендаций вкупе с физическими нагрузками и приемом назначенных врачом лекарственных средств является залогом скорейшего избавления от недуга.
Оперативное лечение
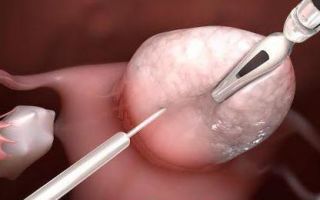
В настоящее время основным способом хирургического вмешательства является лапароскопия. Это обусловлено тем, что метод эффективный и малотравматичный.
Его суть заключается в следующем: на стенке живота врач делает несколько разрезов (их, как правило, 3 или 4, длина каждого не превышает 2-х см), через которые в организм вводятся манипуляторы различного действия. В процессе оперирования хирург имеет возможность менять инструменты местами.
Основными видами манипуляторов, используемых при поликистозе, являются: коагулятор, предназначенный для прижигания кровеносных сосудов; щипцы, необходимые для захвата железы; эндоскопические ножницы.
Таким образом, хирург не проводит никаких манипуляций своими руками внутри брюшной полости. Благодаря встроенной в инструмент камере на мониторе отображается ход операции.
Главной задачей лапароскопии при синдроме поликистозных яичников является восстановление овуляции. За счет этого пациентка получает возможность забеременеть естественным путем.
Операция может быть проведена несколькими способами:
- Каутеризация. В процессе хирургического вмешательства врач захватывает яичник щипцами. Затем при помощи лазера он делает насечки на его капсуле, глубина которых не превышает 1 см. Выбор места для надрезов неслучайный: хирург предварительно осматривает железу на предмет обнаружения просвечивающихся фолликулов. После проведения лапароскопии они должны созреть и выпустить яйцеклетку. Операция не подразумевает значительной кровопотери, она не превышает 10 мл.
- Клиновидная резекция. После захвата яичника щипцами хирург проводит коагуляцию участка, ткани которого будут удалены. Затем эндоскопическими ножницами он вырезает часть железы и прижигает сосуды. После этого края раны сшиваются друг с другом одним швом.
- Декортикация. Суть метода заключается в удалении плотного участка капсулы коагулятором.
Важно знать, что СПКЯ – это такой недуг, который постоянно будет рецидивировать. В среднем, после операции фертильность восстанавливается на 1 год. Далее капсула вновь начинает постепенно утолщаться. В связи с этим пациентке нужно зачать ребенка в ближайшее время после проведения лапароскопии.
Возможно ли забеременеть при поликистозе?
Важно понимать, что для успешного зачатия необходимо, чтобы в организме женщины периодически запускался процесс овуляции. При СПКЯ беременность практически невозможна, так как созревшая яйцеклетка не может выбраться из железы за счет утолщения капсулы. Постепенно фолликул наполняется жидкостью и из него образуется киста.
Наличие поликистоза не означает, что женщина бесплодна, но без своевременного лечения все шансы сводятся практически к нулю. С течением времени ситуация усугубляется все сильнее, так как с каждым циклом количество кистозных образований увеличивается.
Наибольшую сложность представляет ситуация, при которой ткани яичника никак не реагируют на действие гормональных препаратов. Данное состояние является следствием нарушения в работе рецепторов. В этом случае одновременно с СПКЯ врач ставит диагноз «синдром резистентности яичников».
При наличии данного недуга восстановление овуляции невозможно, так как ни один лекарственный препарат, ни оперативное вмешательство не позволят добиться изменений в положительную сторону. Единственным выходом для женщин, имеющих патологию, является экстракорпоральное оплодотворение.
Но для него требуется донорский материал, так как при синдроме резистентности невозможно получить яйцеклетки, пригодные для ЭКО.
Если не лечить?
Поликистоз является следствием нарушения гормонального фона, а его течение сопровождается отсутствием процесса овуляции. Если игнорировать тревожные симптомы, заболевание может спровоцировать возникновение бесплодия. По статистике, СПКЯ является одной из самых распространенных причин, по которой женщины не могут забеременеть естественным путем.
Кроме того, длительное течение синдрома поликистозных яичников без регулярных курсов терапии существенно увеличивает вероятность развития рака шейки матки, молочных желез и прочих органов. Риск появления злокачественного процесса увеличивается многократно, если пациентка страдает от сахарного диабета и ожирения.
Также осложнениями СПКЯ могут стать следующие заболевания:
- атеросклероз;
- инфаркт миокарда;
- инсульт.
Своевременная диагностика позволяет обнаружить патологию на самом раннем этапе ее развития, за счет чего вероятность возникновения опасных осложнений сводится к минимуму.
В заключение
Синдром поликистозных яичников – это серьезный недуг, который не только значительно уменьшает уровень качества жизни каждой женщины, но и препятствует наступлению желанной беременности.
Основными симптомами заболевания являются: сбой менструального цикла (вплоть до аменореи), оволосение по мужскому типу, угревая болезнь, себорея, болевые ощущения, повышенная жирность волос и кожи.
Сложность постановки диагноза может заключаться в том, что не у каждой пациентки возникают сразу несколько характерных симптомов, у кого-то они могут отсутствовать вовсе. Для диагностики заболевания применяются как лабораторные, так и инструментальные методы, включающие: анализы крови, УЗИ, МРТ, лапароскопию.
При подтверждении диагноза врачом назначаются медикаменты, действие которых направлено на восстановление фертильности, нормализацию менструального цикла, уменьшение проявлений косметических недостатков. Если они не принесут желаемого эффекта, показано хирургическое вмешательство. Операция проводится лапароскопическим методом.
После нее восстанавливается процесс овуляции и пациентке важно забеременеть в ближайшие месяцы. Это обусловлено тем, что от заболевания невозможно избавиться навсегда, периодически будут возникать рецидивы. Без курсов лечения оно способно спровоцировать появление бесплодия и различных злокачественных процессов.
Источник: https://www.syl.ru/article/364590/sindrom-polikistoznyih-yaichnikov-spkya-chto-eto-takoe-prichinyi-simptomyi-diagnostika-i-lechenie
Лапароскопия яичников — что это за операция?
Диагностическая и лечебная лапароскопия
Обследование репродуктивной системы женщины обычно включает гинекологический осмотр и УЗИ, после этого при выявлении каких-либо образований действия врача направлены на определение что это такое. В некоторых случаях определить образование с помощью УЗИ не удается и поэтому назначается диагностическая лапароскопия.
Даже если установлен характер новообразования, во время операции можно не только подтвердить диагноз, но и провести манипуляции (удаление, биопсию).
Метод эндоскопических вмешательств получил широкое распространение в гинекологической практике, поскольку, он считается малоинвазивным, сокращает срок выздоровления, уменьшает риск развития спаечного процесса и в то же время позволяет не только исследовать репродуктивные органы и брюшную полость, но и проводить лечение заболевания.
Зачем применяется?
Операция лапароскопия, отзывы о которой можно найти в интернете, используется для лечения некоторых патологических процессов. Лапароскопия кисты яичника, позволяет исследовать образование, иссечь его. Причем по возможности проводится органосохраняющая операция, киста иссекается в пределах здоровых тканей. Параллельно проводится санация брюшной полости, иссечение спаек.
Лапароскопия миомы матки позволяет удалить опухоль небольшого размера. При крупных миомах, достигающих в размере более 12 недель, удаление производится путем лапаротомии. Лапароскопия миомы делается, если миоматозные узлы расположены под висцеральной оболочкой брюшины, в миометрии или в связках. При подслизистых миоматозных узлах обычно используется гистероскопия.
Лапароскопия яичников проводится не только при обнаружении кист, но и при эндометриозе. Наличие эндометриоидных очагов в брюшной полости и на яичниках – это прямое показание к проведению оперативного вмешательства.
Еще одним показанием к лапароскопии яичников является склерозирование яичников, поликистоз. При этом проводится иссечение склерозированной оболочки яичника, или клиновидная резекция. После проведения этого вмешательства, многие женщины в течение короткого срока беременеют. Именно лапароскопия, отзывы о клиновидной резекции очень хорошие, позволяет вылечить бесплодие.
Такие хорошие результаты, делают эту операцию одним из методов лечения бесплодия, и поэтому в настоящее время она проводится во многих клиниках Москвы и других федеральных центров России. Если женщине нужна лапароскопия, Москва, отзывы об этой операции в ее клиниках есть на нашем сайте и других форумах, один из городов в которых проводится лапароскопия яичников по ОМС.
Особенности при разных заболеваниях
Лапароскопия – это один из наиболее частых методов лечения болезней яичника. Операции проводятся в целом точно так же, как открытые. Но используются специальные инструменты на значительном удалении от рук хирурга.
Результативность операций в большей степени зависит от мастерства врача и исправности инструментария.
Для рассечения тканей и остановки крови при лапароскопии часто используют различные энергии – это лазер, ультразвук, радиоволны, электричество.
Кисты и опухоли
Подавляющее большинство лапароскопических вмешательств проводится по поводу доброкачественных образований яичников. Их доля достигает 10-15% в структуре гинекологических патологий.
Перед операцией важно выяснить, является ли обнаруженное образование кистой, доброкачественной или злокачественной опухолью. Злокачественные новообразования лапароскопическим способом не оперируют. Если до операции установить происхождение опухоли не удалось, интраоперационное подтверждение злокачественного процесса является основанием для перехода к лапаротомии.
Удалению при помощи лапароскопии подлежит любое доброкачественное образование яичников, которое сохраняется больше 8 недель – это в том числе функциональные кисты (лютеиновые или фолликулярные).
Операция лапароскопия может быть выполнена и в более ранние сроки, если киста достигает больше 6 см в диаметре. Потому что в этом случае может произойти её разрыв, перекрут ножки и другие осложнения.
Операция начинается с тщательной ревизии органов таза. Врач осматривает их при помощи лапароскопа. Оценивается наличие выпота, состояние наружной капсулы образования, консистенция опухоли (солидное это образование или кистозное). Для адекватной ревизии врач рассекает ножницами спайки. Они могут соединять придатки со стенками таза и кишечником.
После удаления опухоли важно правильно извлечь её из тазовой полости, чтобы избежать попадания в брюшную полость. Это делают в ходе лапароскопии путем помещения удаленного образования в специальный контейнер из полиэтилена. Другой вариант: специальное отверстие, которое открывается во влагалище.
Помимо твердых опухолей, часто приходится удалять кисты. Важно, чтобы содержащаяся внутри жидкость была удалена и не попала в брюшную полость. Это делают в ходе лапароскопии при помощи троакара, через который и проводят пункцию кистозного образования. Полость, где содержалась жидкость, промывают физраствором. Затем осматривают капсулу кисты, чтобы понять, как её лучше удалить.
Основные варианты лечения опухолевидных образований яичников при помощи лапароскопии – это резекция органа (частичное удаление), кистэктомия, удаления самого яичника или вместе с трубой. При пограничных опухолях, которые близки к злокачественным, проводят резекцию сальника (складки брюшины).
Резекция яичника
Орган фиксируют щипцами. Затем участок яичника иссекают. Для этого может использоваться как хирургический инструмент, так и различные виды энергий (применяется электрод, лазерный наконечник).
Врач стремится удалить как можно меньше овариальной ткани. Особенно у молодых женщин. Потому что любая лапароскопия яичника – это снижение овариального резерва.
Чем больше тканей удалено, тем сложнее женщине в будущем забеременеть, и тем быстрее угасает репродуктивная функция с возрастом.
Кистэктомия
Часто врачу не приходится удалять часть яичника. Достаточно выполнить иссечение самой кисты в ходе лапароскопии – эта операция называется кистэктомия или цистэктомия.
Доктор щипцами захватывает только корковый слой яичника. Ножницами его надрезают на самой границе с кистой. Края разводят зажимами.
Затем кисту вылущивают вместе с капсулой – эта процедура в рамках лапароскопии называется энуклеация. Врач проявляет максимальную осторожность, так как ему необходимо не допустить перфорации стенки кисты.
После энуклеации проводят остановку кровотечения. Ложе кистозного образования не ушивают.
Удаленную кисту извлекают через троакар, который обычно вводится через прокол в паховоподвздошной области слева. Если образование крупное, его помещают в контейнер. После извлечения капсулу тщательно осматривают. Если обнаруживаются подозрительные разрастания, материал отправляют на гистологическое исследование, которое проводится немедленно.
В ходе лапароскопии может быть выполнена энуклеация параовариального кистозного образования – это такая киста, которая расположена не в самом яичнике, а рядом с ним. Для этого захватывают щипцами широкую связку там, где образование больше всего выбухает. Это место разрезают при помощи ножниц.
Вначале пунктируют кисту для извлечения жидкого содержимого. Затем проводят энуклеацию – эта манипуляция в рамках лапароскопии выполняется по той же методике, что при кисте яичника. После осуществления гемостаза санируют брюшную полость и закрывают рану. Листок широкой связки остается открытым.
Овариэктомия
Лапароскопия – это операция выбора, если требуется выполнить удаление яичника. У пациенток с ожирением вводится маточный манипулятор. Зажимом захватывается собственная связка яичника и коагулируется. Затем рассекают как можно ближе к матке.
После этого аналогичным образом поступают с воронкотазовой связкой и брыжейкой яичника.
Вместо коагуляции во время лапароскопии может использоваться лигатура (нить) – это метод остановки кровотечения, который используется, если нет технических возможностей повести электрическую или лазерную коагуляцию.
Поликистоз яичников
При помощи лапароскопии иногда выполняют хирургическое лечение поликистоза яичника – это делают в случае отсутствия эффекта от консервативной терапии в течение 2 лет и более. Используются разные виды операций. Основные варианты лапароскопии это:
- декортикация – частичное удаление коркового слоя коры яичников;
- каутеризация – в ходе операции рассекается ткань яичника на глубину до 1 см, это делают 7-8 раз;
- клиновидная резекция – отсекается при помощи электрода часть яичника на его полюсе в виде клина;
- эндотермокоагуляция – при помощи электрода выполняется до 15 отверстий глубиной около 1 см, на расстоянии от одного до полутора сантиметров друг от друга.
Апоплексия яичника
Это острая гинекологическая патология, которая требует экстренного выполнения лапароскопии. Для неё есть только одно противопоказание: это геморрагический шок, наступающий в результате выраженной кровопотери. Во всех остальных случаях операция проводится в как можно более короткие сроки после поступления женщины в стационар.
Вариантов проведения лапароскопии два: это частичное удаление яичника или коагуляция кровоточащего сосуда. В послеоперационном периоде требуется тщательное наблюдение. Потому что возможен повторный разрыв яичника в этом же месте, что снова обернется тяжелым кровотечением.
Перекрут яичника
Вид проводимой операции зависит от ряда факторов.
В первую очередь выбор определяется особенностями образования яичника, которое привело к перекруту, возрастом женщины и желанием сохранить фертильность, длительности патологии и состояния органов на момент выполнения операции. Чаще всего проводят полное удаление придатков матки. Если перекрут неполный, возможна органосохраняющая операция, в ходе которой врач:
- раскручивает ножку;
- восстанавливает нормальное кровообращение;
- удаляет кисту.
Лапароскопические операции на придатках матки значительно более щадящие, чем открытые хирургические вмешательства. Благодаря их появлению врачам удалось снизить сроки восстановления пациенток. Осложнения развиваются реже, а после хирургического вмешательства женщинам приходится меньше страдать от боли. Сократился и срок пребывания в стационаре.
Сегодня большинство хирургических вмешательств на органах таза выполняются именно лапароскопическим способом. Исключение составляют ситуации, когда в клинике нет технических возможностей для проведения такой операции или отсутствуют специалисты, владеющие техникой лапароскопии. Кроме того, малоинвазивные вмешательства не проводятся при злокачественных образованиях.
Источник: https://www.eko-blog.ru/handbooks/polezno-znat/laparoskopiya-yaichnikov/
Лапароскопия при поликистозе яичников — показания методы и возможные осложнения
Одним из самых частых хирургических вмешательств в гинекологии является лапароскопия яичников. Необходимость операции именно с помощью проколов, а не полостного разреза, обусловлена многими факторами.
Но главный из них — терапию нередко приходится делать женщинам молодым, ещё не рожавшим. И при этих условиях желательно максимально сократить риск повреждения внутренних органов, особенно детородных.
Кроме того, отсутствие заметного шва для тех же молодых пациенток предпочтительнее, с косметической точки зрения, и даёт меньше осложнений.
Показания к применению
Метод точечных проколов при гинекологических заболеваниях применяется в 2 случаях:
- при необходимости хирургического вмешательства;
- при затруднениях определения характера заболевания, для более точной диагностики.
Обычно оперативное лечение назначается в следующих ситуациях:
- когда возникают доброкачественные кистозные образования, которые, как правило, определяются уже с помощью пальпации;
- при постоянных болях в нижней части живота и области таза;
- во время выявления бесплодия неизвестного происхождения;
- при наличии острых воспалительных процессов и кровотечении, когда консервативная терапия не даёт положительных результатов;
- обнаружение гнойного воспаления в области детородных органов;
- наличие опухолей большой величины;
- перекрут придатков матки;
- поликистоз (патологии яичника могут образовываться как в одинарной форме, так и в виде многочисленных образований, или в виде своеобразных гроздей).
В каждом из этих случаев перед оперативными действиями врач должен провести всестороннее обследование. Любое хирургическое вмешательство является стрессом для организма, поэтому убедиться в его необходимости желательно несколько раз.
С другой точки зрения, особенно при сильном кровотечении, экстренные действия хирурга бывают жизненно необходимы. В этом случае и подготовка к хирургическому вмешательству ведётся экстренно, но с обязательным проведением основных процедур.
Подготовка к хирургии
Подготовка к оперативному вмешательству больших трудностей не вызывает. Во время этого процесса обычно проводят:
- биохимический анализ крови, он показывает площадь поражения и характер воспалительных процессов;
- анализы для выявления сопутствующих заболеваний, особенно инфекционных;
- обследование с помощью УЗИ;
- обязательно назначается коагулограмма — это анализ показателей крови на свёртываемость.
Обычно операция на яичниках проводится под общим наркозом. В связи с этим анестезиолог проверяет отсутствие аллергических реакций. Выясняется также, не проводились ли аналогичные действия на брюшной полости, нет ли противопоказаний для каких-то препаратов.
За 2 дня до предполагаемой операции желательно снизить нагрузку на кишечник пациентки. Для этого из её меню исключается жирная пища, бобовые, газированные напитки.
- Хирургическая процедура обычно назначается на утренние часы, так что уже с 6 часов вечера предыдущего дня больной не следует есть, а с 22 часов и пить.
- Вечером же ставится клизма для очищения кишечника.
- Во время менструаций операцию не назначают из-за риска большой потери крови.
Техника проведения
Для женщин детородного возраста удаление кисты проводится с максимальной осторожностью, чтобы не повредить яичники. После менопаузы предпочтительнее полностью удалить поражённый яичник, чтобы избежать возможного рецидива.
Во время процедуры больную укладывают на операционный стол, вводят наркоз и наклоняют стол вниз под углом 30 градусов. Это позволяет кишечнику подняться немного вверх и освободить обзор операционного пространства.
Один разрез в виде прокола делается под пупком для введения видеоскопа. Два других делаются в районе предполагаемой кисты с разных сторон — через них уже вводят инструменты.
Для улучшения обзора в брюшную полость вводят углекислый газ.
Операция без осложнений длится не более получаса, опытный хирург за это время без труда выполнит все манипуляции.
Операция при поликистозе яичников
Поликистоз — это многочисленное образование кист, которые операцию осложняют. В зависимости от степени сложности различают несколько видов лапароскопии:
- полное удаление повреждённого яичника;
- резекция — при этом методе удаляется та часть органа, которая поражена;
- декортизация — предполагает удаление внешней оболочки органов, это стимулирует разрыв фолликулов;
- каутеризация — с помощью лазерного оборудования кисты вскрываются и удаляется их содержимое;
- электродриллинг — выражается в воздействие тока на область кист.
При поликистозе любая из этих процедур может занимать 1 час.
Послеоперационный период
Обычно процесс восстановления длится 7–10 дней. Рекомендуется следовать таким принципам:
- Уже в первые сутки женщине нужно ненадолго вставать и ходить. Это необходимо для предотвращения образования спаек.
- Необходимо при помощи медикаментов блокировать болевой синдром, если он наблюдается.
- В первые сутки питание желательно полностью ограничить. Тем более что после наркоза у пациентки вряд ли будет аппетит.
- Воду и бульоны можно принимать через 6 часов, в случае отсутствия ярко выраженной тошноты.
- Для предотвращения возможных воспалительных процессов рекомендуются антибиотики.
- Швы снимаются приблизительно на 10 день.
- Физические нагрузки и половая близость разрешаются через 1–1,5 месяца.
Возможные осложнения
После операции осложнения встречаются, хотя и не особенно часто:
- кровотечения;
- долгое заживление швов или их загноение;
- перитонит;
- пневмония;
- спайки;
- повреждение рядом расположенных органов во время операции;
- тромбофлебит.
Во всех перечисленных случаях пребывание пациентки в стационаре может увеличиться по срокам. Но, при грамотных действиях медперсонала, и серьёзные осложнения удаётся устранить.
В остальном же необходимо отметить, что метод лапароскопии при заболеваниях яичников достаточно эффективен. При удачном лечении женщина вполне может забеременеть, у неё налаживается менструальный цикл. Желательно только вовремя обратиться к врачу уже при первых признаках заболевания.
Источник: https://MedOperacii.com/mps/laparoskopiya-yaichnika.html
Апоплексия яичника
В яичниках половозрелой женщины происходит рост фолликулов, созревание в них яйцеклетки, то есть подготовка к предстоящей беременности. С начала менструального цикла начинает расти доминантный фолликул, который к середине менструального цикла достигает своего максимального размера — около 20 мм.
Затем оболочка фолликула разрывается, выпуская из себя созревшую яйцеклетку, — происходит овуляция. На месте лопнувшего фолликула формируется временное образование — желтое тело, которое вырабатывает определенные гормоны, подготавливающие организм женщины к беременности.
Это нормальное течение яичникового цикла.
При дистрофических и склеротических изменениях ткани яичников, встречающихся при острых и хронических воспалительных процессах в придатках матки, при синдроме поликистозных яичников и некоторых других заболеваниях, а также при медикаментозной стимуляции овуляции возникают определенные нарушения в процессе овуляции и формирования желтого тела. В результате кровеносные сосуды в месте разрыва яичника плохо сокращаются, продолжается и усиливается внутрибрюшное кровотечение, а в желтом теле из-за ломкости сосудов формируется кровоизлияние — гематома. Все это сопровождается болевым синдромом, слабостью, головокружением, тошнотой, рвотой, бледностью кожных покровов, обморочным состоянием. Без соответствующего лечения внутреннее кровотечение может усиливаться, создавая реальную угрозу здоровью и жизни женщины. К провоцирующим разрыв яичника факторам также относят травму живота, чрезмерное физическое напряжение, бурное половое сношение, верховую езду и т.д.
Апоплексия яичника (разрыв яичника) внезапный разрыв (нарушение целостности) ткани яичника, сопровождающийся кровотечением в брюшную полость и болевым синдромом.
Среди причин внутрибрюшного кровотечения 0,5-2,5% приходится на апоплексию яичника.
Существует 3 формы апоплексии яичника в зависимости от преобладающих симптомов:
- Болевая форма, когда имеется выраженный болевой синдром, но признаков внутрибрюшного кровотечения нет.
- Анемическая форма, когда на первое место выходят симптомы внутреннего (внутрибрюшного) кровотечения.
- Смешанная форма сочетает в себе признаки болевой и анемической форм апоплексии яичника.
Однако, по современным данным, эта классификация считается неполноценной, поскольку невозможен разрыв яичника без кровотечения.
Поэтому в настоящее время эта патология подразделяется на несколько степеней тяжести: легкую, среднюю и тяжелую (в зависимости от величины кровопотери).
Клинические симптомы апоплексии связаны с основным механизмом развития данной патологии:
- Болевой синдром, который возникает прежде всего в середине цикла или после незначительной задержки менструации (при разрыве кисты желтого тела, например). Боли чаще всего локализуются в нижних отделах живота. Иногда боли могут иррадиировать в прямую кишку, в поясничную или пупочную область.
- Кровотечение в брюшную полость, которое может сопровождаться:
- снижением давления,
- увеличением пульса,
- слабостью и головокружением,
- синкопальными состояниями,
- ознобом, повышением температуры тела до 38°С,
- однократной рвотой,
- сухостью во рту.
Иногда могут возникать межменструальные кровяные выделения или кровяные выделения после задержки менструации.
Достаточно часто, апоплексия яичника происходит после полового акта или занятия в тренажерном зале, то есть при определенных условиях, когда повышается давление в брюшной полости и возможно нарушение целостности ткани яичника. Однако, разрыв яичника может произойти и на фоне полного здоровья.
Причины, способствующие возникновению апоплексии яичника:
- Патологические изменения сосудов (варикозное расширение, склероз).
- Предшествующие воспалительные процессы ткани яичника.
- Момент овуляции.
- Стадия васкуляризации желтого тела (середина и вторая фаза цикла).
- Травма.
- Поднятие тяжести или тяжелая физическая нагрузка.
- Бурное половое сношение.
По данным литературы правильный клинический диагноз апоплексии яичника составляет лишь 4-5%.
Диагностические ошибки объясняются, прежде всего с тем, что клиника этого заболевания не имеет характерной картины и развивается по типу другой острой патологии в брюшной полости и малом тазу.
Больную привозят в стационар с диагнозом «Острый живот». Уточнение причины проводится в стационаре.
Прежде всего апоплексию яичника необходимо дифференцировать от внематочной беременности и острого аппендицита.
Как правило, в случае наличия клиники «острого живота» необходима также консультация смежных специалистов (хирургов, урологов).
Поскольку апоплексия яичника является острой хирургической патологией, диагноз необходимо поставить очень быстро, поскольку увеличение времени до начала операции приводит к увеличению величины кровопотери и может быть угрожающим жизни состоянием!
Наиболее информативными методами исследования являются:
- Характерные жалобы на острые боли в животе, появившиеся в середине или второй половине менструального цикла.
- При осмотре отмечается выраженная болезненность со стороны пораженного яичника, а также становятся положительными симптомы раздражения брюшины.
- В общем анализе крови может отмечаться снижение уровня гемоглобина (при анемической и смешанной формах апоплексии яичников)
- Пункция заднего свода, позволяющая подтвердить или опровергнуть наличие внутрибрюшного кровотечения.
- Ультразвуковое исследование, которое позволяет увидеть в пораженном яичнике большое желтое тело с признаками кровоизлияния в него и/или свободную жидкость (кровь) в животе.
- Лапароскопия, которая позволяет не только 100% установить диагноз, но и произвести коррекцию любой патологии.
Окончательный диагноз апоплексии яичника почти всегда устанавливается во время операции.
Ваши действия при апоплексии:
- Немедленно принять горизонтальное положение.
- Срочно вызвать «Скорую помощь» для госпитализации в хирургический или гинекологический стационары.
- Консервативное лечение возможно лишь в случае легкой формы апоплексии яичника, которая сопровождается незначительным кровотечением в брюшную полость.
Больные с легкой формой апоплексии предъявляют жалобы прежде всего на боль внизу живота.
Однако, данные многих исследователей доказывают, что при консервативном ведении таких больных в 85,7% случаев в малом тазу образуются спайки, а 42,8% случаев регистрируется бесплодие.
Практически у каждой 2-ой женщины после консервативного ведения возможно возникновение рецидива (повторной апоплексии яичника). Это связано с тем, что кровь и сгустки, которые накапливаются в брюшной полости после разрыва яичника (апоплексии яичника), не вымываются, как при лапароскопии, остаются в брюшной полости, где организуются и способствуют образованию спаечного процесса в малом тазу.
Консервативное лечение может быть рекомендовано только женщинам, уже реализовавшим свою репродуктивную функцию (то есть уже имеющим детей и не планирующим их иметь) в случае выявления у них легкой формы апоплексии яичника.
Если женщина находится в репродуктивном возрасте и планирует беременность, то тактика даже в случае легкой формы апоплексии яичника должна быть пересмотрена в пользу лапароскопии.
Хирургическое лечение является основным, поскольку не только позволяет уточнить диагноз, но и провести полноценную коррекцию.
Во всех случаях апоплексии возможно проведение лапароскопии!
Единственным противопоказанием к использованию этого доступа является геморрагический шок (то есть очень большая кровопотеря с потерей сознания).
Операцию необходимо проводить максимально щадящим способом с сохранением яичника.
Как правило, проводится удаление капсулы кисты, коагуляция или ушивание яичника. В редких случаях при массивном кровоизлиянии требуется выполнение удаления яичника.
Во время операции необходимо тщательно промыть брюшную полость, удалить сгустки и кровь, для профилактики образования спаек и бесплодия.
Реабилитационные мероприятия после апоплексии яичника должны быть направлены на восстановление репродуктивной функции после операции. К таковым относятся: предупреждение спаечного процесса; контрацепция; нормализация гормональных изменений в организме. Для предупреждения спаечного процесса широко используют физиотерапевтические методы:
- переменное импульсное магнитное поле низкой частоты,
- низкочастотный ультразвук,
- токи надтональной частоты (ультратонотерапия),
- низкоинтенсивную лазерную терапию,
- электростимуляцию маточных труб;
- электрофорез цинка, лидазы,
- ультразвук в импульсном режиме.
На время курса противовоспалительной терапии и еще в течение 1 месяца после окончания рекомендуется контрацепция, причем вопрос о ее длительности решается индивидуально, в зависимости от возраста пациентки и особенностей ее репродуктивной функции. Безусловно, следует учитывать желание женщины сохранить репродуктивную функцию. Длительность гормональной контрацепции также сугубо индивидуальна, но обычно она не должна быть менее 6 месяцев после операции.
После окончания реабилитационных мероприятий, прежде чем рекомендовать пациентке планировать следующую беременность, целесообразно выполнить диагностическую лапароскопию, позволяющую оценить состояние маточной трубы и других органов малого таза. Если при контрольной лапароскопии не выявлено патологических изменений, то пациентке разрешают планировать беременность в следующий менструальный цикл.
Источник: https://health.mail.ru/disease/apopleksiya_yaichnika/
Лапароскопия. Коагуляция яичника
Билет 13.
1. Апоплексия правого яичника, геморрагическая форма. Геморрагический шок I степени. (Оформить историю болезни с лабораторным обследованием, протоколом операции (если требуется), терапией на этапе стационарного лечения и на этапе реабилитации)
- Пациентка 25 лет, Вес 60, Рост 170 см
- Жалобы на резкую боль в нижних отделах живота, преимущественно справа, сукровичные выделения из половых путей.
- Считает себя больной в течении 2х дней, когда отмечала боли тянущего характера, ночью после полового акта появилась резкая боль внизу живота, тошнота, головокружение, в связи с чем вызвала БСМП, доставлена в стационар.
- МЦ с 12 лет, по 5 дн, чз 28дн
- Б-0.
ПНМ 02.01.18
Половая жизнь с 16л
Гинекологические заболевания: апоплексия яичников, болевая форма (09.2017г, 11.2017г), консервативная терапия, не лечилась после, хронический сальпингоофарит (2016г)
Общие заболвания: ОРВИ, ОРЗ
Настоящий статус
Общее состояние – удовлетворительное.Сознание — ясное.Положение – активное.
Температура – 36.7. Пульс – 90 уд. в мин., ритмичный, ненапряжен, удовлетворительного наполнения, симметричен.Строение тела – нормостенический тип конституции.
Кожные покровы бледные, влажные.Лимфатическая система — лимфатические узлы не пальпируются.
Молочные железы развиты правильно, расположены симметричны, область ареол и соски не изменены,мягкие, безболезненные при пальпации, выделения отсутствуют.
Дыхательная система — ЧД=19/мин. Дыхание везикулярное.
Живот не вздут, мягкий, болезненный в нижних отделах живота, особенно справа, симптом раздражения брюшины положительный.
Сердечно-сосудистая система –АД=90/60 мм.рт.ст. Патологические шумы отсутствуют.
Мочевыделительная система – Почки не пальпируются, покалачивание по поясничной области безболезненно. Мочеиспускание частое. Симптом Пастерноцкого: отрицательный.
Система органов пищеварения –живот мягкий, при пальпации болезненный в нижних отделах. Симптомов раздражения брюшины нет.Стул регулярный, оформленный.
Statusgenitalis
Наружные половые органы развиты и сформированы правильно. Оволосение по женскому типу.
Большие половые губы прикрывают малые половые губы. Рубцов деформаций не наблюдается. Слизистая входа во влагалище розовой окраски, уретра не изменена.
Исследование в зеркалах:
Слизистая влагалища обычной окраски, без видимых патологических выделений. Складчатость умеренная. Шейка матки цилиндрической формы, чистая,
выделения сукровичные, умеренные..
Данные влагалищно-бимануальногоисследования–Влагалище рожавшей, средней емкости. Шейка матки умеренно-подвижная, .. Тело матки не увеличено, округлое, умеренно болезненное, плотное.Придатки не увеличены, область пальпации резко болезненная.Своды влагалища глубокие, свободные, безболезненные.Параметрии: свободные. Выделения: сукровичные, умеренныек
Исследования:
УЗИ-ТВ:
Тело матки отклонено кпереди, контуры ровные. Размеры матки: 88х68х84 (норма:длина-40-70, передне-задний размер(толщина) 30-45, ширина-40-60).
М-ЭХО-11 мм. Левый яичник бо, Правый яичник увеличен в объёме, размерами 40х45мм,
- Полость матки недеформировна. В сводах 500 мл жидкости
- Клинический анализ крови.
- Hb — 90 г/л
- Нt-33%
- Эритроциты — 3.7 * 1012 г/л
- Цветной показатель — 0.7
- Лейкоциты — 13.2 * 109 г/лПалочки — 3%Сегменты — 71%Эозинофилы — 0%Лимфоциты — 24%Моноциты — 2%
- Тромбоциты – 274х109 г/лСОЭ — 22 мм/час
- Общий анализ мочи.
- Количество — 100 млЦвет — светло-жёлтыйПрозрачность — прозрачная
- Удельный вес — 1021Белок — нетСахар — нет
- Лейкоциты — ед. в поле зрения
- Эритроциты – 8-10 в поле зрения.
- Биохимический анализ крови.
- Общий белок — 70.7 г/л(66-88)АЛТ -12ед/л(0-40)АСТ – 17 (0-31)
Общий биллирубин — 10.3 мкмоль/л(1.7-21)
глюкоза — 4.4ммоль/л(3.9-6.4)
RW-Отрицательно.
5.антитела к ВИЧ-отр.HbsAg–отр. Анти-HCV-отр
6.Определение группы крови и Rh-принадлежности.
- Группа крови А(II)
- Rh (+), положительн.
- 7. Мазок на флору:
- Цервикальный канал:
- Эпителий плоский – ед.
- L – 10
- Влагалище: эпителий плоский-ед, умер
- Лейкоциты-15-20
- Флора-палочковая
- Гонококки, трихомонады, грибы не обнаружены
- 9. Коагулограмма:
- Фибриноген — 2.9 г/л(2-4)
Протромбиновое время(индекс)-11 сек(10.2-14.8)
Тромбиновое время -9 сек(9-14)
АЧТВ-28 сек(22-31)
МНО-0,9 (0.8-1.2)
Диагноз:ОсновнойАпоплексия правого яичника, геморрагическая форма. Геморрагический шок I степени.
Заключение: учитывая данные анамнеза, жалобы, данные УЗИ, клиническая картина соответствует апоплексии яичника, геморрагическая форма,
Показано оперативное лечение в экстренном порядке в объеме- ЛС коагуляция правого яичника, санация и дренирование брюшной полости.
Лапароскопия. Коагуляция яичника.
В асептических условиях под ЭТН произведен лапароцентез иглой Вереша в.1. Пневмоперитонеум 5л СО2. Игла Вереша заменена на троакар д=10мм. Манипуляционные троакары д=5 мм.в т.2 и 3.
После введения тубуса лапароскопа в брюшной полости ОБНАРУЖЕНО: в брюшной полости около 500 мл темной жидкой крови, со сгустками. Тело матки не увеличено. Левая и правая маточные трубы, левый яичник визуально не изменены.
Правый яичник увеличен в объёме, размерами 40х45мм, в нижнем полюсе имеет надрыв до 0,5см в диаметре, из которого подтекает кровь.
Диагноз:Аполпексия правого яичника, геморрагическая форма.
План: Коагуляция правого яичника.
Ход: С помощью электрокоагуляционного диссектора произведена коагуляция правого яичника. Кровотечение остановлено. Брюшная полость промыта, осушена, дренирована чз т.2.
Рапорт операц.сестры: Троакары извлечены. Пневмоперитонеум снят. Внутрикожные швы. Асептические наклейки. Кровопотеря 500 мл. Моча по катетеру светлая 1100 мл.
Объем кровопотерии = 0,8% от массы тела, (13%) – кристаллоиды каллоиды 3:1 (150%)-750 мл
Rp.: Sol. Natriichloridi 0.9% — 570 ml
D.t.d. № 1 in flac.
S.: Внутривенно капельно
Rp.:Sol. Voluveni 0.6% — 180 ml
D.t.d. № 1 in flac.
S.: Внутривенно капельно
Рекомендации
Источник: https://studopedia.net/3_4969_laparoskopiya-koagulyatsiya-yaichnika.html
Вам поставили диагноз киста яичника. Что делать?
Киста яичника – это патологическая полость в ткани яичника, имеющая стенку и чаще всего заполненная жидкостью. Кисты яичника подразделяют на: функциональные(фолликулярные, киста желтого тела) и на не функциональные: параовариальные, дермоидные, муцинозные, эндометриоидные.
Функциональные кисты яичника наблюдают или лечат при помощи гормональных препаратов. Как правило, они рассасываются. Если функциональная киста не рассасывается в течение 2-3 менструальных циклов, необходимо оперативное лечение.
Дермоидные, эндометриоидные, муцинозные кисты и другие удаляются хирургическим путем: женщинам детородного возраста проводится удаление кисты, с сохранением яичника, в предменопаузе выполняется тотальное удаление яичников (овариоэктомия) или матки с придатками (гистерэктомия).
Возникает ряд вопросов: в какой клинике делать операцию? Каким доступом оперироваться: резать живот или делать лапароскопию?
В гинекологической клинике повышение качества лечения женщин стало возможным благодаря активному использованию малоинвазивных хирургических доступов.
Понятие минимальная инвазия, в хирургии подразумевает нанесение минимальной травмы организму при достижении доступа к патологическому процессу (к кисте яичника, миоме матки, эндометриозу, спаесчному процессу и т,д.). К этому доступу бесспорно относится лапароскопия.
Что это такое?
На животе (передней брюшной стенке) под наркозом проводится 3-4 маленьких, косметических прокола. Через прокол в области пупка в брюшную полость вводится видеокамера, через боковые проколы- инструменты. И, под контролем изображения, выведенного на экран монитора-телевизора, проводится сама операция.
В настоящее время широко обсуждаются вопросы влияния оперативного вмешательства на репродуктивный потенциал женщины. В традиционной хирургии при удалении кисты яичника применяются: клиновидная резекция яичника (киста удаляется вместе с частью здоровой ткани яичника) и энуклеация(вылущивание) кисты яичника (удаляется только капсула кисты, здоровая ткань яичника не страдает).
В процессе выполнения операции по удалению кисты яичника используются различные инструменты: ножницы, скальпели, электронож и различные виды энергии: лазер, моно и биполярная коагуляция.
Что такое коагуляция?
Это прижигание ткани яичника, для того, чтобы остановить и предотвратить кровотечение из сосудов. Во время этого прижигания происходит обугливание здоровой ткани яичника и, тем самым, страдает фолликулярный запас.
Любое оперативное вмешательство на яичниках приводит к снижению фертильности(способности забеременеть) женщины. Этот вопрос крайне актуален, когда женщина ставит задачу беременеть как естественных циклах, так и перед проведением программы ЭКО.
Главной задачей хирурга является удаление кисты яичника таким образом, чтобы минимально повредить здоровую ткань яичника. Наша технология удаления кисты яичника с применением аргоноплазменной коагуляции является наиболее щадящей из всех технологий, применяемых в современной гинекологии. Она способствует максимально сохранить овариальный (фолликулярный) запас яичника.
Принцип метода заключается в следующем:
- Высокочастотные электрохирургические аппараты генерируют волны различных частот.
- При обдуве активного электрода (он находится в руках хирурга) инертным газом-аргоном, происходит образование факела аргоновой плазмы. Под воздействием плазмы происходит локальный нагрев ткани.
- При определенной мощности радиоволны внутриклеточная жидкость биологической ткани мгновенно вскипает и испаряется, разрывая клеточные структуры. Это — режим так называемого «чистого резанья» или резанья без коагуляции ткани. То есть разрез на яичнике проводится без травмы фолликулов.
- При использовании радиоволны меньшей мощности происходит только нагрев и бережная коагуляция (прижигание) ткани яичника.
- При использовании радиоволны меньшей мощности происходит только нагрев и бережная коагуляция (прижигание) ткани яичника.
- В зависимости от выставленного режима, метод позволяет контролировать глубину воздействия на ткань яичника ( от 0,5 до 3 мм).
Достоинства метода:
- Возможность одновременно проводить разрез на яичнике и прижигать мелкие сосуды.
- Практически бескровное операционное поле
- Быстрота проведения оперативного вмешательства
- Минимальное повреждение здоровой ткани яичника
- Максимальное сохранение фолликулярного запаса яичников
- Минимальная послеоперационная боль
- Быстрое заживление ткани яичника
- Быстрое восстановление способности к овуляции
К сожалению, эта технология плазменной коагуляции при удалении кист яичников применяется в единичных клиниках России и Зарубежья. В нашей клинике накоплен большой опыт по применению этой технологии при оперативном лечении кист яичников.
Проведен сравнительный анализ критериев оценки состояния овариального резерва при использовании различных видов энергии на ткань яичника. По результатам исследовании нашей клиники, применение плазменной коагуляции в процессе удаления кисты яичника является наиболее щадящей, так как дает возможность максимально сохранить фолликулярный запас.
Таким образом, при диагнозе киста яичника, который требует оперативного лечения, рекомендуется:
- Операцию проводить лапароскопическим доступом
- Кисту яичника удалять методом энуклеации (вылущивания)
- В процессе удаления кисты яичника применять аргоноплазменную технологию.
Все это будет способствовать максимальному сохранению овариального резерва и фолликулярного запаса яичников. Своевременная диагностика, правильное решение организационных вопросов, применение бережных и щадящих технологий, являются залогом успешного лечения больных с кистами яичников.
Источник: https://med-port.ru/articles/vam-postavili-diagnoz-kista-yaichnika-chto-delat/
Лапароскопия с электрокаутеризацией
Лапароскопия с электрокаутеризацией поликистозных образований яичников – метод оперативной стимуляции процесса созревания и выхода яйцеклетки. Метод заключается в лапароскопической электродеструкции поликистозных тканей яичников, вырабатывающих чрезмерное количество андрогенов.
Как и лазерный дриллинг, электрокаутеризация является альтернативным методом клиновидной резекции яичника.
Преимуществом электрокаутеризации перед клиновидной резекцией является ее меньшая травматичность и продолжительность оперативного вмешательства, а также возможность максимально сохранить здоровые ткани яичника.
Медицинские показания и подготовка к операции
Лапароскопию с электрокаутеризацией рекомендуют женщинам, у которых процесс созревания и выхода яйцеклетки не происходит из-за наличия механического препятствия – утолщенных стенок капсул.
Проколы электрокаутером показаны при диагностировании первичного поликистоза (синдрома Штейна–Левенталя) и хронических воспалительных процессах в яичниках, которые являются причиной утолщения капсульных стенок.
Подготовка к оперативному вмешательству состоит из нескольких этапов. Вначале женщину направляют к врачу-эндоскописту.
В ходе консультации врач рассказывает о необходимой подготовке к госпитализации, этапах операции, отдельно останавливается на вероятных послеоперационных осложнениях и способах предотвратить их развитие.
Далее пациентке выдается направление для стандартного предоперационного обследования.
В него входят следующие исследования: клинические анализы крови и мочи, анализы крови на биохимию и наличие различных вирусных заболеваний (гепатит, ВИЧ, сифилис), ЭКГ, ультразвуковое обследование органов малого таза, мазок для установления микрофлоры влагалища. Дополнительно может быть проведена кольпоскопия с целью исключить патологические изменения в шейке матки.
Определенные осложнения во время проведения операции и в послеоперационный период может вызвать наличие у пациентки избыточного веса. Поэтому в период подготовки к операции необходимо также по возможности привести показатели массы тела в норму.
Этапы проведения операции
Электрокаутеризация яичников путем лапароскопии проводится под общим наркозом. Пациентке с помощью троакара в брюшной полости делают три прокола. В отверстия вводится лапароскоп и хирургические инструменты.
Для обеспечения полного осмотра и доступа к яичникам в брюшную полость вводят определенный объем углекислого газа. Вначале врач проводит визуальный осмотр обеих яичников и подтверждает поставленный диагноз и необходимость электрокаутеризации. Далее в отверстие брюшной полости вводится электрокаутер.
Данный инструмент представляет собой электрод, нагревающийся под действием электрического тока до температуры 100-140 градусов. При контакте прибора с живой тканью происходит одновременная коагуляция белка, рассечение тканей и гемостаз. Для наибольшей точности проведения проколов яичник фиксируется при помощи щипцов.
Электродом наносятся проколы или насечки, глубина которых находится в пределах 5-7 мм. Количество проколов или насечек отличается в каждом индивидуальном случае и может варьироваться от 6-7 до 15.
После окончания хирургических манипуляций на яичниках инструмент извлекается, из брюшной полости извлекается углекислый газ, полость промывают и высушивают, а троакарные отверстия ушивают. Продолжительность операции, как правило, не занимает более получаса.
Послеоперационная реабилитация
Ввиду малой травматичности лапароскопического метода уже в течение суток пациентка может самостоятельно передвигаться. При отсутствии осложнений выписка из лечебного заведения проходит на 2-3 день после операции.
Для дополнительного стимулирования овуляции пациентке назначают курс медикаментозного препарата кломифена. Вероятность наступления беременности втечение года после электрокаутеризации яичников составляет 80%. Далее возможность зачатия значительно снижается и через несколько лет у пациентки восстанавливается ановуляция.
К возможным операционным и послеоперационным осложнениям относят ожоги органов малого таза, гематомы, кровоизлияния, возникновение спаечных образований.
Источник: http://medservices.info/laparoscopy_with_electric/