Когда дело касается полноценной жизни женщины после мастэктомии, тут не всё так однозначно. Удаление молочной железы – чрезвычайно травматическая процедура. Вместе с поражённым органом удаляются окружающие его ткани.
Это грудная мышца, сосудистый пучок, и, что самое важное, подмышечные лимфоузлы с её сосудами, по которым ранее свободно циркулировала лимфа, обеспечивающая нормальную работу иммунной системы. И вот целого пласта этой системы в организме не стало.
Возникает так называемый постмастэктомический синдром.
«Тяжёлая рука»
Раковые опухоли имеют мерзкое свойство осуществлять инфильтрацию своих клеток по току крови. Этот процесс называется метастазированием, а такие клетки – метастазами. Укоренившись, задержавшись в любом органе, куда её занесёт кровь или лимфа, такая клетка сохраняет способность делиться дальше, вовлекая в онкологический процесс другие органы.
Метастазирование обычно начинается на III стадии рака. Но иногда уже на II. Поэтому, чтобы исключить этот процесс, хирурги удаляют не только саму опухоль, но и близлежащие ткани.
В случае рака молочной железы это:
- Сама молочная железа – даже если размер опухоли не превышал 3-4 см.
- Грудная мышца под молочной железой.
- Сосудистые пучки.
- Часть подмышечной лимфосистемы, куда, вероятнее всего, могли попасть метастазы по току лимфы.
Это и есть мастэктомия. Операция крайне травмирующая, особенно с применением методик по Холстеду-Майеру (самый травматичный метод мастэктомии, применяемый, когда остальные методы бессильны, есть риск сохранения возникших метастазов), Пирогову и Маддену, а также при двусторонней мастэктомии, т.н. билатеральной.
В большинстве случаев, когда стадия рака более II, хирургическому вмешательству предшествует химиотерапия, а после операции – лучевая, которая добавляет деформации в уже прооперированную ткань в виде лучевого ожога.
Особо нужно остановиться на рубцах после удаления подмышечных лимфоузлов.
Как проявляется постмастэктомический синдром
Клиника проявлений мастэктомического синдрома после удаления подмышечных лимфоузлов носит функциональный и органический характер.
Это проявляется в:
- Нарушении оттока лимфы, что вызывает отёк руки, соседствующей с прооперированной подмышечной впадиной.
- Нарушении венозного оттока от той же руки, которое выражается в неизбежных стенозах и окклюзиях (частичных или полных непрохождениях) подключичных вен.
- Грубых рубцах — послелучевые, послеоперационные фиброзные деформации мышц и соединительной ткани, а также сосудов.
- В нейропатиях или брахиоплексите – поражении плечевого нервного сплетения.
Эти виды возникших органических поражений характерны для самой травматичной операции по методу Холстеда-Майера (назван по именам внедривших её в хирургическую практику онкологических больных врачей).
Проблемы с дыханием
«А при чём тут это?» – спросит непосвящённый. Большие и малые грудные мышцы являются вспомогательной дыхательной мускулатурой, чем более радикальной была операция, чем больше, по мнению оперирующего врача, была вероятность оседания метастазирующих клеток в этих мышцах, тем меньше мышечной ткани оставалось на их месте.
Следствием такого удаления будет не только затруднённое дыхание, особенно при повышенной мышечной активности, но и нарушение «центровки» тела, или его биомеханического равновесия: ведь суммарный вес удалённых органов в виде мышц, самой молочной железы, соединительной ткани, кожи, удалённых лимфоузлов и сосудов мог достигать 2-3 килограммов!
Все эти факторы, накладываясь друг на друга, формируют подавленное психоэмоциональное состояние, которое тоже, наряду с чисто физическими неудобствами, входит в понятие ПМЭС – постмастэктомического синдрома.
Получается, что это не только комплекс симптомов, проявляющихся непосредственно от нарушения состояния и функционирования органов зоны, подвергшейся операции.
Это психологический и соматический негатив, способный ввергнуть женщину не просто в чувство неловкости от своего положения, но и в глубочайшую депрессию от чувства кажущейся неполноценности из-за такого косметического дефекта, как отсутствие груди и уродующих кожу шрамов на месте её удаления.
Сказывается и чисто физическое неудобство от жёсткости рубцов, усугублённых лучевым ожогом, от чувства стягивания кожи и уже упомянутого затруднённого полноценного дыхания. Из-за чувства потери женственности, ощущения уродства резко тормозится либидо, пропадает гармония во внутрисемейных отношениях.
Варианты ПМЭС
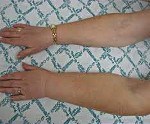
В первую очередь, от чего страдают онкологические больные, перенесшие мастэктомию – это отёки мягких тканей руки, прилегающих к операционному полю.
Послеоперационные рубцы радикальнейшим образом меняют привычное состояние органов верхней части грудной клетки в области грудных мышц, подмышки и лопатки со стороны, подвергшейся операции. Особенно тяжело больным, у которых мастэктомия была двусторонней, с удалением обеих молочных желез.
К стягивающему эффекту шрамов и рубцов добавляются также уменьшение эластичности тканей вследствие проведённой химиотерапии. Происходит даже образование своеобразного «панциря» из обожжённых радиацией клеток на внутренних стенках сосудов и в подкожной соединительной ткани – что отнюдь не способствует большей гибкости конечности и всего грудного отдела.
Все эти факторы способны подавлять микроциркуляцию в сосудах руки/рук, плеч, головного мозга, потому что часто пережимаются или частично атрофируются ведущие к нему и от него артерии, вены и лимфососуды.
Такое положение вещей плохо влияет на кровоснабжение органов, не способствует своевременному оттоку лимфы.
Длящийся продолжительное время спазм сосудов, развивающийся на его фоне тромбофлебит и воспаление лимфатических путей вызывают неизбежные при такой клинической картине отёки и рубцы ткани под мышкой. Как следствие – ограниченное движение плеча, нарушение иннервации тканей в прилежащей области.
Соматические проблемы
В комплексе же всё перечисленное вызывает у пациента психологические и соматические проблемы, которые, собственно, и называются ПМЭС, и включают в себя:
- Блокировку путей инфильтрации лимфы от конечности со стороны операции.
- Косметический дефект области груди.
- Существенное уменьшение подвижности конечности в плечевом суставе ( в критических его значениях – даже невозможность поднять руку выше уровня плеча).
- Потеря чувствительности руки, переднего отдела грудной клетки на месте швов и рубцов.
- Депрессия от чувства ложной неполноценности.
Диагностика
Развитие постмастэктомического синдрома после операции удаления опухоли и связанных с нею поражённых тканей неизбежен на 100%. Значит, врачам нужно помочь ей выйти из такого состояния, используя те или иные методы, от медикаментозных до психолого-психиатрической помощи.
Но для точной оценки состояния больной нужно провести ещё правильную диагностику.
Для этого оценивают объёмы больной и здоровой руки, замеряя её окружность над локтевым суставом, где отёки обычно выражены ярче всего, замеряют температуру кожи (оценивая, в первую очередь, её неизбежное в таких случаях снижение), оценивают амплитуду и саму возможность движения плечевого сустава, проверяют чувствительность кожи на всём протяжении руки от плеча до запястья.
Благодаря этим манипуляциям оценивается уровень повреждений сосудов, их состояние и функциональность тканей руки.
Дуплексное сканирование
Допплерографическое и ультразвуковое исследования объединяют в методе, называемом дуплексное сканирование. Не инвазивной природы, безопасное и информативное воздействие на организм. По степени достоверности превосходит такой способ получения данных, как флебография, но является более точным и безопасным – особенно в плане ненарушения целостности вен.
Дуплексным сканированием определяют скорость кровотока, отсутствие барьеров в венах и артериях, а также анатомические особенности костной и мышечной тканей.
Лимфосцинтиграфия
Метод радиоизотопного исследования, которым заменили устаревшую лимфографию. Показывает строение лимфосистемы, визуализируя её. Показывает участки, на которых лимфа тормозится, застаивается, вплоть до замера движения лимфы в мм/см в секунду.
Электронейромиография
С применением этой методики можно в физических единицах оценить и построить наглядный график состояния периферической нервной системы в поражённой конечности.
Ко всему этому проводят также традиционные лабораторные исследования крови, и, при необходимости или для уточнения данных – компьютерную или магниторезонансную томографию. Диагностика нарушений функций верхней конечности обычно не представляет труда, после операций картина во многих случаев типична.
Один из самых простых способов узнать степень отёчности и возможности возврата тканей к норме – простое надавливание пальцем на отёкшую ткань и замер времени, которое требуется коже принять своё нормальное состояние, с заравниванием ямки от надавливания.
Ограничения после мастэктомии
Существует инструкция, разработанная обществом National Lymphedema Network для больных, перенесших мастэктомию.
- При появлении хотя бы незначительного отёка любого места на руке со стороны операции немедленно консультируйтесь с врачом.
- При необходимости взятия крови для анализа ни в коем случае не делайте это на руке со стороны, подвергшейся операции. Прооперированы были обе стороны? Тогда пусть кровь возьмут из вены на ноге – и инъекцию сделают туда же!
- Измерять АД следует только на неповреждённой руке.
- В гигиенических процедурах используйте увлажняющие бесспиртовые растворы, насухо, но очень бережно удаляйте мягкими салфетками все следы влаги из складок и межпальцевых промежутков.
- Избегать циклических, повторяющихся движений, с энергичными повторяющимися толканиями или притягивании чего-либо.
- Не переносите тяжести больной рукой. Не носите тяжести на ремне со стороны больного плеча.
- Откажитесь от сдавливающих, стягивающих украшений на больной руке.
- Забудьте о саунах, парных, горячих ваннах. Берегите также больную конечность от воздействия ультрафиолета.
- Берегите руку от инфекции, которую могут вызвать порезы, удары с ушибами, ожоги, укусы или царапины животных.
- При маникюре в салоне предупреждайте специалиста, делающего маникюр, о недопустимости срезания кутикул.
- При перелётах на самолётах, с их неизбежным падением давления в окружающей среде, обязательно используйте накачиваемый пневматический компрессионный рукав.
- Если удалённая грудная железа была более 4-го номера, носить облегчённый протез. Бюстгальтер должен быть бескаркасным, без поддерживающих проволочек и косточек.
- Для удаления волос в области подмышечной впадины использовать только электробритву.
- Не оставляйте без внимания внезапные изменения в состоянии конечности, такие, как сыпь, покраснения кожи на обширных участках, повышение температуры руки. В таких случаях визит к врачу нужно делать немедленно, это симптомы ухудшения или начала лимфедемы.
- Следите за своим весом, своевременно реагируйте на его увеличение. Показаны бессолевая диета, употребление легко усваиваемого белка (рыба, птица, телятина).
Как бороться с постмастэктомическими отёками
Лимфатический дренаж – механический и ручной. Компрессия с использованием пневматического(надувного) рукава, который воздействует на руку от запястья до подмышечной впадины.
Пневматический массаж с физическими упражнениями, дополняющими такой массаж, ношение перчаток из гипоаллергенного эластика.
Лекарственное воздействие
В него входит весь комплекс показанных при ПМЭС медикаментов: комбинации кумарина, троксерутин, веностат. Стойкого восстановительного эффекта можно также добиться сочетанием применения простой смеси растворов новокаина и димексида в виде накожных аппликаций.
Очень помогают антиэндоматозные, вазоактивный, противовоспалительные бензопироны в сочетании с усиливающими их воздействие капилляростабилизаторы, ангиопротекторы и комплексные витамины с выраженным антиоксидантным действием.
Для уменьшения сопутствующим послеоперационному состоянию болей показано также применение протеолитических энзимов и психоаналептиков.
Хирургическое воздействие
Проводится с целью пластики, которая придаёт женщине уверенность в собственной привлекательности, так и для удаления затвердевших в результате лучевого воздействия крупных рубцов.
Применяется редко – в силу неизбежного адреналинового выброса уже однажды травмированного хирургией организма
Лазеро- и фототерапия
При отёках руки в любой её части, от дистальных да проксимальных отделов, можно воздействовать как некогерентным излучением светодиодных ламп с максимальной длиной волны 660 нм (матричная светодиодная установка «Терафот»), так и когерентным (лазерным), низкой интенсивности и постоянного импульса, с длиной волны 632 нм.
Возникновению отёков после мастэктомии способствуют:
- Остеохондроз верхних позвоночных отделов.
- Воспаление локтевых, плечевых суставов.
- Травмы мягких тканей верхних конечностей с рубцовыми образованиями.
Во время онкологии:
- Большие размеры опухолей.
- Обширные метастазы в подмышечных лимфоузлах.
- Существующий на момент болезни или бывший ранее тромбофлебит или флеботромбоз.
- Ударное повреждение мышц.
Возможные осложнения
Постмастэктомический синдром может спровоцировать воспаление сухожилий и окружающей их оболочки на конечности, близкой к операционному полю, воспаление слизистых сумок суставов (бурсит). При бурсите в почти 40% случаев движения рукой во всех направлениях ограничены болевым синдромом, с формированием устойчивой контрактуры.
- Может также сформироваться брахиоплексит – поражение плечевого нервного сплетения, способное привести в полной неработоспособности руки, когда малейшее движение вызывает боль в области ключицы.
- При выраженных отёках (когда диагностируют III-IV степени), возможны рожистые воспаления тканей.
- Крайним следствием отёком при ПМЭС бывает лимфангиосаркома, или синдром Стюарта-Тривса.
- Постмастэктомический синдром приводит к резкому понижению самооценки и, как следствие этого, депрессивным синдромам и невротической симптоматике.
Прогноз и профилактика
Не всё так фатально, как кажется. Главное – вовремя среагировать на все этапы развития постмастэктомического синдрома, провести комплекс физиотерапевтических и медикаментозных мероприятий и дать женщине психологическую поддержку как со стороны врачей, так (что ещё более важно) членов её семьи.
После семи послеоперационных дней можно уже делать упражнения для разработки плеча, а после трёх недель после операции начинать активный самомассаж кожи и мускулатуры руки.
В дальнейшем исключать ситуации, когда рука может быть сдавлена или травмирована.
Заключение
О полном выздоровлении после такой травмирующей операции, как мастэктомия, говорить не приходится. Но свести к минимуму последствия, применить самые передовые достижения медицины, а главное, оказать своевременную психологическую помощь – можно вполне.
Бережное отношение к верхним конечностям, вынужденных соседствовать с очагом недавнего заболевания, развивающие, поддерживающие тонус мышц упражнения будут залогом активной и долгой жизни ещё много лет после столь радикальной операции.
Источник: https://BornInVitro.ru/mammologiya/postmastektomicheskij-sindrom/
Постмастэктомический синдром :: Симптомы, причины, лечение и шифр по МКБ-10
Название: Постмастэктомический синдром.
Постмастэктомический синдром
Постмастэктомический синдром. Комплекс специфических симптомов, возникающий у пациенток, перенесших радикальную мастэктомию. Проявляется отеком, изменениями кожи, неврологическими и двигательными расстройствами в руке на стороне удаленной груди, депрессией.
При постановке диагноза используют результаты физикальных исследований, лимфосцинтиграфии, дуплекс-сонографии, электронейромиографии. Для лечения применяют физиотерапевтические и физические методы (пневматическую компрессию, лимфодренаж и тд ), дополненные препаратами с вазоактивным и лимфодренирующим эффектом.
В исключительных случаях иссекают измененные ткани, выполняют микрососудистые операции.
Постмастэктомический отек верхней конечности с комплексом характерных трофических, нейромоторных и психических симптомов — одно из наиболее частых осложнений радикальных операций по поводу злокачественных неоплазий молочной железы. По наблюдениям специалистов, синдром возникает у 16,8-64,6% перенесших мастэктомию.
Длительность периода между хирургическим вмешательством и временем появления клинических симптомов в среднем составляет от 10 до 24 месяцев, однако возможна и более поздняя манифестации симптоматики (через 10 и более лет). Статистически чаще расстройство поражает пациенток, у которых удалена правая грудь.
Актуальность своевременного выявления патологии обусловлена существенным ухудшением качества жизни и инвалидизацией женщин на поздних стадиях заболевания.
Постмастэктомический синдром
Специфический симптомокомплекс, характерный для больных, перенесших хирургическое вмешательство по поводу рака молочной железы, формируется в раннем послеоперационном и восстановительном периоде на фоне травматических повреждений, реологических и сосудистых нарушений.
Выраженность расстройств связана с особенностями репарационных процессов, техникой выполнения и объемом операции, течением послеоперационного периода. Непосредственными причинами постмастэктомического синдрома являются: • Нарушение сосудистой микроциркуляции. При радикальных методах мастэктомии удаляют подмышечный, подключичный, подлопаточный коллекторы.
Это приводит к ухудшению оттока лимфы на стороне поражения. Ситуация усугубляется длительным спазмом сосудов с последующим тромбированием и воспалением (лимфангиитом, тромбофлебитом). • Рассечение нервных волокон. Во время операции повреждаются многочисленные мелкие нервы, которые обеспечивают иннервацию сосудов и тканей в области шеи, плечевого пояса, руки.
Это ухудшает восстановительные постмастэктомические процессы, вызывает болевые ощущения и специфические нарушения чувствительности, получившие название скаленус-синдрома. • Удаление грудных мышц. Некоторые виды операций при раке молочной железы предполагают резекцию малой и большой грудных мышц на стороне опухоли.
Результатом таких вмешательств становится существенное ограничение движений в плече с формированием контрактуры. Патология наблюдается практически у 40% прооперированных. • Рубцовые изменения тканей.
После удаления молочной железы, особенно в случаях, когда оно сопровождается пред- и послеоперационной радиотерапией, в области грудной клетки и подмышечной впадине происходит рубцевание. Выраженность фиброзной деформации увеличивается, если послеоперационный период протекал с гнойно-некротическими осложнениями.
По данным специалистов в сфере маммологии, частота и тяжесть постмастэктомических расстройств зависят от размеров опухоли, степени вовлечения в процесс аксиллярных лимфоузлов, наличия метастазов. Вероятность развития синдрома повышается при распространенности опухолевого процесса, неправильном определении объема операции, нарушении ее техники, неадекватной послеоперационной и лучевой химиотерапии.
Механизм формирования постмастэктомического синдрома основан на изменениях реологических параметров, сосудистой и перисосудистой реакции в пораженной области. Патогенез включает несколько звеньев.
В сосудах на пораженной стороне повышается агрегация тромбоцитов, что приводит к спазму и микротромбозам. На фоне нарушенной микроциркуляции развивается перикапиллярный отек.
Поскольку амплитуда движений руки на стороне операции ограничена, микронасосная функция скелетных мышц ухудшается. В результате кристаллоиды, белки и вода из межтканевой жидкости медленнее всасываются в микроартериолы, начинают скапливаться в виде отека.
Дополнительными факторами патогенеза становятся нейротрофические нарушения и послелучевой фиброз тканей, окружающих магистральные сосуды, что вызывает сужение последних.
Единая систематизация форм постмастэктомической патологии пока отсутствует. Большинство предложенных классификаций основано на выраженности отека тканей. При этом авторы учитывают время развития расстройств (ранние, возникшие до 3 месяцев после мастэктомии, и поздние, с отсроченным началом проявлений), плотность тканей (мягкие, твердые, деформированные), изменение объемов. При разнице между обхватом плеча, измеренным над локтем пораженной и здоровой руки, отек до 2 см расценивается как легкий, от 2 до 6 см — средний, свыше 6 см — тяжелый. Российские маммологи и онкологи часто пользуются классификацией постмастэктомического синдрома, основанной на клинических признаках: • I степень. Отечность локализована в дистальных сегментах пораженной руки (пальцы, кисть), возникает эпизодически. Объем отекшей верхней конечности превышает объем здоровой менее чем на 25%. Снижена температура кожи кисти. • II степень. В отек вовлечены мягкие ткани предплечья. Кожные покровы трудно захватить в складку. Увеличение объема пораженной руки составляет от 25% до 50%. Отмечается локальное понижение температуры в области кисти и предплечья. • III степень. Отечность поднимается на плечо и держится постоянно. Ткани плотные, кожа и подкожная клетчатка фиброзно изменены, склерозированы. Кожа не берется в складку. Объем увеличен на 50-70%. Температура кожи снижена в области предплечья и кисти. • IV степень. Рука деформирована, движения ограничены. Выявляются трофические поражения кожных покровов. Объем пораженной конечности увеличен на 70% и больше. Регистрируется снижение температуры не только на кисти и предплечье, но и на плече. Существует также комплексная классификация, предложенная отечественными учеными. Она максимально учитывает выраженность отека, время его появления, постоянство, этапность развития, наличие эстетических нарушений, сопутствующей патологии и осложнений, их влияние на привычный образ жизни прооперированной женщины. На основании этих критериев различают следующие стадии постмастэктомического симптомокомплекса:
• Доклиническая стадия. Внешние проявления отечности отсутствуют на протяжении всего дня. Увеличение объема поврежденной верхней конечности не превышает 150,0 мл. Длина окружности плеча не изменена. Субъективных жалоб нет. Цвет кожи нормальный. Кожные покровы хорошо берутся в складку.
• Начальная стадия. Непостоянный отек отдельных сегментов или всей верхней конечности возникает преимущественно к вечеру. Увеличение объема 150-300 мл, окружности плеча — 1-2 тд Пациентка жалуется на тяжесть, периодические боли. Кожа берется в более грубые складки, теряет здоровый цвет. • Стадия умеренных нарушений. Отечность держится постоянно, не проходит после ночного сна. Пораженная рука увеличивается на 300-500 мл в объеме и на 4-6 см в обхвате плеча. Кожные покровы сложно взять в складку. Они выглядят бледными, появляется синюшный оттенок. • Стадия выраженных нарушений. Постоянная отечность переходит в плотную фибредему. Объем конечности возрастает на 500-700 мл. Увеличение обхвата плеча — не больше 6 тд Наблюдается деформация тканей с частичной утратой функции конечности. Пациентка испытывает парестезии, боли. • Отягощенный постмастэктомический отек. Объем верхней конечности увеличивается на 700 мл и больше, окружность плеча — более чем на 6 тд Рука фактически не функционирует, большую часть времени вынужденно подвешена на повязку. Выражены трофические расстройства.
Ключевым проявлением симптомокомплекса является постепенно нарастающая отечность мягких тканей, из-за чего эта патология раньше называлась постмастэктомическим отеком (ПМО). Заболевание крайне редко развивается сразу после операции.
Обычно первые признаки отечного синдрома клинически определяются спустя несколько месяцев и даже лет после вмешательства.
На начальных этапах болезни к вечеру отекают дистальные сегменты верхней конечности (пальцы, кисть), пациентке трудно надеть или снять обручальное кольцо и привычные ювелирные украшения. За ночь отечность полностью проходит. В кисти может возникать ощущение тяжести.
По мере развития посмастэктомического синдрома отек поднимается выше — на предплечье, плечо, надплечье, в далеко зашедших случаях он охватывает надключичную область, шею, верхнюю часть грудной клетки.
Длительно существующий постмастэктомический синдром может спровоцировать тендовагинит и другие поражения надостной мышцы, хронический бурсит, почти в 40% случаев ограничивающий движения рукой и приводящий к формированию контрактуры.
У 1,5-11% пациенток возникают брахиоплекситы и полинейропатические расстройства. Больше чем у 99% прооперированных с такой патологией диагностируется скаленус-синдром. При отеке III-IV степени повышается вероятность рожистого воспаления.
В ряде случаев хронический лимфостаз осложняется синдромом Стюарта-Тривса (возникновением лимфангиосаркомы).
Поскольку посмастэктомические нарушения негативно сказываются на профессиональной пригодности женщины, их развитие сопровождается снижением самооценки, нарастанием невротической симптоматики и депрессивного синдрома.
При диагностике постмастэктомических нарушений в первую очередь учитывают данные физикальных исследований — оценивают объем здоровой и пораженной конечностей, их обхват над локтевым суставом, определяют кожную температуру для выявления степени ее снижения, проверяют чувствительность кожи и амплитуду движений в плече.
Инструментальные методы исследования позволяют верифицировать уровень повреждения сосудистого русла, оценить функциональную состоятельность тканей. Чаще всего назначают следующие исследования: • Лимфосцинтиграфия верхних конечностей.
Радиоизотопный метод, пришедший на смену традиционной лимфографии, визуализирует особенности строения лимфатической системы, выявляет участки застоя лимфы и объективизирует снижение скорости лимфотока. • Дуплексное сканирование.
Сочетанное проведение ультразвукового и допплерографического исследования направлено на определение скорости кровотока, анатомических особенностей и проходимости артериальных и венозных сосудов. • Электронейромиография.
Методика позволяет объективно оценить функциональное состояние периферических нервов, иннервирующих кожу, мышцы и сосуды верхних конечностей, диагностировать выраженность неврологических расстройств. В ходе комплексного обследования выполняют лабораторные анализы для оценки системы гемостаза, в сложных клинических случаях проводят МРТ, КТ.
Дифференциальная диагностика заболевания, как правило, не представляет особых сложностей с учетом возникновения нарушений после мастэктомии.
Несмотря на очевидность причин развития постмастэктомического синдрома, необходимо сохранять настороженность в отношении других причин лимфостаза — доброкачественных и злокачественных опухолей лимфатической системы, воспалительных сосудистых заболеваний.
При необходимости к обследованию пациентки привлекают хирурга, онколога, лимфолога, флеболога, невропатолога, дерматолога, инфекциониста.
Врачебная тактика при развитии отека, неврологических и двигательных расстройств после мастэктомии направлена на восстановление нарушенных функций — облегчение лимфодренажа, разработку плечевого сустава, нейростимуляцию. Ведущей является комплексная консервативная терапия, которая лишь в крайних случаях дополняется хирургическими методиками.
Пациенткам с постмастэктомической болезнью назначают: • Физические и физиотерапевтические воздействия. Наиболее эффективны аппаратная пневматическая компрессия руки от пальцев и кисти до надплечья, ручной и механический лимфодренаж. Эти методики дополняют специальными физическими упражнениями, ношением бандажей, многослойных неэластичных и эластических повязок.
Предварительное применение ультразвука позволяет «размягчить» ткани, уменьшить остеомиофасциальные боли, улучшить чувствительность и подвижность в суставах. Некоторые специалисты получили хорошие терапевтические результаты при использовании световой и низкоуровневой лазеротерапии, электромиостимуляции. • Медикаментозное лечение.
Из фармакологических средств при послемастэктомическом синдроме часто назначают бензопироны — препараты с вазоактивным, антиэдематозным и противовоспалительным эффектом. Для усиления их действия применяют ангиопротекторы, капилляростабилизаторы, антиагреганты, витамины с антиоксидантным действием.
Хороший эффект в купировании болевого синдрома и коррекции нейродвигательной патологии достигается при введении психоаналептиков и протеолитических ферментов. При выраженной боли и эмоциональных расстройствах допустимо использование седативных и нестероидных противовоспалительных средств. • Хирургические методы.
Оперативный подход к устранению постмастэктомического лимфостаза практикуется редко. В ходе хирургической коррекции иссекается рубцовая ткань с замещением дефекта собственной кожей или кожно-мышечным лоскутом пациентки. Микрососудистые техники позволяют сформировать лимфовенозные анастомозы, освободить от сращений подключичную и подмышечную вены.
Возможности хирургического лечения у больных с нарушениями после мастэктомии ограничены многостадийностью, травматичностью, сложностью технического исполнения, достижения стойких функциональных и косметических результатов.
Несмотря на высокую терапевтическую резистентность расстройства, комплексный подход и своевременное начало лечения на ранних стадиях постмастэктомического синдрома позволяют уменьшить выраженность отека и улучшить функциональные возможности пораженной руки.
С профилактической целью необходимо обоснованно определять вид и объем вмешательства при злокачественном новообразовании груди, тщательно соблюдать технику выполнения операции. В конце первой недели послеоперационного периода показаны дозированные упражнения для разработки плечевого сустава, с 3 недели — самомассаж мышц и кожи.
В последующем женщине рекомендуются умеренные физические нагрузки, исключение сдавливаний руки, ее защита от возможной травматизации на производстве или в быту.
42a96bb5c8a2acfb07fc866444b97bf1Модератор контента: Васин А.С.
Источник: https://kiberis.ru/?p=34183
Постмастэктомический синдром: что это, причины, симптомы, лечение, профилактика
Здоровье
В Институте микрохирургии не считают блажью желание женщин выглядеть красиво после онкологической операции
Сочетание таких, казалось бы, малосовместимых понятий, как любовь и онкологические операции по удалению груди, возникло в нашем тексте отнюдь не случайно. Это не стилистический изыск, а конкретная драматическая сторона жизни женщин, лишившихся молочной железы.
Какие чувства испытывает пациентка, услышав онкологический диагноз? Шок. Отправляясь на операцию? Снова шок. А увидев малоэстетические последствия хирургического вмешательства, нередко впадает в депрессию. Для нее это катастрофа. Часто – развал семьи.
При этом восстановительные операции по реконструкции груди долгие годы считались эстетическими.
– Почему в России так не любят женщин? – удивлялась автор эксклюзивной технологии пересадки лимфатических узлов из здоровой части тела в подмышечную ямку у прооперированных по поводу онкологии пациенток Корин Беккер (Париж), трижды приезжавшая в Томск по приглашению директора НИИ микрохирургии Владимира Байтингера – в 2006–2008 годах. Со времени визита именитой «дамы со скальпелем» ситуация изменилась. Как отмечает профессор Байтингер, в лучшую сторону.
Объединение ради доброго дела
– Недавно вы вернулись из Чикаго, где участвовали в мировом конгрессе микрохирургов. Что, кроме чисто профессиональных вещей, вас впечатлило?
– Невероятная активность пациенток. Я удивился, когда увидел подготовленную пациентками шикарную брошюру по постмастэктомическому синдрому. Пациентки объединяются, создают свои фонды, даже финансируют научные исследования, активно отстаивают свои права.
У нас народ тоже проявляет активность, но нередко не в том направлении, в каком следовало бы. У нас предпочитают «мочить» врачей.
Настолько уже «замочили» вкупе с многочисленными постоянно меняющимися нормативными актами в медицинском образовании и здравоохранении, что скоро в здравоохранении работать будет некому. Надо не только критиковать, но и объединяться с врачебным сообществом для защиты своих прав и развития медицины.
У меня, например, есть мысль попытаться создать при Институте микрохирургии объединение мужей прооперированных по поводу рака молочной железы жен. Это ведь проблема не только женщины, но и всей семьи. Мысль, наверное, утопичная, но почему бы не попытаться?
– Приятно, Владимир Федорович, что вы пребываете в позитиве, приближаясь к знаменательной дате – 20-летию своего института. Похоже, для оптимизма есть основания?
– Идет поэтапное развитие института. Как-то так удачно совпало: наша готовность к высокотехнологичным операциям, наличие лицензии на высокотехнологичную помощь и изменение системы финансирования, конгресс в Чикаго, где наш институт хорошо знают, и 20-летие института.
Есть, конечно, и трудности. На очереди освоение технологии пересадки подбородочных лимфатических узлов в область голеностопного сустава для ликвидации лимфатического отека нижних конечностей. Я знаю эту операцию, но нужен тренинг на анатомическом материале.
Куда, как вы думаете, я поеду?
– В Красноярск.
– Нет, на Тайвань. Искать анатомический материал в другом городе или в другой стране абсурдно и дорого, но в Томске его, увы, нет.
Каждый год в Томской области выполняется не менее 200 операций удаления молочной железы по поводу рака.
Стоимость всех этапов реконструкции молочной железы в 2011 году составила примерно 130 тыс. рублей (оплачивалась через систему квотирования).
Также читайте
- Как сохранить здоровье и красоту глаз?
- Компания «СОГАЗ-Мед» познакомила пациентов со страховым представителем «Катя»
- Первая победа «Томи» добавила очков, но пока не добавила оптимизма
- Губернатор – на первую помощь
- О моде, мифах и перспективах современной стоматологии
- статьи. Cсылка на статью: >
Источник: https://healthage.ru/polezno-znat/postmastektomicheskij-sindrom-chto-eto-prichiny-simptomy-lechenie-profilaktika/
Постмастэктомический синдром — Опухоли костей и мягких тканей
Постмастэктомический синдром – это совокупность клинических проявлений в виде послеоперационного дефекта, рубцовых изменений подмышечной области (контрактура плеча), брахиоплексита (заболевание плечевого сустава, которое сопровождается поражением нервов плечевого сплетения) и отека верхних конечностей (лимфедемы).
Операционная травма в ходе удаления лимфатических узлов приводит к воспалению, с дальнейшим образованием фиброзных и рубцовых изменений. Это заканчивается компрессией сосудисто- нервного пучка, развитию контрактур и нарушению лимфооттока. Процесс еще больше отягощается проведением последующей лучевой терапией.
Основным симптомом, с которым пациентки чаще всего обращаются к врачу в случае постмастэктомического синдрома, является отек.
Однако, наличие отека может быть признаком и других серьезных заболеваний, таких как травма верхней конечности, прогрессирование или местный рецидив РМЖ, тромбофлебит вен, артериальная и венозная недостаточность.
К развитию двухсторонних отеков верхних конечностей могут приводить сердечная недостаточность, почечная и печеночная недостаточность, снижение уровня белка крови. Подобные отеки может вызывать прием таких медикаментозных препаратов, как препараты группы блокаторов кальциевых каналов, стероидов, нестероидных противовоспалительных препаратов.
Лимфостаз (лимфедема, лимфатический отек)
Лимфостаз после комбинированного лечения РМЖ возникает с частотой от 5%до 78 %, что, как правило, зависит от объема проведенного лечения. Чем больше удалено лимфатических узлов, тем больше процент возникновения лимфостаза. Однако опасность его развития имеется, даже при удалении одного лимфоузла (при удалении сторожевого лимфоузла).
- Дополнительное проведение лучевой терапии, как на область операции, так и на зоны регионарного метастазирования, увеличивает опасность развития лимфостаза.
- Факторы риска
- К факторам риска развития лимфостаза относятся особенности течения и терапии самого заболевания, а также группа других внутренних и внешних факторов.
- 1) Особенности течения РМЖ: большой размер опухоли, поражение регионарных лимфотических узлов, которые требуют расширенного хирургического вмешательства с удалением лимфоузлов и лучевой терапией, как на область операции, так и на регионарные зоны.
2) Особенности лечения РМЖ: удаление лимфатических узлов, раневые, в том числе инфекционные осложнения, формирование грубых рубцовых деформаций и фиброзных изменений кожных покровов и мягких тканей после операции, изменения кожных покровов после проведения лучевой терапии и т.д.
3) Внутренние факторы риска развития лимфостаза: ожирение, повышение артериального давления (артериальная гипертензия), хронические кожные заболевания и др.
4) Внешние факторы риска развития лимфостаза: воздействие на руку со стороны операции (в т.ч. измерение артериального давления, инъекции, взятие крови), перелет на самолете, химиотерапия таксанамии и т.д.
Классификация лимфостаза
В настоящее время наиболее широко в клинической практике используется классификация International Society of Lymphology. Согласно этой классификации выделяют 4 степени, 4 стадии и 3 степени тяжести течения лимфостаза.
При этом сравнение всегда проводят со здоровой рукой в симметричных частях.
Степени лимфостаза:
1 степень: разница в окружности или объеме между здоровой и пораженной конечностью 5-10%. Отмечается изменение обычного контура и архитектоники конечности (в сравнении со здоровой конечностью). Отек характеризуется формированием ямки при нажатии. Отек уменьшается при подъеме конечности или при ношении компрессионного трикотажа. Рука незначительно уплотненная и упругая.
2 степень: разница между здоровой и пораженной конечностью более 10-30%. Значительное заметное изменение формы, исчезновение кожной складки. Отек более плотный и упругий. Кожа натянутая.
3 степень: разница между здоровой и пораженной конечностью более 30%; Рука деформирована, функция ее нарушена. Может иметь место лимфорея через дефекты кожных покровов. Отек плотный, упругий. Кожа натянутая, блестит.
4 степень: рука «афункциональна». Возможно формирование лимфосаркомы.
Стадии лимфостаза:
Стадия 0 (субклиническая, латентная стадия): характеризуется отсутствием видимого отека, отсутствием ямки в коже при нажатии, ощущением тяжести или местного отека (могут присутствовать в течение нескольких месяцев или лет до появления видимого отека).
Стадия 1 (ранняя или лимфостаз легкой степени течения): видимый отек. Может формироваться ямка, но ее может и не быть.
Стадия 2 (лимфостаз средней степени тяжести): видимый отек с формированием ямки. Кожа уплотнена, истончена.
Стадия 3 (лимфостаз тяжелого течения): видимый отек тканей, значительное увеличение и изменение формы конечности. Кожа и подлежащие ткани уплотнены, утолщены, ямка не образуется. Возможналимфорея через дефекты кожных покровов.
Степень тяжести течения лимфостаза:
- Лимфостаз легкого течения — разница окружности со здоровой конечностью до 3 см.
- Лимфостаз средней степени тяжести течения — разница от 3,1 см до 5 см.
- Лимфостаз тяжелого течения — разница более 5 см.
- Диагностика лимфостаза
- В большинстве случаев для постановки диагноза «лимфостаз» достаточно данных анамнеза и объективного исследования.
- Измерение объема конечности является «золотым стандартом» в диагностике лимфостаза, оставаясь в течение многих лет наиболее простым, точным и дешевым методом выявления лимфатического отека.
- Объем конечности определяется тремя основными методиками: измерением окружности конечности, методом вытеснения воды, перометрией.
- 1) Измерение окружности конечности
Самый простой способ диагностики лимфедемы. Оценку результата проводят в сравнении с противоположной стороной.
Ориентирами измерения являются области кисти, лучезапястного сустава и области на 5 см выше и ниже локтевого сустава. Диагноз ставится, если разница окружностей верхних конечностей составляет более чем 2 см.
2) Метод вытеснения воды
Конечность помещается в емкость с жидкостью. Количество жидкости, равное объему исследуемой конечности, вытесняется, собирается в емкость и измеряется.
3) Перометрия — это исследование объема и структуры конечности с использованием инфракрасного лазерного излучения.
4) Другие методы: определение биоимпеданса, лимфосцинтиграфия, ультразвуковое исследование, МРТ и т.д.
- Лечение лимфостаза
- Принцип лечения лимфостаза основан на улучшении лимфооттока за счет стимуляции работы уже существующих лимфатических сосудов или формирующихся коллатералей (дополнительных лимфатических сосудов, которые в обычной жизни не функционируют).
- С этим тесно связаны основные задачи восстановительного лечения при лимфостазе:
- • уменьшение отека,
- • усиление лимфодренажа,
- • уменьшение фиброза кожных покровов
- В объем лечения лимфатического отека входят локомоторная и компрессионная терапия, физиотерапия, психолого-психиатрическая реабилитация, разработка диеты для пациента и интегративная терапия.
- Согласно рекомендациям American Specialty Health полная противозастойная терапия является наиболее эффективным методом лечения лимфостаза и всеми экспертами признана золотым стандартом терапии.
- Полная противозастойния терапия (CDT- Complex Decongestive Therapy) — комплексная интенсивная программа лечения лимфостаза, включающая в себя:
- · применение компрессионной терапии (ношение компрессионного трикотажа и бинтование),
- · мануальный лимфодренаж,
- · применение комплекса ЛФК
- · уход за кожей пораженной конечности.
Данный комплекс разработан профессором E. Földi и с 1978 года широко применяется в Европе, Австралии и США. Многочисленные исследования показали достоверное уменьшение отека и болевого синдрома на фоне применения полной противозастойной терапии.
- Помимо полной противозастойной терапии (ЛФК, мануальный лимфодренаж, компрессионная терапия и уход за кожей), тактика лечения лимфостаза включает в себя:
- · Низкочастотную магнитотерапию (улучшение микроциркуляции крови и лимфы, уменьшение отека и болевого синдрома)
- · Прессотерапию (улучшение венозного и лимфатического оттока, улучшение трофики тканей)
- · Электротерапию (селективную вазоактивную электростимуляцию) (улучшение лимфооттока, стимуляция сократимости лимфатических сосудов, повышение их тонуса, стимуляция открытия коллатералей)
- Лечение лимфостаза курсовое: терапия повторяется каждые 3 месяца в течение первого года, далее для профилактики рецидивов лимфостаза — 1 раз в 6 месяцев, далее – 1 раз в год.
Результаты лечения зависят от степени и стадии лимфостаза. Каждый курс подбирается индивидуально, исходя из конкретной клинической ситуации.
Лечение лимфостаза требует комплексного, в том числе и медикаментозного подхода. Лекарственные препараты позволяют повысить тонус лимфатических сосудов, улучшить питание тканей и т.д. Однако медикаментозное лечение, без полной противозастойной терапии и других физиотерапевтических методик, зачастую не эффективно.
- ПРОФИЛАКТИКА ЛИМФОСТАЗА
- Существует множество рекомендаций по профилактике лимфостаза, наиболее полная версия сформулирована международными экспертами под эгидой National Lymphedema Network.
- ПРАВИЛА, предложенные National Lymphedema Network:
Ø Рука на стороне операции НИКОГДА не должна отекать. Не игнорируйте появление даже незначительной припухлости руки, кисти, пальцев или грудной клетки.
- Ø Избегайте любых ситуация, приводящих к локальному повышению давления на стороне операции.
- НЕЛЬЗЯ: мерить давление на руке, носить кольца, плотные браслеты, часы, рукава на резинках, носить сумки на локтевом сгибе, плече.
- НЕЛЬЗЯ спать на руке, на стороне операции.
- Ø НЕЛЬЗЯ брать кровь, проводить инфузии на руке, на стороне операции.
Ø Правила гигиены: пользуйтесь мягкими мочалками, после купания используйте увлажняющие лосьоны. Вытирайте руку осторожно, чтобы были сухими все складки и кожа между пальцами. Для удаления волос из подмышечной области на стороне операции используйте депиляционные крема или одноразовые бритвы. Не удаляйте волосы на самой руке.
Ø Избегайте повторяющихся энергичных, противодействующих чему-либо движений рукой на стороне операции (толкать, тянуть и т. д.).
Ø НЕЛЬЗЯ поднимать более 2 кг рукой на стороне операции.
Ø Избегайте сильных температурных колебаний при купании, мытье посуды. Не рекомендуется посещать парилки, сауны и принимать горячие ванны (температура воды не более 37 – 38С). Пользуйтесь солнцезащитными кремами.
Ø Старайтесь избегать травмы поврежденной руки (удары, порезы, солнечные или другие ожоги, спортивные повреждения, укусы насекомых, царапины).
При выполнении работы по дому, в саду или другой работы, при которой возможны даже минимальные повреждения, используйте перчатки. Избегайте срезания кутикулы при маникюре.
Травматизация кожных покровов на стороне операции опасна инфицированием и развитием рожистого воспаления.
Ø Продолжайте выполнять рекомендованный комплекс ЛФК даже после полной ее разработки после операции. Не перегружайте поврежденную руку: если она начинает болеть, нужно лечь и поднять руку вверх.
Рекомендуемые упражнения: ходьба, плавание, легкая аэробика, езда на велосипеде и йога. Можно выполнять всю домашнюю работу, но не давать руке уставать.
Чувствуете усталость – прервитесь, отдохните, уложив руку в возвышенное положение.
Ø Применяйте компрессионный трикотаж при перелетах на самолете, при выполнении тяжелой физической работы, при подозрении на отек. Ношение компрессионного рукава снижает риск развития лимфостаза. При наличие лимфостаза компрессионный рукав носится весь день и снимается на ночь.
Ø Женщины с большой грудью должны носить облегченные протезы (тяжелые протезы могут оказывать слишком большое давление на надключичные лимфатические узлы). Могут быть использованы мягкие прокладки или полоски материи. Бюстгальтер должен быть подобран правильным образом. Более побробно о правильном подборе бюстгальтеров и экзопротезов молочных желез можно прочитать в ПРИЛОЖЕНИИ 3.
- Ø Старайтесь поддерживать ваш нормальный вес.
- Таким образом, основами профилактики развития вторичного лимфостаза являются:
- ü профилактика повреждений кожных покровов,
- ü применение комплекса ЛФК,
- ü поддержание стабильного веса и лечение ожирения,
- ü уход за конечностью на стороне операции,
- ü исключение подъема тяжестей
- ü проведение самомассажа 2 – 3 раза в день
- ü лечение положением (правильная укладка руки) с первых суток после операции.
Источник: https://bonetumors.ru/info/articles/postmastektomicheskiy-sindrom/

 Постмастэктомический синдром
Постмастэктомический синдром  Постмастэктомический синдром
Постмастэктомический синдром