Количество людей, которым необходима операция по пересадке печени, увеличивается с каждым годом. Но, к сожалению, доноров на всех не хватает. Тем же, кому повезло дождаться донорского органа, приходится пережить непростую операцию (трансплантацию), а потом не менее тяжелую реабилитацию. Но пациенты утверждают, что все это того стоит, ведь на кону жизнь!
Функции печени
Когда говорят о жизненно-важных органах, на ум сразу приходит сердце и мозг. Печень стоит в этом списке третьей, а иногда даже четвертой и пятой, хотя без нее человек тоже жить не сможет.
Печень называют химической лабораторией тела, потому что в ней происходят самые разные процессы, направленные на поддержание нормального самочувствия человека и функционирования всех остальных органов и систем.
- Образование красных кровяных телец и их уничтожение в случае повреждения или заражения.
- Регулирование уровня белков, жиров, углеводов.
- Нейтрализация токсинов (алкогольных, табачных, медикаментозных).
- Расщепление жиров для улучшения пищеварительных процессов.
- Запас крови для ее экстренной реализации при кровопотерях.
- Синтез некоторых гормонов и жизненно-необходимых белков.
Еще одно удивительное свойство печени – ее способность к самовосстановлению. То есть поврежденные клетки постепенно отмирают и отторгаются, а потом происходит регенерация. Но этот процесс с каждым разом идет все хуже и хуже, пока орган полностью не отказывает.
Показания к трансплантации
Пересадка печени проводится в крайних случаях, когда медикаментозное лечение и специальная терапия в виде строгой диеты уже не помогает. Полный отказ органа грозит сбоем нормальной работы всего организма, поэтому нужно успеть провести трансплантацию печени, пока хотя бы ее часть выполняет свои функции.
Рак печени
Так, показаниями к пересадке печени являются:
- хронические патологии, при которых не наступает четкой ремиссии;
- стремительно прогрессирующие заболевания;
- необратимые поражения (рак печени, механические повреждения, связанные с разрывом большей части органа).
Какие-то конкретные заболевания нельзя отнести к показаниям к пересадке печени, потому что все зависит от степени поражения органа. В некоторых случаях и гепатит, и цирроз печени можно вылечить консервативно. Поэтому каждый пациент требует индивидуального обследования и наблюдения.
Важно также грамотно спрогнозировать дальнейшую жизнь пациента, имеющего серьезные проблемы с этим органом.
Если врачи устанавливают, что трансплантация печени поможет человеку прожить дольше или существенно улучшить качество жизни, ему назначают операцию.
Если же вмешательство сопряжено с опасными рисками (пациент страдает болезнями сердца или другими патологиями, относящимися к противопоказаниям), пересадку больному не проводят, а назначают ему паллиативную терапию.
Донорство
Чтобы получить новую печень, необходимо состоять в листе ожидания. В таком перечне указывается не только очередность внесенных фамилий пациентов, но и история болезни каждого из них. Важно, чтобы донорский орган подходил по группе крови, резусу и многим другим факторам, поэтому часто бывает так, что последний человек в списке первым получает жизненно-необходимую печень.
Кстати! Люди с алкогольными заболеваниями печени вносятся в лист ожидания донора только после полугодичного отказа от спиртного. Если человек продолжает выпивать, пересадка органа будет бессмысленной.
Инновационные технологии уже развиваются, и совсем скоро можно будет печатать органы на 3D-биопринтерах. Первые опыты уже проведены, но более популярным и доступным способом пока остается именно трансплантация живого органа от донора.
Донорские органы
От умершего
Печень для пересадки изымается у человека, который недавно скончался. Если нужный орган не пострадал, родственники могут подписать согласие на его изъятие. Также некоторые люди заранее вносят себя в список потенциальных посмертных доноров.
Такие операции проводятся экстренно, потому что донор может появиться в любой момент. Поэтому реципиент (тот, которому пересаживают печень) должен всегда быть на связи с клиникой и иметь возможность приехать туда по первому звонку. Главный минус таких пересадок в том, что ждать подходящего донора иногда приходится очень долго.
От живого
Хоть печень и не парный орган, ее тоже можно пересаживать от здорового человека. А все благодаря ее способности к саморегенерации. У близкого родственника могут взять часть (сегмент) печени, которая после приживления разрастется и восстановится.
Плюсов пересадки печени от живого человека достаточно много:
- не нужно долго ждать донорский орган;
- есть возможность выбрать максимального молодого родственника (при условии его согласия);
- сам процесс трансплантации проще, чем при изъятии печени у умершего человека;
- высокая вероятность приживления органа;
- реципиенту можно будет принимать меньшее количество иммунодепрессантов.
Но есть и существенный минус такой пересадки: придется подвергать опасности своего родственника. Причем риск заключается не только в том, что донор лишится сегмента своей печени, но и в том, что ему придется перенести операцию под общим наркозом, а затем пройти реабилитацию.
Донором печени может стать родственник до 4 колена. То есть это может быть:
- мама или папа;
- сын или дочь;
- брат или сестра;
- внук или внучка;
- дядя или тетя;
- племянники или внучатые племянники;
- двоюродные и троюродные родственники.
Первые операции в мире
Пионерами пересадки печени стали американские врачи из Денвера (штат Колорадо). В 1963 году они трансплантировали орган, взятый у умершего человека. В 80-х годах было обнаружено, что печень способна к саморегенерации, поэтому в качестве доноров стали выступать близкие родственники реципиента.
Сегодня трансплантология печени более всего развита в Америке и Японии. Европейцы тоже почти не отстают от заокеанских коллег. В России пересадки делают реже, но их результативность достаточно высока.
Предоперационная диагностика
Человек, нуждающийся в донорской печени, уже имеет довольно обширный список результатов различных анализов и исследований, среди которых и колоноскопия, и ФГДС, и холангиография, и многое другое. Но перед пересадкой органа он проходит дополнительное обследование, которое включает:
- свежие анализы крови, мочи, кала;
- МРТ брюшной полости;
- УЗИ печени и прилегающих к ней сосудов;
- ЭКГ;
- флюорография;
- коагулография.
Также пациент может заранее сдать какое-то количество крови, чтобы во время операции при сильной кровопотере ему могли ее перелить. Это минимизирует редкие, но все же возможные осложнения при переливании.
Полное медицинское обследование проходят и потенциальные доноры. Туда входит все вышеперечисленное, плюс какие-то дополнительные консультации при необходимости. Например, помощь психолога.
Как проходит пересадка
Операция по пересадке печени проводится в несколько этапов. Врачи должны делать все достаточно быстро. Во-первых, потому что пациент пребывает под общим наркозом, и нужно стараться минимизировать это время. Во-вторых, изъятая у донора печень может находиться вне человеческого тела не более 20 часов.
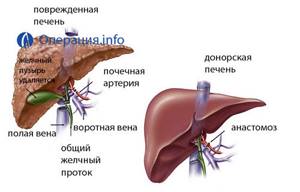
Гепатэктомия реципиента
Или удаление собственной печени вместе с участком нижней полой вены. Общий желчный проток и все сосуды, идущие к органу, иссекаются. Чтобы поддерживать кровообращение в организме, устанавливают временные шунты, которые будут качать кровь.
Частичная резекция печени донора
Параллельно с гепатэктомией реципиента у донора изымают часть органа в соседней операционной. Обычно это правая доля печени, т.к. это менее травматично. Эта операция длится 3-4 часа и заканчивается гораздо раньше, чем пересадка реципиенту.
Имплантация печени реципиенту
Орган пересаживают нуждающемуся в нем человеку. К нему «подсоединяют» все сосуды и желчный проток. Вся операция для одного пациента длится достаточно долго: до 20 часов. Все это время человек пребывает под общим наркозом.
Осложнения
Риски развития осложнений не исключают даже при выполнении рядовых операций относительно здоровым людям. В случае же пересадки печени организм пациента ослаблен длительным лечением и неполноценной функциональностью поврежденного органа. Поэтому нужно быть готовым к возможным осложнениям.
- Кровотечение (в операции задействовано множество сосудов).
- Тромбоз печеночной воротной вены.
- Отторжение пересаженной печени.
- Синдрома малого размера трансплантата (когда печень буквально «болтается» в брюшной полости).
- Инфицирование.
- Желчеистечение.
Реабилитация
Первые несколько суток после пересадки печени человек находится в реанимации. В его теле установлено несколько дренажей, а сам он подключен к различным аппаратам, показывающим жизненно-важные параметры (пульс, давление). Врачи постоянно мониторят состояние пациента и стараются купировать возникающие осложнения сразу.
Медикаменты
Помимо обезболивающих препаратов, витаминов и антибиотиков, человеку после пересадки печени необходимы иммунодепрессанты. Это вещества, которые будут частично подавлять иммунитет, чтобы тот не отторгал клетки пересаженного органа. Первое время иммунодепрессанты подаются через капельницу. Впоследствии человек будет принимать их пожизненно в виде таблеток.
Диета
После трансплантации печени пациент начинает питаться только на второй-третий день. Сначала это жидкая пища и витаминизированные напитки. Постепенно в рацион вводится нормальная еда. Но диету придется соблюдать не только в больнице, но и после выписки. Оптимально, если человек будет придерживаться правильного питания постоянно.
В диете после пересадки печени нет ничего особенного. Это запрет на алкоголь, кофе, острое, копченое, пряное и жирное. Предпочтение следует отдавать овощам, белой рыбе, мясу куры или индейки, крупам.
Обследования
Для контроля состояния организма пациент первые 2-3 месяца будет еженедельно сдавать анализы крови и мочи, делать ЭКГ и УЗИ брюшной полости. Эти исследования позволят выявлять признаки отторжения органа или других осложнений.
Образ жизни
Физические нагрузки противопоказаны в течение месяца после пересадки, пока заживают внутренние и наружные швы. Начинать активность следует с пеших прогулок. Специалист по ЛФК рассказывает, какие упражнения можно делать без вреда для организма, и как грамотно наращивать темп тренировок.
Людям с пересаженной печенью приходится более ответственно подходить к своему здоровью. Из-за приема иммунодепрессантов их иммунитет становится уязвимым для инфекций бактериального, вирусного и грибкового происхождения. Поэтому таким пациентам следует избегать мест большого скопления людей, принимать профилактические меры в простудные сезоны и чаще проводить дома влажную уборку.
Кстати! Практика показывает, что психологическая реабилитация людям с пересаженной печенью не требуется. Они спокойно адаптируются в обществе.
Трансплантация печени не гарантирует пациенту полного выздоровления. Потому что риск отторжения органа и развития осложнений есть всегда. Чтобы минимизировать послеоперационные проблемы, пациент сначала пройдет длительную реабилитацию в больнице, а затем будет регулярно посещать врача для постоянного наблюдения за состоянием своего здоровья.
Стоимость
В России пересадку печени можно провести по квоте. Операция в этом случае будет оплачена государством в рамках программы по оказанию высокотехнологичной помощи.
Для этого пациент сначала проходит медицинское обследование в своем регионе, затем получает допуск от комиссии и только потом направляется в областной центр.
А уже оттуда человек поступает в одну из клиник, которая занимается трансплантацией печени.
Если нет времени ждать своей очереди на квоту, можно оплатить операцию из своего кармана. Это будет стоить порядка 3 млн. рублей. В США или Европе за пересадку печени придется отдать 400-500 тысяч долларов (евро).
Но даже такие большие деньги не гарантируют наличия донорского органа здесь и сейчас: его придется ждать либо искать донора среди родни.
Источник: http://MedOperacii.ru/raznoe/operaciya-po-peresadke-pecheni/.html
Операция по пересадке печени: подготовка, проведение, где и как делают
Все материалы на сайте подготовлены специалистами в области хирургии, анатомии и профильных дисциплинах.
Все рекомендации носят ориентировочный характер и без консультации лечащего врача неприменимы.
врач гастроэнтерологического отделения — Лебедева Татьяна Николаевна
Печень – самый большой внутренний орган нашего организма. Она выполняет около сотни функций, основными из которых являются:
- Продукция и выведение желчи, которая необходима для пищеварения и всасывания витаминов.
- Синтез белков.
- Дезинтоксикация организма.
- Накопление энергетических веществ.
- Выработка факторов свертывания крови.
Без печени человек прожить не сможет. Можно жить с удаленной селезенкой, поджелудочной железой, почкой (даже при отказе обеих почек возможна жизнь на гемодиализе). Но научиться заменять чем-то функции печени медицина пока не научилась.
А заболеваний, приводящих к полному отказу работы печени, достаточно много и с каждым годом число их увеличивается. Лекарств, эффективно восстанавливающих клетки печени, нет (несмотря на рекламу). Поэтому единственным способом сохранить жизнь человеку при прогрессирующих склеротических процессах в этом органе, остается пересадка печени.
Трансплантация печени – метод достаточно молодой, первые экспериментальные операции были проведены в 60-х годах ХХ века. К настоящему времени по всему миру насчитывается около 300 центров по пересадке печени, разработано несколько модификаций этой операции, число успешно выполненных пересадок печени насчитывает сотни тысяч.
Недостаточная распространенность этого метода в нашей стране объясняется малым количеством центров по трансплантации (всего 4 центра на всю Россию), пробелы в законодательстве, недостаточно четкие критерии по забору трасплантатов.
Основные показания для трансплантации печени
Если сказать в двух словах, то трансплантация печени показана тогда, когда ясно, что болезнь неизлечима и без замены этого органа человек погибнет. Какие же это болезни?
- Конечная стадия диффузных прогрессирующих заболеваний печени.
- Врожденные аномалии печени и протоков.
- Неоперабельные опухоли (рак и другие очаговые образования печени).
- Острая печеночная недостаточность.
Основные кандидаты на пересадку печени – это пациенты с циррозом. Цирроз – это прогрессирующая гибель печеночных клеток и замещение их соединительной.
- Инфекционной природы (в исходе вирусных гепатитов В, С).
- Алкогольный цирроз.
- Первичный билиарный цирроз печени.
- Как исход аутоиммунного гепатита.
- На фоне врожденных нарушений обмена веществ (болезнь Вильсона-Коновалова).
- В исходе первичного склерозирующего холангита.
Больные циррозом печени погибают от осложнений – внутреннего кровотечения, асцита, печеночной энцефалопатии.
Показаниями для трансплантации является не само наличие диагноза цирроза, а скорость прогрессирования печеночной недостаточности (чем быстрее нарастают симптомы, тем скорее нужно принимать меры для поиска донора).
Противопоказания для пересадки печени
Существуют абсолютные и относительные противопоказания для этого метода лечения.
Абсолютными противопоказаниями для пересадки печени являются:
- Хронические инфекционные заболевания, при которых происходит длительное персистирование инфекционного агента в организме (ВИЧ, туберкулез, активный вирусный гепатит, другие инфекции).
- Тяжелые нарушения функции других органов (сердечная, легочная, почечная недостаточность, необратимые изменения нервной системы).
- Онкологические заболевания.
Относительные противопоказания:
- Возраст старше 60 лет.
- Ранее перенесенные операции на верхнем этаже брюшной полости.
- Пациенты с удаленной селезенкой.
- Тромбозы воротной вены.
- Низкий интеллект и социальный статус пациента, в том числе и на фоне алкогольной энцефалопатии.
- Ожирение.
Какие существуют виды трансплантации печени
- Ортотопическая.
- Гетеротопическая.
Ортотопическая пересадка печени – это пересадка печени донора на свое обычное место в поддиафрагмальное пространство справа. При этом сначала удаляется больная печень вместе с участком нижней полой вены, и на ее место помещается печень донора (целая или только часть).
Гетеротопическая трансплантация – это пересадка органа или его части на место почки или селезенки (к соответствующим сосудам) без удаления своей больной печени.
По видам используемого трансплантата пересадка печени делится на:
- Пересадка целой печени от трупа.
- Пересадка части или одной доли трупной печени (методика СПЛИТ- разделение печени донора на несколько частей для нескольких реципиентов).
- Пересадка части печени или одной доли от ближайшего родственника.
Как подбирается донор
Печень – это орган, очень удобный для подбора донора. Для определения совместимости достаточно иметь одну и ту же группу крови без учета антигенов системы HLA. Еще очень важен подбор по величине органа (особенно это актуально при пересадке печени детям).
Донором может быть человек со здоровой печенью, у которого зафиксирована смерть мозга (чаще всего это люди, погибшие от тяжелой черепно-мозговой травмы). Здесь существует достаточно много препятствий для забора органа у трупа в связи с несовершенностью законов. Кроме того, в некоторых странах забор органов у трупов запрещен.
Процедура пересадки печени от трупа состоит в следующем:
- При установлении показаний для пересадки печени пациент направляется в ближайший центр трансплантации, где проходит необходимые обследования и заносится в лист ожидания.
- Место в очереди на трансплантацию зависит от тяжести состояния, скорости прогрессирования заболевания, наличия осложнений. Довольно четко это определяется несколькими показателями – уровнем билирубина, креатинина и МНО.
- При появлении подходящего трупного органа специальная врачебная комиссия всякий раз пересматривает лист ожидания и определяет кандидата на пересадку.
- Пациент экстренно вызывается в центр (в течение 6 часов).
- Проводится экстренная предоперационная подготовка и сама операция.
Родственная пересадка части печени проводится от кровного родственника (родителей, детей, братьев, сестер) при условии достижения донором возраста 18 лет, добровольного согласия, а также совпадения групп крови. Родственная трансплантация считается более приемлемой.
Основные преимущества родственной пересадки:
- Не нужно долго ждать донорскую печень (время ожидания в очереди на трупную печень может составлять от нескольких месяцев до двух лет, многие нуждающиеся просто не доживают).
- Есть время для нормальной подготовки как донора, так и реципиента.
- Печень от живого донора, как правило, хорошего качества.
- Реакция отторжения наблюдается реже.
- Психологически легче переносится пересадка печени от родственника, чем от трупа.
- Печень способна регенерировать на 85%, часть печени «вырастает», как у донора, так и у реципиента.
Для родственной пересадки печени ребенку до 15 лет достаточно половины одной доли, взрослому – одной доли.
Краткое описание этапов ортотопической трансплантации печени
80% всех пересадок печени – это ортотопическая пересадка. Длительность такой операции -8-12 часов. Основные этапы этой операции:
- Гепатэктомия. Больная печень удаляется вместе с прилегающим к ней участком нижней полой вены (если будет пересаживаться целая печень также с фрагментом полой вены). При этом пересекаются все сосуды, идущие к печени, а также общий желчный проток. Для поддержания кровообращения на этом этапе создаются шунты, проводящие кровь от нижней полой вены и нижних конечностей к сердцу (для перекачивания крови подключается специальный насос).
- Имплантация донорской печени. На место удаленного органа помещается донорская печень (целая или часть). Основная задача этого этапа – полностью восстановить кровоток через печень. Для этого сшиваются все сосуды (артерии и вены). В бригаде обязательно присутствует опытный сосудистый хирург.
- Реконструкция желчеотведения. Донорская печень пересаживается без желчного пузыря, во время операции формируется анастомоз желчного протока донорского органа и реципиента. Анастомоз, как правило, дренируется, и дренаж выводится первое время наружу. После нормализации уровня билирубина в крови дренаж удаляется.
Идеально, когда две операции проходят одновременно и в одной больнице: изъятие органа у донора и гепатэктомия у пациента. Если это невозможно, донорский орган сохраняют в условиях холодовой ишемии (максимальный срок – до 20 часов).
Послеоперационный период
Трансплантация печени относится к самым сложным операциям на органах брюшной полости. Восстановление кровотока через донорскую печень происходит обычно сразу на операционном столе. Но самой операцией лечение пациента не заканчивается. Начинается очень сложный и долгий послеоперационный этап.
Около недели после операции пациент проведет в отделении реанимации.
Основные осложнения после трансплантации печени:
- Первичная недостаточность трансплантата. Пересаженная печень не выполняет свою функцию – нарастает интоксикация, некроз печеночных клеток. Если не провести срочную повторную трансплантацию, больной погибает. Причиной такой ситуации чаще всего является острая реакция отторжения.
- Кровотечения.
- Разлитие желчи и желчный перитонит.
- Тромбоз воротной вены или печеночной артерии.
- Инфекционные осложнения (гнойные процессы в брюшной полости, пневмонии, грибковые инфекции, герпетическая инфекция, туберкулез, вирусный гепатит).
- Отторжение трансплантата.
Отторжение трансплантата – это основная проблема всей трансплантологии. Иммунная система человека вырабатывает антитела на любой чужеродный агент, попадающий в организм. Поэтому если не подавлять эту реакцию, произойдет просто гибель клеток донорской печени.
Поэтому пациенту с любым пересаженным органом придется всю жизнь принимать препараты, подавляющие иммунитет (иммуносупрессоры). Чаще всего назначается циклоспорин А и глюкокортикоиды.
В случае с печенью особенность в том, что с течением времени риск реакции отторжения снижается и возможно постепенное снижение дозы этих препаратов. При пересадке печени от родственника также требуются меньшие дозы иммуносупрессоров, чем после пересадки трупного органа.
Жизнь с пересаженной печенью
После выписки из центра больного просят в течение 1-2 месяцев не уезжать далеко и еженедельно наблюдаться у специалистов центра трансплантации. За это время подбирается доза иммуносупрессивной терапии.
Пациенты с пересаженной печенью, получающие постоянно препараты, подавляющие иммунитет – это группа высокого риска прежде всего по инфекционным осложнениям, причем заболевание у них могут вызвать даже те бактерии и вирусы, которые у здорового человека болезней обычно не вызывают (условно-патогенные). Они должны помнить, что при любых проявлениях инфекции им нужно получать лечение (антибактериальное, антивирусное или противогрибковое).
И, конечно, несмотря на наличие современных препаратов, риск реакции отторжения сохраняется всю жизнь. При появлении признаков отторжения требуется повторная трансплантация.
Несмотря на все трудности, более чем тридцатилетний опыт трансплантологии печени показывает, что пациенты с донорской печенью в подавляющем большинстве живут более 10 лет после пересадки, возвращаются к трудовой активности и даже рожают детей.
Где можно сделать пересадку печени в России и сколько это стоит
Пациентам, не желающим ждать и имеющим деньги, интересно будет знать цены на платную трансплантацию.
Операция пересадки печени относится к самым дорогим. За рубежом цена такой операции составляет от 250 до 500 тыс. долларов. В России- порядка 2,5-3 миллионов рублей.
Существует несколько основных центров по пересадке печени, а также есть около десятка медучреждений в крупных городах, имеющих на это лицензию.
- Основной центр пересадки печени в России – ФНЦ трансплантологии и искусственных органов им. Шумакова, Москва;
- Московский центр трансплантации печени НИИ Скорой помощи им. Склифосовского;
- РНЦРХТ в Санкт-Петербурге;
- ФБУЗ « Приволжский окружной медицинский центр» в Нижнем Новгороде;
- Пересадками печени занимаются также в Новосибирске, Екатеринбурге, Самаре.
Видео: родственная пересадка печени
Источник: https://operaciya.info/abdominal/peresadka-pecheni/
Пересадка печени при циррозе от живого донора: сколько живут люди после трансплантации?
Иногда патологии печени не подаются консервативному или хирургическому лечению, поскольку диагностируются на поздней стадии, быстро прогрессируют, приводят к осложнениям и существенному ухудшению самочувствия.
На фоне вирусного гепатита, рака, цирроза печени в организме наблюдаются необратимые преобразования печеночных тканей, снижается, а после утрачивается функциональность органа. Вследствие этого больной человек постепенно умирает по причине сильнейшей интоксикации организма.
Единственный вариант помочь пациенту – пересадка печени при циррозе. Такое вмешательство подразумевает замену нездоровой железы донорским органом. Оно не дает 100%-процентной гарантии, но предоставляет шанс на полноценную и долгую жизнь.
Как проводится трансплантация, сколько живут после пересадки печени на фоне циррозного поражения, как проходит реабилитационный период и стоимость вмешательства – подробно в статье.
Показания к проведению трансплантации
Чаще всего пересадка больного органа при циррозе печени – единственный способ спасти человека. Операция имеет строгие медицинские показания. Это базируется на сложности медицинской манипуляции, трудностях с поиском донора. Во время вмешательства могут возникнуть осложнения, которые потенциально опасны для жизни человека.
Трансплантация преимущественно осуществляется на поздних стадиях, когда заболевание декомпенсировано – лекарства не помогают улучшить состояние, работу органа. При компенсированном циррозе отсутствуют тяжелые и опасные осложнения, негативные симптомы, поэтому вмешательство не проводится.
На последней – терминальной стадии циррозного поражения развиваются необратимые последствия, при которых проводить операцию опасно.
К основным показаниям пересадки органа относят:
- Постоянное прогрессирование фиброзных изменений.
- Отсутствие эффекта от применения медикаментов.
- Показатели альбумина в крови меньше 30 г на литр.
- В брюшной полости много свободной жидкости, лечение не помогает.
- Развитие внутреннего кровотечения.
- Высокие риски возникновения печеночной комы.
Если не провести пересадку при таких осложнениях, то исход один – летальный. Степень риска вмешательства оценивается индивидуально, на основе клинической картины и дополнительной диагностики. После этих действий человека включают в список на пересадку.
Отбор больных
Пересадка железы рекомендуется пациентам, у которых в анамнезе тяжелые и крайне тяжелые заболевания органа, сопровождающиеся циррозным и фиброзным поражением, существенным увеличением трансаминаз в крови, портальной гипертензией, внутренними кровотечениями и др. состояниями, представляющими угрозу для жизни.
В особой группе находятся пациенты, страдающие от злокачественных форм рака, – гепатоцеллюлярной карциномы, холангиоцеллюлярного рака.
Организационной базой трансплантации выступает лист ожидания.
Это своеобразная очередь из больных, которым требуется пересадка органа. По отзывам, в листе ожидания можно находиться очень долго.
Медицинские противопоказания
Трансплантация печени являет собой технически сложный процесс, крайне тяжелое вмешательство, имеющее много рисков. Выделяют противопоказания абсолютного и относительного характера.
Операция никогда не проводится в таких случаях:
- Когда у пациента в анамнезе злокачественный рак печени, при этом метастазы распространились за пределы пораженного органа.
- Активный период внепеченочных инфекционных процессов.
- Алкогольная зависимость.
- Психические нарушения (ведь человек после операции самостоятельно не сможет выполнять все рекомендации медицинского специалиста).
- Органическая непереносимость лекарственных препаратов, которые используются для анестезии.
До недавнего времени было еще одно абсолютное противопоказание – ВИЧ-инфекция. Однако сейчас операцию таким пациентам проводят на общих основаниях. Под запретом вмешательство, если у человека СПИД, поскольку иммуносупрессивная терапия после операции еще больше ухудшает иммунный статус.
Относительные противопоказания – тяжелые патологии сердца и кровеносных сосудов, тромбоз воротной вены, ожирение, пожилой/старческий возраст, уже были операции на печени. В этом случае вопрос решается несколькими врачами после степени оценки рисков.
Виды пересадки
- Пересадка печени от живого донора осуществляется разными способами.
- Выбор методики обусловлен клиникой, физиологическими особенностями пациента.
- Пересаживать орган могут следующими способами:
- Полная пересадка донорского органа. То есть пациенту пересаживают целую донорскую печень. При этом требуется, чтобы орган соответствовал нужному размеру, учитывают группу крови. Понятно, что такая разновидность операции проводится с органом умершего человека.
- Частичная трансплантация. Донором предстает живой человек. Обычно это родственник пациента, у которого аналогичная группа крови. Врачи частично забирают печеночные ткани, пересаживают пациенту. Если операция прошла успешно, больной строго следовал всем рекомендациям, то орган восстановиться за пару лет.
- Пересадка с частичным сохранением органа пациента. Возможность осуществления именно этой операции появляется редко. Суть – врачи соединяют неповрежденные участки родной железы с донорским органом. К минусу манипуляции относят высокую вероятность рецидива.
Любая пересадка печени для взрослого человека или ребенка представляет угрозу для жизни. Но современная трансплантология постоянно модернизируется, что позволяет снизить риск негативных последствий.
Наиболее выгодное решение – это родственная пересадка. Обычно железа хорошего «качества», благодаря чему быстро приживается. Кроме того, появляется возможность полноценной подготовки к манипуляции. Перед пересадкой донор проходит всестороннее обследование – проводят анализы, делают УЗИ, КТ. Также проверяется психологическое состояние донора.
Врачи рекомендуют искать живого донора, поскольку такая методика имеет массу преимуществ:
- По статистике, такой трансплантат лучше приживается (у 89% молодых пациентов).
- Подготовка печени занимает меньше времени.
- Уменьшается период специальной подготовки – холодовая ишемия.
Есть и определенные недостатки варианта. После операции у донора могут быть осложнения, которые приведут к нарушению функциональности печени. По сути, удаление части печени – это ювелирная работа, которая требует высочайшей квалификации хирурга.
Подготовка и проведение операции
Сначала решается вопрос о показаниях к проведению вмешательства. Когда состояние ухудшается, нарастает интоксикация, решается вопрос об операции. Дополнительно проводится диагностика, позволяющая оценить шансы на успех, точно определить состояние больного.
В качестве подготовки рекомендуется сделать ряд анализов и исследований. Так, проводят ОАК, определяя гемоглобин, эритроциты, лейкоциты, тромбоциты. Биохимия показывает АСТ, АЛТ, щелочную фосфатазу, протромбиновый индекс и пр.
Чтобы оценить химико-физические характеристики, проводят анализ урины, определяют наличие/отсутствие осадка. Также проводятся следующие диагностические мероприятия:
- Определяют содержание аммиака в крови, холестериновый профиль.
- Проводится исследование, показывающее свертываемость крови.
- Исследование на АФП.
- Группа крови, резус-фактор.
- Определяют гормональную панель щитовидной железы.
- Серологические исследования биологической жидкости на выявление антител к СПИДу, гепатиту, цитомегаловирусной инфекции, герпесу.
- Проба Манту.
- Исследование фекалий, урины бактериологического характера.
- Обследование на онкомаркеры – с помощью него можно выявить специфические белковые вещества, которые продуцируются клетками злокачественных новообразований.
Проводится инструментальная диагностика, включающая в себя исследование самой печени, желчных каналов и пузыря, внутренних органов брюшной полости.
Этапы вмешательства
Особенность вмешательства – технические сложности, которые возникают при выделении и иссечении органа больного. На фоне цирроза на связках и соседних внутренних тканях формируются множественные анастомозы, благодаря которым кровь перетекает из воротной вены в нижнюю полую вену. По этой причине очень высоки риски развития внутреннего кровотечения.
Еще одна трудность, с которой сталкивается хирург, это выраженность спаечного процесса, вследствие чего нарушается нормальная локализаций органов и тканей в брюшной полости.
Врачу надо найти печеночно-12-перстную связку, маленькую структуру, через которую идут важнейшие полые сосуды – артерия печени, воротная вена и общий желчный канал.
Если доктор заденет один из сосудов, то шансы на благоприятный исход практически нулевые.
Вмешательство осуществляется в несколько этапов:
- Пересечение спаек и связок, фиксирующих орган донора.
- Выделение сосудов крови и желчных каналов.
- Иссечение части или целого донорского органа.
- Сам этап трансплантации.
В 90% случаев практикуется ортотопическая пересадка. Донорская железа помещается в предназначенное для нее место в брюшной полости больного, то есть в верхний квадрант живота. Реже орган пересаживают в нижний этаж.
На всех этапах хирургической манипуляции осуществляется мониторинг физиологических параметров человека (частота пульса, биения сердца, показатели давления, сатурация кислорода в крови).
Сколько стоит процедура
В РФ пересадка осуществляется за счет денежных средств из государственной казны, что утверждено соответствующими законодательными проектами.
Сроки проведения вмешательства напрямую обусловлены такими факторами:
- Степень тяжести больного.
- Конкретная болезнь, по причине которой требуется пересадка.
- Наличие трансплантата.
- Каким по счету пациент находится в листе ожидания.
Не всегда пациент может дождаться донорского органа, поскольку при циррозе печень не работает. Если позволяет материальное положение, то можно сделать трансплантацию в зарубежной клинике. Стоимость высокая, например, в Израиле цена операции 400 000$, и это без предоперационной диагностики, иммуносупрессивной терапии.
В клиниках Европы операция медицинским туристам встанет еще дороже – от 0,5 млн долларов, также без учета обследования, последующего восстановления.
Осложнения и риски, связанные с пересадкой железы
В первую очередь высока вероятность развития массивного внутреннего кровотечения. Источником выступают сосуды, по которым осуществляет сброс избыточной жидкости из воротной вены, либо патологически измененные тканей паренхимы. Посредством специальных приспособлений удается остановить кровотечение в большинстве случаев.
Во время операции доктор может повредить общий желчный канал, что исключает его дальнейшее восстановление. Есть риски травмирования половой вены, что ведет к серьезному гемодинамическому расстройству, интенсивной потери крови.
Высоки риски отторжения здорового органа – это осложнение происходит после операции, характеризуется мгновенно нарастающей печеночной недостаточностью, усугублением клинической картины в целом.
Еще осложнения, которые развиваются в больнице – в период после операции:
- Гнойное или воспалительное заболевание. Причина – плохой уход за катетерами.
- Инфекция, в том числе и цитомегаловирусная, что базируется на ухудшении деятельности иммунной системы.
- Обострение вирусного гепатита (если имеется в анамнезе).
- Поражение кожного покрова грибковой инфекцией.
- Поражение желчных каналов аутоиммунного характера.
Обо всех этих рисках оперирующим хирургам известно, именно поэтому первое время больной находится в реанимации под 24-часовым наблюдением специалистов.
Особенности послеоперационной терапии
Сразу же после операции пациенту назначаются мощные противогрибковые и антибактериальные лекарственные средства. Вводятся внутривенным способом. Эта терапия ориентирована на предупреждение патологий инфекционного и грибкового характера, которые в условиях подавления иммунной системы представляют угрозу для жизни пациента.
Дополнительно рекомендуется применение блокаторов желудочной секреции, чтобы предупредить формирование язвенного и эрозивного поражения желудка, 12-перстной кишки. Для предупреждения образования сгустков крови прописывают антикоагулянты.
Проводится обезболивающее лечение, иногда назначают наркотические анальгетики. Когда показатели печеночных проб ухудшаются, могут рекомендовать переливание крови.
Основной же терапии выступают средства, ориентированные на подавление иммунитета, чтобы он не смог разрушить донорские ткани. Дозировки, конкретные препараты, продолжительность курса подбираются индивидуально, с учетом всех показателей у больного. Лекарства придется принимать всю жизнь.
Прогнозы и выживаемость
С использованием современных лекарств иммуносупрессивного эффекта удается добиться существенного улучшения самочувствия в первые дни после вмешательства, при этом предупредить негативные последствия, значит, повышается выживаемость.
Летальность в первые 12 месяцев после проведения оперативной процедуры наблюдается крайне редко. Обычно причиной предстает не отторжение органа либо осложнения после операции, а сопутствующие патологии, которые не связаны с функциональностью печени.
В таблице представлена информация, касающаяся выживания пациентов после пересадки печени вследствие циррозного поражения органа:
| Год после вмешательства | Средняя выживаемость больного (%) | Выживаемость донорского органа (%) |
| Первый | 86 | 75-80 |
| Третий | 79 | 71 |
| Пятый | 73 | 65 |
Так, пересадка нефункционирующего органа – это лучший способ лечения цирроза, который возможен в настоящий момент. Исход вмешательства обусловлен множеством факторов – как квалификация доктора, состояние пациента, скорость нахождения донорского органа и пр.
В любом случае, пересадка дает хороший шанс человеку. Жизнь после трансплантации печени немного изменится, поскольку придется отказаться от алкоголя, курения, соблюдать диету, периодически проходить профилактические осмотры на предмет своевременного выявления рецидива.
Источник: https://blotos.ru/peresadka-pecheni-pri-tsirroze
Трансплантация (пересадка) печени
Печень – жизненно важный орган, который из-за ряда причин может утратить свою функциональность. Если это становится причиной интоксикации всего организма, требуется срочная операция, чтобы предотвратить летальный исход.
Пересадка печени – сложная хирургическая процедура, требующая тщательной подготовки, имеющая длительный реабилитационный период.
Однако, если удается подыскать подходящего донора и своевременно выполнить операцию, прогноз благоприятный.
Немного истории и статистики
Первая пересадка или трансплантация печени была выполнена в 1963 году в США. Орган был взят у умершего человека, хирургическое вмешательство было сенсацией по всему миру. С тех пор в разных странах специалисты практикуют подобную операцию. Больше всего случаев ее проведения зафиксировано в США. Однако далеко не все клиники предлагают такую услугу. Почему?
Все дело в большом риске, ведь пересадка этого жизненно важного органа требует соблюдения множества правил. Ткани печени очень тонкие, поэтому их легко повредить. Кроме того, серьезной проблемой является вероятность отторжения организмом донорского органа, ведь он будет чужеродным телом.
Сегодня больше всего специалистов, выполняющих трансплантацию печени, находятся, кроме Штатов, в Японии и Европе. В России также существуют центры, предлагающие операцию по пересадке печени, большая часть из них находится в Москве и Санкт-Петербурге. Однако их немного, что объясняется проблемами с нахождением доноров, пробелами в законодательстве по таким серьезным медицинским манипуляциям.
Факт. Трансплантация печени находится на втором месте в мире по пересадке органов.
Основное показание к операции – цирроз. Это заболевание, при котором здоровые клетки печени погибают, замещаются соединительной тканью. Если вовремя начать лечение, то разрушительный процесс можно приостановить, поддерживающая терапия поспособствует восстановлению функциональности печени. В противном случае развиваются осложнения.
При запущенном циррозе происходят массовые кровопотери, нарушаются функции других органов ЖКТ, легких, головного мозга. В этот период единственным вариантом лечения является трансплантация здорового органа. Если затянуть с операцией, когда во внутренних органах начинаются необратимые изменения, она противопоказана, скорость наступления летального исхода увеличивается.
Больные циррозом обычно погибают из-за внутреннего кровотечения, энцефалопатии, других осложнений, поэтому затягивать с пересадкой органа опасно для жизни.
Кроме цирроза, показаниями являются:
- онкология – только в случаях, когда рак поразил печень, но метастазы в других органах отсутствуют, в противном случае пересадка органа бесполезна;
- острая печеночная недостаточность, часто возникающая при сильном отравлении, интоксикации организма;
- вирусные гепатиты, чаще гепатит С;
- гемохроматоз – нарушение обменных процессов, при котором в организме переизбыток железа, и оно откладывается в печени, нарушая ее функциональность;
- болезнь Вильсона-Коновалова.
Показанием к проведению операции у ребенка также может быть билиарная атрезия. Это врожденная патология, подразумевающая отсутствие или непроходимость желчных протоков.
Сами по себе цирроз и все остальные диагнозы не являются основанием для проведения операции. Сначала врачи назначают консервативную терапию, при болезнях печени также важно соблюдение диеты.
Если вовремя начать принимать меры большинство из них можно вылечить. Если заболеванием имеет хроническую форму, удается достичь длительной ремиссии.
Такие серьезные хирургические вмешательства как трансплантация органа требуются лишь в запущенных состояниях или если консервативная терапия не принесла результата.
Противопоказания
Решать, можно ли делать пересадку должны врачи, учитывая многие факторы. В них входят индивидуальные особенности организма пациента, его данные (возраст, пол, наличие хронических болезней), характер и степень поражения печени. К относительным противопоказаниям относятся:
- возраст старше 80 лет;
- тромбоз вен в брюшной полости;
- проведенные ранее операции на печени.
В этих случаях при острой необходимости трансплантация может провестись, но обычно ее не делают. Абсолютными противопоказаниями, при которых пересадка печени категорически запрещена, являются:
- СПИД, сепсис, герпес и другие вирусные инфекции;
- инсульты, инфаркты в анамнезе;
- хроническая сердечная недостаточность;
- хроническая почечная недостаточность;
- поликистоз почек;
- сахарный диабет и другие хронические заболевания эндокринной системы;
- хронические болезни крови.
Противопоказанием также является алкоголизм и наркомания, которые часто и становятся причиной проблем с печенью.
Как подбираются доноры
Вначале для трансплантации печени брали орган умерших людей, но затем медики начали проводить операции по пересадке его части. С тех пор донором может выступать живой человек. Что касается умерших, то некоторые решают подписать документ, разрешающий использование их органов после смерти. Если печень здоровая, она может использоваться для пересадки.
Однако лучше приживается часть органа, взятая у живого человека. У донора должна быть такая же группа крови, как у больного. При трансплантации печени у детей также важно учитывать размеры органа. Если возможна родственная пересадка, врачи советуют сделать выбор в ее пользу. Реакция отторжения в таких случаях встречается редко.
Перед операцией проверяется состояние печени и здоровья родственника, который хочет стать донором. Если все в норме, назначается пересадка. Родственная трансплантация имеет ряд преимуществ:
- уменьшается время ожидания – некоторые люди, которые стоят в очереди на трупную печень, просто не доживают до операции;
- за короткий срок можно подготовить к пересадке и донора, и больного;
- печень живого донора всегда лучшего качества, чем трупа;
- больной легче переносит психологически и морально операцию, когда донором является родственник.
Для пересадки взрослому достаточно одной доли печени донора, ребенку – половины.
Вероятность того, что у донора начнут развиваться осложнения, присутствует всегда. Если у родственников нет возможности отдать часть органа, многие становятся в очереди за печенью от мертвых доноров.
Обычно ими являются люди, которые при поражениях головного мозга находятся в коме.
Дать согласие на использование органов может либо человек еще при жизни, либо его ближайшие родственники в течение нескольких часов после смерти.
После изъятия печень хранится не более 12–15 часов, поэтому ортотопическая трансплантация назначается экстренно. Для облегчения поиска существуют международные базы, в которых находится информация о реципиентах (больных, нуждающихся в трансплантации).
Лучшие клиники мира
В России первая трансплантация печени была выполнена относительно недавно – в 1990 году. К сожалению, законодательство страны не предусматривает много нюансов о проведении подобных операций. Например, добиться разрешения на использование органов мертвого донора очень сложно. Из-за этого многие вынуждены обращаться в зарубежные клиники.
В России большим спросом пользуются врачи, выполняющие трансплантацию печени в НИИ Склифосовского. Кроме США и стран Европы, все больше центров, в которых выполняют трансплантацию печени, открываются в Индии, Корее, Израиле, Сингапуре, Казахстане. Лучшими считаются центры в таких странах:
в США – медцентр Вандербильта, в нем произвели около 8% операций по трансплантации по всему миру;
- в Израиле – медццентр им. Рабина – ежегодно проводят около 300 операций по трансплантации печени;
- в Корее – медцентр Самсунг;
- в Германии – клиника Эссен.
Стоимость пересадки печени
Данный вид хирургического вмешательства могут позволить себе не все. Дешевле всего обходится трансплантация, когда донором выступает родственник. Сама печень бесплатная, за нее Государству и клинике платить не нужно, требуется лишь его письменное согласие донора. Все же пересадка печени – одна из наиболее дорогостоящих операций в мире.
В России средняя стоимость составляет 3 миллиона рублей, однако по оборудованию, используемым материалам и условиям, отечественные клиники уступают зарубежным. За границей средняя стоимость составляет 250–400 тысяч долларов. В США цены достигают 500 тысяч долларов, но именно американские клиники и специалисты считаются лучшими в мире.
Подготовка к операции
Учитывая сложность операции и длительность восстановительного периода, подготовка должна быть тщательной. Ее цель – убедиться в том, что состояние пациента стабильное, организм сможет принять трансплантат и восстановиться после пересадки.
Подготовка включает в себя сдачу таких анализов:
- клиника крови;
- биохимия крови и мочи;
- клиника мочи;
- анализ крови на холестерин;
- коагулограмма;
- анализ крови на гормоны (обычно щитовидки, при необходимости – другие);
- бактериологическое исследование мочи, кала.
После сдачи анализов назначается инструментальная диагностика, ее подбирает врач в индивидуальном порядке – в зависимости от того, какое поражение печени привело к ее гибели и почему требуется пересадка. Обычно назначаются:
- УЗИ печени и органов брюшной полости;
- электрокардиограмма;
- КТ или МРТ органов брюшной полости;
- ЭГДС или колоноскопия кишечника.
При необходимости, особенно при подозрении на рак, назначается биопсия – забор тканей печени для дальнейшего исследования.
Если диагностика показала, что трансплантация возможна, пациент начинает готовиться к операции. Он должен соблюдать диету, отказаться от вредных привычек, выполнять гимнастику, назначенную врачом. Следить за своим здоровьем должен также донор. Обычно назначается экстренная пересадка, поэтому донору долго ждать не приходится.
Этапы проведения операции
Списки нуждающихся в пересадке по всему миру велики, ждать органы мертвых доноров приходится годами, многие просто не доживают до операции. Поэтому на сегодняшний день актуальной является ортотопическая пересадка, то есть донором является живой человек.
Признаки цирроза печени у мужчин от алкоголя
Она проходит в несколько этапов:
- Удаление больной печени. Орган удаляется целиком вместе с участком нижней полой вены. Сосуды, ведущие к печени, пересекаются, для поддержания кровотока устанавливаются временные шунты.
- Установка донорской печени. Если донором стал живой человек, устанавливается часть органа, если мертвый – целый орган. Все сосуды и артерии сшиваются, чтобы восстановился кровоток.
- Возобновление оттока желчи. На месте соединения нового органа с сосудами устанавливают дренаж, когда показатели билирубина нормализуются, его снимают. Через час после завершения процедуры сшивается брюшная полость.
Длительность пересадки составляет от 4 до 12 часов, на ней обязательно присутствует сосудистый хирург и анестезиолог.
Реабилитация
Первые 3 недели после пересадки новый орган не функционирует. Для поддержания жизни используют специальный аппарат, с ним человек находится в стационаре. В это время и после того, как донорская печень прижилась, назначается лекарственная терапия. Первое время применяются препараты, цель которых заключается в предотвращении отторжения нового органа.
В большинстве случаев сразу после пересадки назначается Циклоспорин – средство, подавляющее отторжение печени.
Иммунносупрессоры назначаются пожизненно, их подбирает врач-гепатолог. В реабилитационный период необходимо регулярно сдавать анализы мочи, крови, проходить инструментальные исследования по назначению врача.
Ежемесячно на протяжении длительного времени, рекомендованного врачом, выполняется УЗИ печени, желчного пузыря и сосудов.
Особенно важно соблюдать диету и придерживаться правильного образа жизни. Категорически запрещаются алкоголь, курение. Диета подразумевает присутствие в рационе только легко усваиваемой пищи, чтобы не перегружать печень. Ее основными принципами являются такие правила:
- питание должно быть дробным и частым – 5–6 раз в день небольшими порциями;
- большая часть рациона – овощи и фрукты;
- рыба, мясо разрешены только нежирных сортов;
- все блюда запекаются, варятся, тушатся;
- категорически запрещено все острое, жирное, жареное, копчености, соленья, полуфабрикаты, фастфуд, газированные напитки.
От соблюдения рекомендаций врача в реабилитационный период и соблюдения пожизненных назначений зависит не только то, приживется ли новый орган, но и сколько проживет человек.
Возможные осложнения
Отторжение пересаженного органа – самое опасное осложнение. Врачи ждут трое суток, если за это время признаки отторжения не проявляются, значит, его вероятность уменьшается. В противном случае возникает вопрос об экстренной повторной пересадке, но найти донора за короткий срок бывает невозможно.
И также к возможным осложнениям относятся:
- внутренние кровотечения;
- разлитие желчи;
- перитонит;
- инфекционные осложнения;
- закрытие просвета вен печени;
- сосудистые патологии.
Одними из частых осложнений являются инфекционные: гнойные процессы в органах брюшной полости, грибковые и вирусные поражения, туберкулез, воспаление легких. Учитывая то, что после трансплантации органа организм ослаблен, требуется срочная противовоспалительная, антибактериальная терапия.
Сколько живут после пересадки печени
То, сколько живут после пересадки печени, зависит от многих факторов. В первую очередь, на продолжительность жизни влияет состояние больного перед операцией.
Если человек был работоспособный, вовремя обнаружил и обратился в больницу с заболеваниями печени, прогноз благоприятный.
И также важную роль играет послеоперационный период – соблюдение рекомендаций врача по питанию, образу жизни, приему препаратов.
Особенно опасно самопроизвольное резкое прекращение приема иммунносупрессоров, которые назначены пожизненно, печень страдает, состояние человека резко ухудшается.
Выживаемость на протяжении года составляет около 80%, на протяжении 5 лет – 60–70%. Некоторым с пересаженным органом удается поддерживать здоровье и жить 20–25 лет. К группе высокого риска, в которой часто не доживают до 5 лет относятся пациенты с гепатитом В, раком, люди старше 60 лет и те, у кого возникли осложнения.
Пересадка печени – сложная операция, на которую идут те, у кого это единственный шанс выжить. Показаниями к ее проведению являются цирроз и других тяжелые поражения органа. Чаще всего используется часть печени живых доноров, желательно родственников, что снижает риск отторжения. Чтобы прогноз был благоприятным, важно вовремя выполнить трансплантацию и соблюдать правила реабилитации.
Источник: https://vrbiz.ru/raznoe/transplantaciya-peresadka-pecheni

 Гепатэктомия. Больная печень удаляется вместе с прилегающим к ней участком нижней полой вены (если будет пересаживаться целая печень также с фрагментом полой вены). При этом пересекаются все сосуды, идущие к печени, а также общий желчный проток. Для поддержания кровообращения на этом этапе создаются шунты, проводящие кровь от нижней полой вены и нижних конечностей к сердцу (для перекачивания крови подключается специальный насос).
Гепатэктомия. Больная печень удаляется вместе с прилегающим к ней участком нижней полой вены (если будет пересаживаться целая печень также с фрагментом полой вены). При этом пересекаются все сосуды, идущие к печени, а также общий желчный проток. Для поддержания кровообращения на этом этапе создаются шунты, проводящие кровь от нижней полой вены и нижних конечностей к сердцу (для перекачивания крови подключается специальный насос).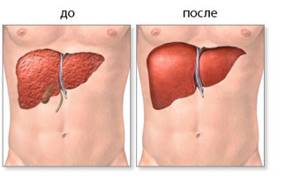 Основные осложнения после трансплантации печени:
Основные осложнения после трансплантации печени:
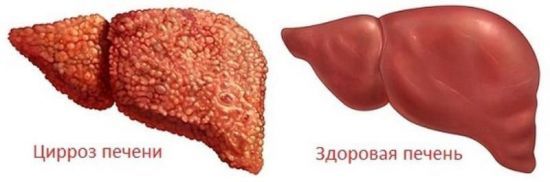 Больные циррозом обычно погибают из-за внутреннего кровотечения, энцефалопатии, других осложнений, поэтому затягивать с пересадкой органа опасно для жизни.
Больные циррозом обычно погибают из-за внутреннего кровотечения, энцефалопатии, других осложнений, поэтому затягивать с пересадкой органа опасно для жизни. 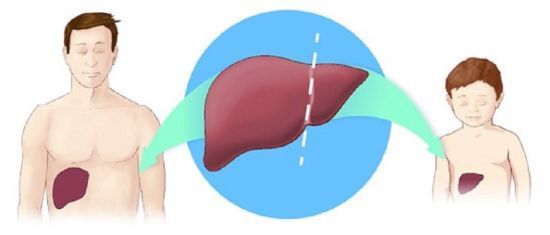 Для пересадки взрослому достаточно одной доли печени донора, ребенку – половины.
Для пересадки взрослому достаточно одной доли печени донора, ребенку – половины. 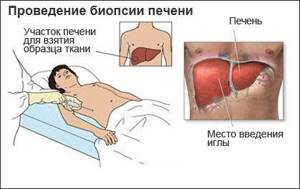 При необходимости, особенно при подозрении на рак, назначается биопсия – забор тканей печени для дальнейшего исследования.
При необходимости, особенно при подозрении на рак, назначается биопсия – забор тканей печени для дальнейшего исследования.  В большинстве случаев сразу после пересадки назначается Циклоспорин – средство, подавляющее отторжение печени.
В большинстве случаев сразу после пересадки назначается Циклоспорин – средство, подавляющее отторжение печени.