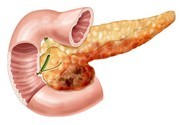
Такое заболевание, как паренхиматозный панкреатит, диагностируют все чаще.
Оно связано с воспалительными процессами в тканях поджелудочной железы, в результате чего происходит нарушение ее секреторной и эндокринной функций.
Эти патологические изменения оказывают негативное влияние на работу всего организма: ухудшается процесс пищеварения, нарушается синтез инсулина и регуляция энергетического обмена.
Паренхиматозный панкреатит неизлечим, но адекватная терапия способна предупредить развитие осложнений.
Болезнь неизлечима, но адекватная терапия и своевременные профилактические мероприятия способны предупредить развитие осложнений.
Что такое
Главная особенность хронического паренхиматозного состояния – волнообразное протекание, т.е. стадии обострения постоянно сменяются ремиссиями, на время которых больной ощущает некоторое облегчение. Опасность связана с обострениями, когда в организме происходят необратимые изменения: ткани поджелудочной железы рубцуются, нарушается проходимость протоков и пр.
Различают острое и хроническое паренхиматозное воспаление. Для острой формы заболевания характерно быстрое и болезненное развитие. Хронический панкреатит – это вялое течение без выраженной симптоматики.
При хроническом паренхиматозном панкреатите стадии обострения постоянно сменяются ремиссиями.
Существует и другая классификация. Заболевание имеет код по МКБ-10 – К86, выделяют следующие подвиды хронической паренхиматозной патологии:
- паренхиматозный вид (бессимптомное протекание);
- рецидивирующий вид (сильный болевой синдром, особенно в период обострения);
- индуративный вид (развивается на фоне частых рецидивов острого панкреатита).
Паренхиматозная патология может спровоцировать развитие осложнений, поэтому важно выявить заболевание на начальной стадии и не допустить его дальнейшего развития. Главная задача больного – максимально продлить период ремиссии.
Причины возникновения
Существует такое понятие, как первичное паренхиматозное воспаление. Заболевание вызывается внешними факторами, которые никак не связаны с работой поджелудочной железы.
К возможным осложнениям паренхиматозного панкреатита можно отнести: абсцесс, кальцификаты, опухоль, кисту.
Спровоцировать развитие паренхиматозной патологии могут постоянные стрессы, несбалансированное питание, курение, употребление алкоголя и т.д. Если болезнь была вызвана другими заболеваниями организма (такими как острый панкреатит, язва желудка, некоторые кишечные заболевания), то это вторичная форма паренхиматозной патологии.
Причины возникновения болезни:
- употребление алкоголя (более половины больных страдают алкоголизмом);
- нарушение обменных процессов (развитие дисметаболического панкреатита может спровоцировать муковисцидоз или повышенное содержание в крови жира);
- проблемы с желчевыводящей системой (билиарнозависимый, или билиарный, панкреатит может быть спровоцирован такими заболеваниями, как гепатит, холецистит, дистония желчных путей, желчнокаменная болезнь);
- вирусные инфекции (в случае проникновения инфекции в поджелудочную железу);
- аутоиммунные нарушения (иммунная система выделяет антитела для уничтожения клеток поджелудочной железы, так как воспринимает их как чужеродные);
- токсическое отравление лекарствами;
- нарушение оттока желчи и секрета поджелудочной железы;
- наследственный фактор.
Иногда установить точную причину паренхиматозного воспаления невозможно.
Симптомы и клинические проявления
Для паренхиматозной патологии в стадии ремиссии отсутствие показательных симптомов – это норма. Выраженные клинические проявления будут наблюдаться только при обострении состояния. При этом симптоматика будет зависеть от сопутствующих патологических изменений в организме.
Самые распространенные признаки паренхиматозного воспаления, характерные для острой фазы:
- Боли в животе. Ноющие ощущения возникают в левой стороне под ребрами после переедания или распития алкоголя.
- Расстройство пищеварения, что выражается нестабильным стулом, вздутием живота, тошной, рвотой. В кале больного можно увидеть непереваренные остатки пищи.
- Рассеянность, ощущение слабости, сонливость.
- На животе могут проявиться красные пятна.
- Кожа может иметь желтоватый оттенок.
- Резкое похудение, что может быть связано со внешнесекреторной недостаточностью. Сниженная выработка пищеварительных ферментов влияет на переваривание пищи, в результате чего организм недополучает необходимые питательные вещества. Кроме того, из-за постоянных болей после еды больной ест реже.
- Сахарный диабет. Заболевание развивается при глобальном поражении поджелудочной ткани (80% и более).
Если признаки наблюдаются периодически, то диагностируют хроническую форму паренхиматозного воспаления, для которой характерно следующее:
- фаза обострения наступает через 4-5 месяцев;
- если придерживаться строгой диеты, то клинические симптомы будут проявляться в легкой форме.
Чтобы диагностировать паренхиматозную патологию, необходимо обратиться к доктору, особенно если имеется сразу несколько признаков.
Диагностика
Для подтверждения диагноза хроническое паренхиматозное воспаление необходимо будет пройти обследование:
- Больному назначают сдачу анализов на лабораторное исследование, которое включает общий и биохимический анализ крови, копрограмму, анализ мочи.
- Параллельно назначается инструментальное исследование. Больному дают направление на УЗИ, рентгенографию, лапароскопию.
При обострении паренхиматозной патологии общий анализ крови покажет лейкоцитоз и повышенный уровень СОЭ. Кроме того, гемоглобин будет низким. Анализ кала подтвердит проблемы в пищеварительном тракте, если обнаружатся фрагменты нейтрального жира, мышечные волокна, крахмал.
УЗИ поджелудочной железы покажет изменение размеров этого органа пищеварения, выявит структурные нарушения. С помощью рентгена можно определить изменение формы железы, а лапароскопия подтвердит воспаление в тканях.
Лечение
На прием к врачу приходят, когда паренхиматозное заболевание обостряется, что потребует лечения в стационарных условиях вплоть до наступления ремиссии. Терапия в этот период будет иметь следующую направленность:
- снять болевой синдром (назначаются анальгетики и спазмолитики);
- снизить отечность железы;
- детоксикация организма;
- восполнить электролитный состав крови;
- подавить ферментную активность;
- терапия антибактериальными препаратами;
- лечение сопутствующих патологий;
- восполнение дефицита витаминов.
Иногда больному назначается оперативное вмешательство, что позволит избавиться от пораженных тканей или дренировать выводящий проток.
Если у пациента диагностировано нарушение внешнесекреторной функции, то для нормализации процесса пищеварения ему назначаются ферментные препараты.
Диета
Во время обострения пациента ограничивают в еде. В первые дни рекомендован голод, а затем разрешено есть пресные каши на воде. Соль и любые специи – под запретом. Рекомендуется пить много воды, желательно минеральной. Если у пациента наблюдается сильное уменьшение массы тела, то его кормят внутривенно.
Какой диеты придерживаться, когда беспокоит хронический панкреатит? Об этом читайте тут.
Соблюдая диету можно уменьшить воспаление и восстановить функции железы. Кроме того, предотвращается раздражение желудка и кишечника. При подтверждении паренхиматозного заболевания необходимо придерживаться пожизненной диеты. Правильное питание является основой эффективной терапии. Если этим условием пренебречь, любое медикаментозное лечение не даст результата.
В первые дни обострения паренхиматозного панкреатита пациенту назначают лечебное голодание.
Кроме того, запрещено курение и употребление алкоголя. Чтобы продлить фазу ремиссии, больному необходимо будет нормализовать режим питания и наладить распорядок дня.
Особенности правильного питания
При паренхиматозной патологии важно правильно питаться, так как строгое соблюдение специальной диеты позволит надолго забыть о клинических проявлениях воспаления. При этом диета намного важнее, чем медикаментозное лечение.
При паренхиматозном воспалении употребление пищи должно базироваться на таких принципах:
- есть не реже 5-6 раз в сутки;
- пить 1,5-2 л жидкости;
- питаться маленькими порциями;
- блюда должны быть низкокалорийными;
- запрещено есть горячее или холодное (пища должна иметь оптимальную температуру);
- при приготовлении продукты максимально перетирают, чтобы они не раздражали ЖКТ (запрещено использовать волокнистые продукты с грубой структурой, клетчатку);
- блюда готовят на пару, тушат и отваривают;
- ориентируются на белковые продукты, тогда как жиры и углеводы необходимо употреблять по минимуму.
В рацион нельзя включать жирное мясо и рыбу, сдобную выпечку, копчености, бобовые продукты и соленья. Острая пища также под запретом.
В рационе необходимо делать акцент на:
- овощи и фрукты;
- нежирные сорта мяса и рыбы;
- протертые каши;
- слизистые супы (они должны присутствовать в меню каждый день);
- овощные пюре.
Продукты подбирают таким образом, чтобы блюда насыщали организм необходимыми витаминами и микроэлементами.
Диета в период ремиссии будет не такой жесткой, как при обострении, и должна предупредить развитие воспалительных процессов.
Меню расширяют. Список продуктов, которые можно есть, должен рекомендовать доктор, руководствуясь анализами пациента.
Осложнения
Важно выявить паренхиматозную патологию как можно раньше. Лучше, если это будет период первого обострения.
Адекватное медикаментозное лечение и соблюдение диеты позволят восстановить нормальную функциональность железы, предупредят развитие сопутствующих заболеваний.
Паренхиматозное воспаление опасно своими осложнениями, так как они плохо поддаются лечению. При симптоматической терапии часто прибегают к хирургическому вмешательству.
Самым опасным осложнением панкреатита считается рак.
Паренхиматозное заболевание может спровоцировать развитие различных патологий:
- сахарный диабет;
- новообразование в тканях железы, которое имеет доброкачественную природу;
- самый неблагоприятный вариант – рак;
- эрозия желудка, которая может перейти в язву;
- желчнокаменная болезнь;
- колит (толстая кишка воспаляется);
- холецистит;
- гепатит хронической формы и пр.
В стадии ремиссии паренхиматозное заболевание диагностируется редко, так как симптомы почти отсутствуют. Выявить воспаление паренхимы удается только при острой фазе, когда клиническая картина проявляется характерными симптомами.
Профилактика
Часто причиной паренхиматозной патологии является неправильный образ жизни и пренебрежительное отношение к своему здоровью. Любое заболевание лучше поддается лечению на начальной стадии развития, поэтому важно регулярно проходить плановые осмотры у лечащего врача.
Чтобы поджелудочная железа была здоровой и полноценно функционировала, необходимо питаться правильно, отказаться от вредных привычек, стараться избегать стрессовых ситуаций.
Отзывы
Анна, 47 лет, Орел
Придерживаюсь диеты постоянно, только иногда позволяю вкусненькое. На завтрак ем овсянку на воде и бутерброд с сыром, а в обед – обязательно суп.
Катя, 28 лет, Воронеж
Питаюсь, как и раньше, но стараюсь есть поменьше жареного. Соленое и острое тоже ограничиваю. При болях несколько дней ничего не ем. Помогает.
Юрий, 33 года, Кемерово
После обострения соблюдал жесткую диету около 3 месяцев. Сейчас ем все, на обед обязательно что-то жидкое. Боли бывают, только когда выпью спиртного. Стараюсь себя ограничивать, но не всегда сдерживаюсь.
Источник: https://zavorota.ru/pankreatit/parenhimatoznuj.html
Паренхиматозный панкреатит
Паренхиматозный панкреатит — заболевание, которое характеризуется воспалительным процессом тканей поджелудочной железы. Считается одной из самых распространённых болезней этого органа. Исходя из клинической картины патологии, симптоматики и продолжительности течения, панкреатит имеет несколько видов, но главное место занимает хронический тип или паренхиматозный панкреатит.
Хронический панкреатит может обостряться несколько раз в год из-за постоянных недугов, инфекций, алкоголя и нарушения диеты. Заболевание может привести к атрофии органа и сбою во всех основных функциях.
Развиться хронический паренхиматозный панкреатит может по нескольким причинами, таким как:
- частое употребление алкоголя;
- запущенный острый панкреатит;
- инфекции;
- воспаления в жёлчном пузыре;
- курения;
- нестабильного питания;
- стрессов.
Причины паренхиматозного панкреатита
Заболевание может проявляться различной симптоматикой. Довольно часто оно никак не проявляет себя, и клиническая картина не выражена никакими признаками.
В период обострения патология характеризуется такими симптомами:
- боль в эпигастрии, под левым ребром;
- тошнота и рвота;
- неустойчивый стул;
- резкое похудение;
- прогрессирование сахарного диабета;
- повышенное выделение слюны.
Также больной может ощущать постоянную сонливость и слабость.
Для постановки правильного диагноза и назначения адекватной терапии доктору нужно обследовать больного.
Изначально пациенту нужно сдать анализ крови, мочи, кала. Это основные составляющие обследования.
Дополнительно назначаются:
- посев кала на наличие болезнетворных бактерий;
- УЗИ;
- рентген органов брюшной полости;
- томография;
- лапароскопия;
- ангиография (используется довольно редко).
Паренхиматозный панкреатит — патология, которая может протекать без проявлений и обостряться, поэтому лечение чаще всего направлено на предотвращение рецидивирования.
Если же у пациента бывают частые обострения, то обязательно нужно придерживаться диеты.
При хронической форме панкреатита есть ряд своих правил и особенностей терапии, которых нужно придерживаться как во время обострения, так и во время ремиссии, в целях профилактики.
Больному нужно соблюдать такие рекомендации доктора:
- не употреблять алкоголь;
- максимально убрать из рациона жиры;
- снизить калорийность продуктов за счёт уменьшения жиров;
- раздельное питание;
- пить много воды;
- умерить употребление солёного, острого и жареного, а лучше, вообще, исключить такие продукты из рациона.
Правила питания для восстановления поджелудочной железы
Все продукты нужно выбирать максимально щадящие для желудка, без специй, приправ и большого количества соли. Лучше употреблять варенную, тушенную и паровую пищу. Нежелательно употреблять:
- дрожжевые продукты;
- сладости;
- яйца;
- инжир;
- финики;
- бананы;
- грибы;
- бобовые.
На этапе ремиссии больному также нужно проводить санаторно-курортное лечение. Во время такой терапии пациенту нужно делать такие процедуры:
- пить много минеральной воды;
- придерживаться диеты;
- психотерапевтическое лечение.
В момент обострения диета у пациента становится более жёсткой. В первые несколько дней рецидива больному лучше полностью воздержаться от еды, только пить воду. С момента улучшения состояния можно понемногу начинать есть привычные продукты, но в облегчённом варианте и маленькими порциями. В продуктах питания должно быть много белка.
Хронически протекающий панкреатит невозможно вылечить или облегчить состояние пациента без медикаментов. Поэтому в период повторного воспаления доктор назначает больному медикаментозную терапию.
В ходе такого лечения человеку назначаются:
- блокаторы протонной помпы;
- блокаторы Н2-гистаминовых рецепторов;
- спазмолитики;
- противовоспалительные;
- препараты-ферменты.
Все эти лекарства направлены на то, чтобы снять воспаление и снизить болевые приступы, а ферментативные препараты помогают переваривать съеденную пищу.
Для лечения заболевания хирургическим методом доктору нужно иметь весомые аргументы. К примеру, медикаментозное лечение оказалось неэффективным или появились осложнения. В таком случае оперативная помощь может быть задействована. Во время хирургического вмешательства доктор удаляет поражённую часть органа.
Лечение травами и другими народными средствами можно использовать только после консультации с доктором, особенно на этапе обострения. В рамках домашней терапии можно использовать такие средства:
- отвар из шиповника;
- сок картошки;
- гречка;
- разные травы.
Осложнения паренхиматозного панкреатита
Хронический паренхиматозный панкреатит при неправильном и несвоевременном лечении может спровоцировать развитие осложнений:
- сахарный диабет;
- гипогликемическая кома;
- выпотной плеврит;
- рак поджелудочной железы;
- асцит.
Для профилактики повторных обострений помимо правильного питания и диеты пациенту нужно придерживаться:
- режима работы и отдыха;
- умеренной физической нагрузки;
- избегания стрессов;
- регулярно проходить обследование.
Пациентам стоит помнить, что здоровье напрямую зависит от способа жизни, поэтому за его правильностью стоит следить и не злоупотреблять негативными привычками.
Реактивный панкреатит – одно из наиболее часто встречающихся расстройств, выражающееся в воспалении поджелудочной железы.
К предрасполагающим факторам возникновения недуга можно отнести нерациональное питание, острые интоксикации организма, аллергические реакции и пристрастие к вредным привычкам.
Реактивный панкреатит у детей является следствием внутриутробных патологий развития внутренних органов.
… Псевдотуморозный панкреатит
Псевдотуморозный панкреатит – специфическая форма течения хронического воспаления поджелудочной железы, которая развивается по причине несвоевременно начатой терапии основного заболевания. С момента диагностики хронического панкреатита до момента развития этой формы проходит от десяти до пятнадцати лет.
…
Аутоиммунный панкреатит — относится к хроническому типу заболеваний, развитие клинической картины может длиться до шести месяцев. При этом недуге в организме человека нарушается работа не только поджелудочной железы, но и почек, лёгких, ЖКТ, слюнной железы. Во время болезни усиливается активность иммунитета, которая борется с клетками собственного производства.
…
Панкреатит — это недуг, который формируется в поджелудочной железе. Он может протекать в трёх основных формах — острой, хронической и с обострением. Во время этого заболевания пищеварительные компоненты не попадают в 12-перстную кишку, а остаются в органе, чем провоцируют саморазрушение. По МКБ-10 острому панкреатиту присвоен код К85, а хронической форме — К86.
…
Алкогольный панкреатит – это заболевание, которое характеризуется воспалением поджелудочной железы, что влечёт за собой нарушение выработки ферментов, необходимых для эффективного процесса пищеварения.
Это обуславливается токсическим влиянием этилового спирта или его суррогатов на человеческий организм. Характерным признаком такого заболевания является то, что оно в несколько раз чаще диагностируется у представителей мужского пола, нежели у женского.
Подобное расстройство имеет собственный код в международной классификации заболеваний (МКБ-10) — К86.0.
…
Источник: https://OkGastro.ru/podzheludochnaya/441-parenkhimatoznyj-pankreatit
Паренхиматозный хронический панкреатит — воспаление паренхимы поджелудочной железы
Панкреатит представляет собой изменения воспалительного и деструктивного характера в поджелудочной железе.
Проявляющаяся более двух раз в год острая форма хронического панкреатита дает основания полагать наличие воспаления паренхимы поджелудочной железы, которое развилось в результате злоупотребления алкоголем, нерегулярного и бессистемного питания, хронических болезней желудочно-кишечного тракта и острых инфекций, а не из-за блокирования главного панкреатического протока или нарушений в функционировании системы протоков поджелудочной железы.
Паренхиматозный хронический панкреатит часто протекает на фоне пенетрации язвы желудка, желчнокаменной болезни, атеросклеротичного разрушения стенок сосудов поджелудочной железы, а также дефицита витаминов и белков в организме.
При паренхиматозном панкреатите воспалительные процессы в поджелудочной железе прогрессируют крайне медленно и бессистемно. В итоге орган атрофируется, и возникает недостаточность панкреатического сока и ферментов.
Атрофия паренхимы поджелудочной железы
Этиология паренхиматозного панкреатита
Воспалительные процессы в поджелудочной железе инициируются секрецией панкреатического сока, а также липазы и трипсина, ферментов входящих в его состав. В результате их активации происходит увеличение соединительной ткани, аутолиз поджелудочной железы и рубцевание. При таких условиях через некоторое время поджелудочная железа склеротируется, а кровообращение в ней нарушается.
Различают следующие морфологические формы паренхиматозного панкреатита:
- калькулезный паренхиматозный панкреатит;
- склеротирующий панкреатит;
- отечный паренхиматозный панкреатит.
Воспаление поджелудочной железы может быть ограниченным, при котором поражается только ее головка или хвост, либо иметь диффузный характер, охватывающий железу в целом.
Стрелка указывает на диффузную кальцификацию поджелудочной железы
В патогенезе заболевания выделяют следующие факторы:
- недостаточность сфинктера Одди;
- воспалительный стеноз;
- патология фатерова соска;
- спазмы.
Симптомы паренхиматозного панкреатита
Симптоматика заболевания характеризуется следующими признаками:
- рвота, тошнота, повышенное газообразование, вздутие живота;
- болевые ощущения в левом подреберье или в эпигастрии;
- запоры, нарушения стула, понос;
- существенное уменьшение массы тела;
- возникновение сахарного диабета.
Диспепсические признаки являются сопутствующими паренхиматозному панкреатиту. Диспепсия имеет различные формы проявления.
Например, она может выражаться, как в неприятии жирной и высококалорийной пищи, так и в прямо противоположном проявлении, а именно: в булимии и повышенной жажды.
Жажда и постоянное чувство голода при паренхиматозном панкреатите, как правило, указывают на развитие сахарного диабета.
В острой форме хронического панкреатита интенсивность боли высокая. Характер болевых ощущений может быть опоясывающим, либо ирридирующим в область сердца или спины.
Диагностирование паренхиматозного панкреатита
Диагностика заболевания осуществляется методами лабораторного и аппаратного исследования. Поскольку болевой синдром в хронической стадии паренхиматозного панкреатита не имеет ярко выраженной окраски, данное заболевание может быть ошибочно диагностировано гастроэнтерологами как энтероколит, либо энтерит.
Посредством рентгенограммы устанавливается увеличение головки поджелудочной железы и деформации петли 12-перстной кишки. Общий анализ крови показывает гипохромную анемию средней степени при развитии паренхиматозного панкреатита. Диспротеинемия, гипопротеинемия, нейтрофильный лейкоцитоз и повышенный уровень СОЭ наблюдается в острой фазе паренхиматозного панкреатита.
Гликозурия и гипергликемия присутствует в крови в случае развития сахарного диабета, сопутствующего паренхиматозному панкреатиту.
В результате эхографической диагностики устанавливается размер поджелудочной железы, а также интенсивной ее тени, соответствующий клинической картине заболевания в конкретный момент времени.
Ультразвуковая эндоскопия при паренхиматозном панкреатите
Лечение паренхиматозного панкреатита
Медикаментозная терапия паренхиматозного панкреатита осуществляется только в стационаре. Лечебный курс назначается и проводится опытными гастроэнтерологами.
Совместно с комплексом терапевтических мер, направленных на купирование болевого синдрома, и восстановление нормальной деятельности главного панкреатического протока, а также поджелудочной железы в целом, больному назначается диетотерапия.
В случае нарушения внешнесекреторного функционирования поджелудочной железы, а его симптомами являются: потеря веса, стеаторея и повышенное газообразование, проводится заместительное лечение медикаментами с высоким уровнем липазы для содействия быстрому всасыванию витаминов. Антисекреторные и ферментные лекарственные средства имеют выраженный противоболевой эффект. В результате их применения уменьшается давление в главном панкреатическом протоке, уменьшается секреция панкреатического сока и увеличивается количество протеаз в кишечнике.
Если у больного, страдающего паренхиматозным панкреатитом, диагностированы осложнения различного характера, их лечение осуществляется путем оперативного вмешательство в отделении хирургии, либо в клинике гастроэнтерологии.
Лечебная диета при паренхиматозном панкреатите
В период медикаментозного лечения заболевания назначается стандартная диетотерапия, о которой подробно изложено в этой статье.
При обострении паренхиматозного хронического панкреатита в первые 2-3 дня рекомендовано полное голодание и выпивание 2,5 литров чистой воды в день. Питательные вещества, физраствор и глюкозу вводят больному внутривенно.
В четвертый и последующие дни пациент принимает приготовленную на пару или отварную пищу без соли и специй, небольшими порциями, 6-7 раз в день. Рекомендуется употреблять в пищу перетертые продукты.
Полезно пить травяные и ягодные отвары и настои домашнего приготовления.
После стихания болевого синдрома и купирования воспалительных процессов ассортимент лечебного питания может быть расширен. Подробно о разрешенных и запрещенных продуктах при диетотерапии читайте в этой статье.
Источник: http://pancrea.ru/pancreatit-parenchyma.html
Паренхиматозная форма хронического панкреатита
Сохранение баланса и слаженности функциональности всех органов и систем в организме человека, является залогом крепкого здоровья. Человеческий организм является единым механизмом, состоящим из цепочки взаимодействующих деталей, нарушение функциональности одной из которых влечет нарушение функционирования всего процесса. Поджелудочная железа представляет собой один из важнейших органов пищеварительного тракта, отвечающий также за здоровье эндокринной системы человека. Одной из наиболее часто встречающихся патологий данного органа является панкреатит. Это заболевание характеризуется, как вялотекущее поражение поджелудочной железы, имеющее воспалительный характер течения, являющееся причиной нарушения ее функционирования. Затяжная форма рецидивирующего хронического панкреатита, именуется как паренхиматозный.
Что такое паренхиматозный панкреатит
Паренхиматозная форма хронического панкреатита – это патологическое заболевание системы органов ЖКТ, поражающее тканевые структуры поджелудочной железы.
В ходе развития патологии нарушаются все направления функционирования этого органа, а именно внешнесекреторная, экзокринная, инкреторная и внутрисекреторная его деятельности.
Данная патология при отсутствии своевременного лечения приобретает прогрессирующую форму, и в значительной мере способствует снижению функциональности пораженного органа.
Для паренхиматозного панкреатита характерно бессимптомное развитие на протяжении продолжительного периода времени, причем в полости железы развивается вялотекущий воспалительный процесс, поражающий паренхиму, что ведет к прогрессированию атрофического изменения ткани.
Хроническая форма данной патологии характеризуется попеременным изменением характера развития с чередованием периодов обострения и ремиссии.
Причины заболевания
Столь коварное заболевание поджелудочной железы возникает и начинает прогрессировать под воздействием следующих факторов:
- злоупотребление алкоголесодержащими напитками с различной крепостью и качеством;
- чрезмерный уровень потребления продуктов питания с повышенным уровнем жирности, остроты и соли;
- проживание в районе с неблагоприятной экологической обстановкой;
- ослабленная система иммунной защиты организма;
- интоксикация организма;
- язвенное поражение желудка;
- прогрессирующая стадия холецистита;
- перекусы на бегу и частое употребление фаст-фудов;
- инвазия гельминтными представителями и мн. др.
Также болезнь может возникнуть на фоне частых стрессовых ситуаций и регулярных заболеваний верхних дыхательных путей, несущих инфекционный характер развития.
Разновидности болезни
В современной медицине выделяется несколько разновидностей хронического панкреатита, имеющего код по мкб 10 – К86. Каждая разновидность данной патологии имеет свой уровень опасности для общего здоровья человека.
Классификацию панкреатического заболевания создали еще в 1963 году на марсельской международной конференции, благодаря которой стали детальнее изучать не только острые разновидности панкреатической патологии, но и хронической.
Итак, рассмотрим подробнее основные разновидности панкреатической патологии, представляющие наибольший уровень опасности для здоровья человека.
- Паренхиматозный билиарнозависимый панкреатит, развивающийся на протяжении продолжительного периода времени по причине врожденных патологических нарушений функциональности желчевыводящих путей в виде прогрессирования холецистита, холангита, либо желчекаменной болезни.
- Хронический паренхиматозный панкреатит, протекающий в большинстве случаев без проявления симптоматических признаков. Его коварство заключается в том, что при его несвоевременном лечении, он способствует развитию таких патологий, как сахарный диабет и онкологические новообразования опухолевидной формы в полости поджелудочной железы.
- Паренхиматозный рецидивирующий панкреатит, характеризующийся четким чередованием периодов ремиссий и обострений.
- Фиброзный панкреатический процесс, развивающийся при осложнении билиарного, или другой разновидности паренхиматозного панкреатита. Выявляется только при проведении ультразвукового исследования паренхимы пациента.
Симптомы и признаки патологии
Как и любой другой патологический процесс в организме человека, имеющий хронический характер течения, паренхиматозная форма панкреатического поражения поджелудочной железы протекает циклическими периодами: моменты обострений меняются ремиссиями и в обратном порядке.
В периоды ремиссии пациент ощущает полный комфорт внутри себя, а патология не продолжает прогрессировать. Но, с течением времени, все же наступает период обострения, сопровождающийся целым комплексом патологических признаков. Симптомы хронического паренхиматозного панкреатита проявляются следующим образом:
- появляются резкие болезненные ощущения в области эпигастрия с характерным опоясывающим характером;
- начинают развиваться расстройства диспепсической системы органов, выражающиеся образованием чувства тошноты и отхождением интенсивных рвотных масс, а также развитием запоров либо диареи;
- активное снижение массы тела на фоне нарушенного процесса всасывания питательных веществ и страха перед возникновением болезненной симптоматики после приема пищи, на фоне чего у больного пропадает аппетит;
- начинает развиваться сопутствующая патология на фоне сниженного уровня инсулина, именуемая, как сахарный диабет.
О хроническом характере течения данного заболевания при первичном осмотре пациента укажут те факты, что проявление вышеуказанных симптоматических признаков возникает периодически, спустя определенные промежутки времени.
А, о развитии именно паренхиматозной формы панкреатического поражения поджелудочной железы будут свидетельствовать только результаты ультразвукового исследования.
В периоды обострения патологии может проявляться экскреторная функциональная недостаточность железы следующими признаками:
- тяжестью в области живота;
- отсутствием аппетита;
- неприятным запахом каловых масс и содержанием в них непереваренной пищи.
С внешнесекреторной недостаточностью поджелудочной железы у пациента прогрессирует развитие мальобсорбции на фоне патологического нарушения расщепления продуктов питания на необходимые элементы.
Методы диагностики заболевания
Первичная постановка диагноза производится на основании жалоб больного на проявляющиеся симптоматические признаки. Чтобы подтвердить правильность поставленного диагноза, в большинстве случаев, назначается сдача анализов крови на биохимию, при проведении, которого оценивается уровень альфа-амилазы и с-реактивного белка.
Также назначается сдача общего анализа мочи, в которой также выявляется повышенная концентрация амилазы и крови, в составе которой обнаруживается увеличенный уровень лейкоцитов и СОЭ.
Для определения степени поражения проводится УЗИ всей полости брюшины, а в более тяжелых случаях может назначаться компьютерная томография.
Способы лечения
Лечение хронического паренхиматозного панкреатита может проводиться с применением консервативной терапии в периоды обострения, народных средств на стадии стойкой ремиссии и хирургическим путем, требующим неотложного хирургического вмешательства по проведению резекции пораженной области органа при серьезнейших осложнениях болезни.
Консервативное лечение
В период обострения патологии пациенту назначается 2-х дневное голодание, при котором разрешается только щелочное питье, прикладывание холода на область живота, для обеспечения разгрузки пораженного органа. Затем назначается соблюдение строгого режима диетического дробного питания, при котором должна соблюдаться диета со столом № 5.
Для снятия приступов боли применяется постановка нестероидных препаратов, среди которых наиболее эффективными считаются:
- Диклофенак;
- Кеторолак;
- Нимесулид.
Затем необходимо компенсировать секреторную недостаточность пораженной железы для нормализации процессов переваривания и усвоения пищевых продуктов питания. Для этого может назначаться прием Мезима либо Фестала по 1-2 таблетки во время еды.
Лечение дома во время ремиссии
С наступлением стойкой ремиссии оптимальным средством лечения становятся народные средства. Рекомендуется изготавливать отвары и настои, а также запаривать чаи из следующих лечебных растений:
- полевой ромашки;
- бессмертника;
- расторопши;
- горькой полыни;
- перечной мяты;
- соцветий укропа;
- череды;
- календулы и мн. др.
Если при лечении народными средствами начинают проявляться симптомы, ухудшающие общее самочувствие пациента, то прием народных лекарств необходимо прекратить и срочно обратиться к врачу.
Диета
В первые два-три дня употребление какой-либо пищи полностью исключается. С 4-го дня после приступа разрешено употребление несоленой пищи с незначительным количеством легкорастворимых углеводных соединений, аскорбинки и витаминами группы В.
Одними из самых полезных продуктов являются: мед, натуральные соки из фруктов, морс на основе клюквы, отвары из ягод и компот.
На 8-й день разрешается вводить в рацион питания продукты с растительным и молочным белком, а также с небольшим количеством жиров и углеводов. Подаваться пища должна в перетертом виде.
Исключения из рациона питания должны составить следующие ингредиенты:
- алкоголесодержащие и газированные напитки;
- продукты с повышенной концентрацией жиров, соли и острых приправ;
- специи;
- кислые супы;
- шоколадки;
- кофейные и чайные напитки;
- жирные разновидности мяса и рыбы;
- капуста;
- все кондитерские и хлебобулочные изделия.
Питаться необходимо минимальными порциями не менее 6 раз в день.
Осложнения патологии
Несвоевременное лечение данного заболевания может повлечь за собой не совсем благоприятный прогноз исхода и развитие следующих разновидностей осложнений, в виде:
- сахарного диабета;
- асцита;
- абсцесса;
- выпотного плеврита;
- сепсиса, что означает заражение крови;
- дисфункции почек;
- онкологических новообразований.
Профилактика
Для предотвращения истории развития столь серьезного патологического заболевания рекомендуется соблюдение здорового образа жизни и поддержания правильного рациона питания, полного отказа от употребления спиртосодержащей продукции и табакокурения, своевременного устранения инфекционных патологий, регулярного пребывания на свежем воздухе.
Развитие панкреатической патологии необходимо своевременно останавливать и устранять, в противном случае может произойти разложение и отмирание тканевых структур железы, что приведет к серьезным последствиям и осложнениям болезни, вплоть до летального исхода.
Здоровье человеческого организма является неоценимым даром природы, о котором необходимо заботиться и беречь, поэтому при проявлении каких-либо нарушений и ухудшении общего самочувствия не стоит тянуть, а просто сразу обратиться к врачам и получить своевременную помощь, не доводя дело до развития серьезных заболеваний.
- Калинин А.В., Хазанов А.И., Спесивцев В.Н. Хронический панкреатит: этиология, классификация, клиника, диагностика, лечение и профилактика. Методические рекомендации. М. 1999 г.
- Винокурова Л. В., Трубицына И. Е. Особенности клинического течения и терапии хронического панкреатита в зависимости от стадии заболевания. Лечащий врач, 2010 г. № 2, стр. 48–51
- Мерзликин Н.В., Панкреатит. – М.: ГЭОТАР-Медиа, 2014 г.
- Маев И.В., Казюлин А.Н., Кучерявый Ю.А. Хронический панкреатит. М. «Издательство «Медицина», 2005 г. стр. 504.
- Минушкин О.Н. Хронический панкреатит: некоторые аспекты патогенеза, диагностики и лечения. Consilium medicum. 2002 г. №1, стр. 23–26.
Источник: https://pankreatit03.ru/hronicheskij-parenhimatoznyj.html
Что такое хронический паренхиматозный панкреатит
Поджелудочная железа выполняет внешнюю и внутреннюю секреторную функцию в организме. При различных воздействиях орган перестает в полном объеме выполнять функции – вырабатывать панкреатический сок и ферменты, участвующие в обмене веществ.
расположение поджелудочной в организме
Воспалительный процесс пораженного органа часто перетекает в форму хронического панкреатита. При длительно текущих и вялых симптомах проявления болезни хронический паренхиматозный панкреатит часто остается не диагностируемым. При отсутствии должного лечения хронического процесса заболевание приведет к сахарному диабету, раку поджелудочной железы и другим осложнениям.
Причины паренхиматозного панкреатита
Воспалительный процесс в поджелудочной железе будет как локализованным – в определенном месте нарушена паренхима, или смешанным, когда страдает весь орган.
диффузные изменения паренхимы
Факторы, приводящие к развитию хронического заболевания считаются:
- Этиология заболеваний органов желудочно-кишечного тракта – жирная, жареная, острая пища не по времени и в больших количествах, алкоголь, а также сопутствующая патология этих органов.
- Стрессы длительного характера, влияющие на эмоциональный фон.
- Паразиты в организме.
- Инфекционные заболевания.
- Сосудистые заболевания.
- Прием антибиотиков в течение длительного периода.
- Травматизация области живота.
А также причиной паренхиматозного панкреатита является врожденное заболевание поджелудочной железы.
Развитие воспаления паренхимы заключается в усиленной выработке ферментов поджелудочной железы. Те, в свою очередь, агрессивно воздействуют на ткани поджелудочной железы и приводят к замещению на соединительную ткань. Проявляется это в рубцевании и дальнейшей атрофии органа.
Морфологически выделяют следующие виды хронического паренхиматозного панкреатита:
- отечная;
- склерозирующая;
- калькулезная.
Для отечной формы характерно развитие яркой симптоматики: рвота, которая не приносит облегчения, острые боли в области живота. Большое количество жидкости в клетках паренхимы способствует развитию интоксикации организма. Склерозирующая форма проявляется болью в области живота, аллергической реакцией в виде кожного зуда и жаждой.
камни в протоках поджелудочной
Калькулезная форма сопровождается образованием камней в протоках, что опасно такими осложнениями как патология развития злокачественного заболевания, а также полная закупорка протока.
Помимо этого выделяют хронический панкреатит с внешнесекреторной недостаточностью и билиарнозависимый панкреатит.
Панкреатит с нарушенной внешнесекреторной функцией развивается из-за невозможности органа полностью функционировать. Это происходит потому, что не вырабатываются в достаточном количестве пищеварительные ферменты.
паренхима-железистая ткань поджелудочной железы
Хроническое воспаление поджелудочной железы неразрывно связано с нарушением паренхимы органа.
Билиарный тип хронического панкреатита часто вызывают сопутствующие заболевания: дефекты желчного пузыря и его протоков, нарушения структуры печени, спазмы и патологические сужения протоков.
Перечисленные факторы влияют на обратный заброс желчи, что приводит к нарушению тканей. Ощущение горечи во рту- явный признак гепатобилиарного типа хронического панкреатита.
Симптомы паренхиматозного панкреатита
Основные клинические проявления, характерные для любого вида панкреатита: боль, диспепсические явления и отсутствие аппетита. Конкретная симптоматика зависит от определенной формы заболевания и характера развития (стремительно или вялотекущего).
Хронический паренхиматозный билиарнозависимый панкреатит проявляется острой болью в левом подреберье, которые носят приступообразный характер и часто иррадиируют в правую сторону. Развивается рвота, метеоризм и «жирный» понос, запах кала при этом зловонный. Также видоизменяется цвет кожи и приобретает желтоватый оттенок.
При несвоевременном обращении к врачу начинает падать вес из-за невозможности нормального усвоения пищи и обезвоживания организма. Повышение уровня глюкозы в крови говорит о нарушении секреторной функции поджелудочной железы. Горечь во рту символизирует о забросе желчи в протоки, симптом может быть постоянным или зависеть от приема еды.
острая боль в левом подреберье проявление паренхиматозного панкреатита
Симптомы паренхиматозного панкреатита схожи с клинической картиной других заболеваний поджелудочной железы.
Отличительными признаками хронического процесса являются:
- боли не острые, а ноющие, приступообразные, зависящие от приема еды. Усиливаются при нарушении диеты – при употреблении продуктов, которые нельзя есть при панкреатите; при переедании; приеме алкоголя;
- зловонный стул кашицеобразного характера; рвота, понос. Жидкий стул чередуется с запором;
- отсутствие аппетита, как следствие потеря веса;
- кожные проявления в виде сухости (из-за недостатка питательных веществ) и желтушного оттенка (из-за нарушений работы желчных протоков).
При наличии подобной симптоматики обратитесь к гастроэнтерологу и провести дополнительные лабораторно-инструментальные методы обследования для наиболее точной постановки диагноза.
Диагностика
При выявленных жалобах пациенту назначается дополнительное обследование, которое включает в себя:
- Общий анализ крови, в котором врач определяет повышение концентрации скорости оседания эритроцитов, повышенным количеством нейтрофилов и сахара. Понижается уровень гемоглобина, что приводит к анемии, и снижается уровень белка.
- Дуоденальное зондирование покажет большое количество ферментов (и желчного содержимого при билиарном панкреатите). Однако при тяжелых формах концентрация ферментов, наоборот, снижена, что говорит о наличии атрофических процессах в железе.
диагностика паренхиматозного панкреатита
Диагностика паренхиматозного панкреатита дополняется рентгенографией и УЗИ для выявления деформации и размеров поджелудочной железы.
Рационально обследование при сопутствующей симптоматике проводить в условиях стационара под наблюдением врача.
Лечение паренхиматозного панкреатита
Терапию хронической болезни поджелудочной железы проводят комплексно. При обострении заболевания целесообразно наблюдение в гастроэнтерологическом отделении с соблюдением строгой диеты и приемом лекарственных средств.
А также есть возможность оперативного вмешательства при наличии осложнений.
Лечение паренхиматозного хронического панкреатита в стадии ремиссии проводится с помощью народных средств, не забывая о правильном питании, щадящим образом влияющим на поджелудочную железу.
голодание во время обострения
В период обострения исключается употребление еды, кроме воды и слабого сладкого чая на первые 2-3 дня. Затем постепенно вводят продукты, подвергшиеся тщательной термической обработке: овощи, бульоны, жидкие каши.
Полностью исключается жирное мясо, птица, густые супы, молочные продукты, алкоголь во избежание ухудшения состояния пациента.
Список, что можно есть при панкреатите в стадию ремиссии обширен, так же как и предлагаемые рецепты.
Из лекарственных средств назначают нестероидные противовоспалительные, спазмолитики, ферменты, противорвотные и противодиарейные средства. При необходимости применяют антибиотики и витамины.
лечение паренхимального панкреатита медикаментами и народными методами
При воспалении поджелудочной железы можно ли использовать лекарственные травы? Можно, но начиная с 7 дня выздоровления и в стадию ремиссии. К ним относятся ромашка, череда, шиповник, бессмертник, мята перечная и другие.
Помните что при несвоевременном обращении к врачу состояние больного быстро ухудшается, что приведет к развитию панкреонекроза поджелудочной железы, к сахарному диабету, раку органа, сепсиса, полной дисфункции почек и асцита.
Источник: https://opodjeludochnoy.ru/bolezni_podjeludochnoy/chto-takoe-hronicheskij-parenhimatoznyj-pankreatit