Если развивается панкреонекроз, шансы выжить есть, но исход зависит от многих факторов: возраста, тяжести состояния, площади поражения, сопутствующих болезней, сроков начала лечения.
Учитывая высокие цифры смертности от некроза поджелудочной железы, усилия современной медицины направлены на поиски эффективных методов лечения, способных повысить вероятность выздоровления и дать пациенту возможность жить после перенесенного тяжелого заболевания.
Панкреонекроз – инвалидность на всю оставшуюся жизнь?
Если происходит гибель тканей значительной части железы (тотальный или субтотальный процесс), выжить пациенту удается редко, несмотря на своевременно оказанную адекватную помощь.
Омертвение клеток происходит молниеносно: иногда орган погибает за несколько часов.
Даже если проведена своевременная операция, не всегда удается добиться положительного результата, и шанс, чтобы сохранить жизнь, сводится к нулю.
Нередко панкреонекроз протекает настолько тяжело, что полного выздоровления не происходит. В процесс разрушения вовлекаются головка, тело и хвост органа. Самым оптимистичным прогнозом после операции становится выживание, которое приводит к инвалидности. В этом случае человек значительно ограничен в трудоспособности.
К противопоказаниям после перенесенного панкреонекроза относятся:
- психоэмоциональное напряжение;
- тяжелый физический труд;
- занятия, требующие нарушения режима питания;
- деятельность в контакте с гепато- или панкреотропными ядами.
Все вышеперечисленные условия категорически запрещены после перенесенного панкреонекроза, поскольку они могут привести к развитию повторного рецидива со смертельно опасным исходом.
Органные осложнения панкреонекроза
Некроз тканей поджелудочной железы без немедленного оказания неотложной помощи приводит к выходу большого количества ферментов в сосуды, вызывая их расширение.
Из-за повышения проницаемости стенок ферменты попадают в межклеточные пространства.
Железа отекает, появляются кровоизлияния в ее тканях и забрюшинной клетчатке, что ведет к необратимым процессам, среди которых самые ранние и распространенные:
- инфильтрат;
- геморрагический выпот;
- перитонит;
- забрюшинный абсцесс или флегмона.
Инфильтрат
Развитие парапанкреатического инфильтрата происходит не только в железе, но и в соседних органах. Поражаются:
- двенадцатиперстная кишка;
- желудок;
- селезенка.
Процесс может перейти на желчный пузырь, печень, вызвать изменения в нижних отделах кишечника.
Происходит спаивание их между собой с участием экссудата, заполняющего верхнюю часть брюшной полости или все ее пространство.
Формирование инфильтрата — это реакция иммунной системы организма на некротические ткани железы. Сам процесс является на этой стадии асептическим, инфекция отсутствует. Поэтому возможно:
- обратное развитие — рассасывание;
- формирование кист;
- гнойный вариант.
Если на протяжении 3 месяцев инфильтрат не исчез, появляются кисты. Это предупреждение о возможном тяжелом осложнении.
Присоединение инфекции приводит:
- к гнойному поражению поджелудочной железы;
- перитониту;
- абсцессу;
- флегмоне.
Это значительно ухудшает состояние и прогноз заболевания.
Отдифференцировать парапанкреатический инфильтрат и выставить диагноз без дополнительных методов исследования трудно. Это связано со скудными клиническими проявлениями из-за асептичности процесса:
- общее состояние не нарушается, никаких жалоб у пациента нет;
- температура нормальная, лишь иногда наблюдается субфебрилитет — повышение до 37–37,9 градусов Цельсия;
- в общем анализе крови, кроме нейтрофильного сдвига влево (не всегда), изменений нет.
Заподозрить осложнение можно при проведении УЗИ забрюшинного пространства, анализов крови и мочи на содержание ферментов поджелудочной железы: в биохимических анализах определяется повышенной уровень амилазы, при ультразвуковом исследовании — характерные изменения.
Перитонит
Перитонит — воспаление серозного листка брюшной полости, приводящее к скоплению жидкости с большим содержанием ферментов. Частота этого осложнения — 60–70%. Проявляется яркой клинической картиной острого живота. Появляются:
- приступообразная боль высокой интенсивности, без четко выраженной локализации, иногда определяются в левом подреберье и эпигастрии;
- признаки острого живота: напряжение передней брюшной стенки и все положительные симптомы воспаления;
- выраженная интоксикация: фебрилитет до 40 и выше, тахикардия, падение артериального давления, тошнота, рвота, метеоризм;
- психоз;
- коллапс — резкое снижение АД и падение сердечной деятельности.
В анализах:
- общий анализ крови – лейкоцитоз и высокая СОЭ;
- биохимические — диастаза мочи и крови превышает норму.
Геморрагический выпот
Перитонеальный геморрагический выпот — одна из причин смерти от панкреонекроза. Является самым тяжелым осложнением. Высокоактивные энзимы приводят к прогрессированию некроза и массовой гибели клеток.
Возникает массивное кровотечение, ткани органа пропитываются кровью. В процесс вовлекаются соседние органы, присоединяется инфекция, развивается гнойная интоксикация.
Болезнь быстро прогрессирует, необходима срочная реанимация.
Клинически это напоминает острый живот, но все признаки его выражены максимально. Внезапно развивается:
- гипертермия — температура достигает 41–42 градусов Цельсия;
- сильнейший озноб и нарушение сознания;
- заторможенность или возбуждение;
- учащенное сердцебиение, нестабильность АД;
- одышка;
- кинжальная боль — интенсивные непереносимые приступы острой боли в животе, в основном, в левом подреберье;
- тошнота, многократная рвота;
- понос и метеоризм.
Флегмона
Забрюшинная флегмона — воспаление жировой клетчатки без четких границ, возникающее остро. Патогенная микрофлора с током крови или лимфы проникает в клетчатку из гнойного очага инфекции либо в процессе проведения операции. Клинические симптомы дают возможность предположить развитие осложнения:
- фебрильная температура (38–38,5 градусов Цельсия и выше);
- боль в поясничной области — пульсирующего или тянущего характера с иррадиацией в полость живота при вовлечении в патологический процесс других органов;
- усиление боли при движениях или перемене положения тела.
Помимо перечисленных органных поражений панкреонекроза, часто развиваются:
- свищи;
- тромбозы глубоких вен с нарушением функций органов малого таза;
- стриктуры гепатобилиарной зоны;
- желудочно-кишечное кровотечение;
- язвы желудка и кишечника;
- ферментная недостаточность.
Есть ли шансы выжить при заболевании?
Чтобы выжить при панкреонекрозе, необходима экстренная госпитализация в хирургическое отделение.
Мучительный процесс гибели клеток протекает стремительно, может быть молниеносным и завершиться в течение одного-двух часов. Если некроз стал тотальным — гибель наступает в 100% случаев.
Для прерывания замкнутого патологического круга нужно срочное проведение реанимационных мероприятий и операции. В этом случае возможно сохранение жизни.
Изначально пациент поступает в отделение реанимации, где проводятся все меры по неотложной терапии, чтобы вывести больного из шока. Проводится дезинтоксикация, обезболивание, создается полный функциональный покой поджелудочной железе. Примерно на 5 день, когда становятся понятны границы и масштабы поражения органа, проводят некрэктомию.
Но это происходит не всегда в такие сроки. Если поражение носит тотальный характер, и счет идет на часы, операция проводится сразу, иногда поджелудочная железа удаляется полностью — панкреатотомия. Больного необходимо зафиксировать для проведения дальнейших манипуляций по промыванию установленных дренажных систем, и в таком положении он может находиться продолжительное время.
Продолжительность лечения после операции длительная, занимает более полугода или год. В обязательном порядке соблюдается предписанная диета — стол № 5 по Певзнеру. В дальнейшем под наблюдением гастроэнтеролога она может меняться на стол № 1 и его модификации. Только специалист может определить, сколько времени нужно находиться на строгой диете.
Помимо режима питания, назначается прием ферментных препаратов, имеющих хороший отзыв о лечении панкреатита, и еще ряд медикаментов, которые необходимы для хорошего самочувствия. Все предписания должны неукоснительно выполняться — только так можно повысить качество жизни после операции.
Статистика смертности при панкреонекрозе
Статистика свидетельствует о том, что летальный исход при начавшемся некрозе наступает в 40–70% случаев. Причины:
- позднее обращение к врачу;
- обширная площадь поражения органа;
- присоединение инфекции;
- количество развившихся осложнений (больше трех).
Окончательный диагноз в таких случаях ставится уже патоморфологом, а не гастроэнтерологом или хирургом.
При панкреонекрозе (ПН) уровень смертности высокий (при тотальном процессе — до 100%), и тенденции к снижению не наблюдается. В 97% тяжелых ПН летальность у больных обусловлена осложнениями, в том числе — послеоперационными. Сам некротический процесс часто может регрессировать, но осложнения развиваются стремительно и приводят к разрушающим последствиям.
Статистические данные по смертности при ПН удручающие: из 10 заболевших от 2 до 9 погибают в стационаре или от тяжелых осложнений или новых заболеваний после выписки. Цифры еще более страшные с учетом того, что заболевают ПН лица трудоспособного возраста — от 30 до 50 лет.
После перенесенного панкреонекроза трудоспособность пациента ограничивается или полностью утрачивается. В дальнейшем может вновь потребоваться хирургическое вмешательство из-за развития осложнений при ПН или возникших в процессе проведенной основной операции.
Причины смерти при патологии
Смертность при ПН достигает 70%, прогноз – редко благоприятный. Согласно статистике, больше половины больных погибает на операционном столе при проведении срочного оперативного лечения. Риск смерти зависит от сроков обращения за специализированной врачебной помощью. Играют роль:
- пожилой возраст (после 50 лет);
- гипотония;
- сахарный диабет;
- мочевина крови, превышающая норму;
- метаболический ацидоз;
- лейкоцитоз.
Согласно многочисленным исследованиям, к основным причинам смерти относятся:
- ранние проявления токсемии;
- отдаленный септический вариант осложнения.
Из-за их развития у каждого четвертого пациента происходит полиорганная недостаточность. Причина смерти в поздние сроки – инфекционно-токсический шок.
Важными факторами также являются:
- чрезмерная длительность приема алкоголя — свойственно пациентам мужского пола;
- нарушение режима питания и чрезмерное употребление жирной, острой и жареной пищи;
- желчнокаменная болезнь — чаще развивается у женщин, если больная не придерживается рекомендаций по лечебному питанию;
- постоянные стрессовые ситуации.
Реабилитационный период после операции
После хирургического лечения пациенты сталкиваются с проблемами, связанными с возникающими послеоперационными осложнениями, а не с продолжающейся симптоматикой панкреонекроза. В этот период необходимо наблюдение хирурга, эндокринолога, реабилитолога.
После перенесенного тяжелого панкреонекроза в 70% случаев пациенты остаются в реабилитационном центре или реанимационном отделении под контролем врачей длительное время — до одного года.
Поскольку назначается щадящий режим и полный покой, больной пребывает на постельном режиме. Со временем это приводит к атрофии мышц и развитию сгибательной контрактуры ног. Притом слабые мышцы не выдерживают массу тела самого человека.
Чтобы этого избежать, рекомендуется делать массаж, выполнять комплексы специальных упражнений, способствующих укреплению мышц.
Из-за аутолиза (самопереваривания железы в острый период) грубо нарушается пищеварение. Больной теряет до 50% массы тела. В послеоперационном реабилитационном периоде важно соблюдать лечебный режим питания, чтобы не обострить повторно процесс и восстановить вес. Рекомендуется есть маленькими порциями 6–8 раз в день протертую пищу.
Строгое соблюдение диеты предписывает исключение из рациона острых, жирных, жареных, маринованных блюд, алкоголя, газированных напитков, крепкого чая и кофе, шоколада. Список запретов большой, но каждый пациент должен его знать, чтобы не нарушать диету.
При соблюдении диетического питания больной возвращается к прежней жизни и не испытывает боли или дискомфорта. Нарушение диеты приводит к смерти.
Как не допустить возникновение фатальных последствий панкреатита?
Панкреонекроз после оперативного и консервативного лечения, если человек выжил, относится к заболеваниям, течение которых поддается контролю. Если есть желание жить, то человек живет с таким диагнозом, выполняя рекомендации, и смертельный исход не грозит.
А также необходимо следить за эмоциональным состоянием, избегать стрессов, соблюдать правила здорового питания, посещать диспансерные осмотры и обращаться к врачу, не занимаясь самолечением. Профилактика осложнений включает отказ от вредных привычек: отказаться от употребления крепких и слабоалкогольных напитков.
При соблюдении этих правил самочувствие может оставаться удовлетворительным.
- Бондарчук О.И., Кадощук Т.А. Лапароскопическое дренирование брюшной полости при панкреонекрозе. В материалах IX конференции хирургов-гепатологов России и стран СНГ, Санкт-Петербург. Анналы хирургической гепатологии. 2002г. № 1 стр. 187–188.
- Брехов Е.И., Миронов А.С. Современные технологии в диагностике и лечении панкреонекроза. В материалах юбилейной конференции, посвященной 10-летию деятельности Общества эндоскопических хирургов России «Обеспечение безопасности эндохирургических операций». Эндоскопическая хирургия 2006 г. № 1 стр. 24.
Источник: https://pankreatit03.ru/shansy-vyzhit-pri-pankreonekroze.html
Можно ли умереть от панкреатита (панкреонекроза)
Поджелудочная железа – это небольшой орган, но выполняющий и играющий огромную роль во всех процессах организма. По форме поджелудочная железа напоминает лист вербы. Она выполняет две важные функции: участвует в переваривании пищи и вырабатывает важные гормоны инсулин и глюкагон, без которых не происходит ни один процесс в организме.
Больные, зачастую не понимают, насколько серьезны патологические процессы в этом органе, и умирают ли от панкреатита настолько часто, чтобы придавать этому значение. В последнее десятилетие современная медицина регистрирует увеличившуюся статистику смертей от панкреатита, а именно от острого течения смерть наступает у около 40% больных.
Летальный исход от панкреатита может наступить с равной вероятностью, как у мужчин, так и у женщин, так как несоблюдение сбалансированности в питании и вредные привычки есть у обоих полов.
В наше «время фаст-фуда» данное заболевание получило широкое распространение, и возраст больных с каждым годом уменьшается, уже у молодых людей регистрируют панкреатит.
Этиология заболевания
Существуют две основных причины возникновения панкреатита: употребление чрезмерного количества алкоголя (около 60%) и желчнокаменная болезнь (около 30%).
Дополнительные факторы, способствующие развитию воспаления, это:
- заболевания двенадцатиперстной кишки;
- травмы живота;
- операции желудка или желчевыводящих путей в анамнезе;
- инфекции – гепатиты В и С вирусного характера, паротит («свинка»);
- глистные инвазии – аскаридоз, энтеробиоз;
- изменение гормонального фона;
- наследственность;
- опухоли, сужения протоков поджелудочной железы в анамнезе.
Различают две формы панкреатита: острую и хроническую.
Симптомы панкреатита
| Форма | Симптомы | Краткая характеристика |
| Острое течение – наиболее опасно для жизни | Сильные болевые ощущения в верхней части абдоминальной области, которая носит опоясывающий характер. | Боль затрагивает области правого или левого подреберья, подложечную часть, может болеть спина, плечевой пояс. Спазмолитики не оказывают никакого действия и не купируют боль. |
| Часто наблюдается рвота. | Она не приносит облегчение. | |
| Реже – диарея, общая слабость, головокружение. | Больной испытывает усталость и потерю аппетита. | |
| Внешне – неестественное увеличение живота, признаки пареза кишечника и желудка. | Эти признаки говорят о быстро прогрессирующем воспалении. | |
| Повышенная температура, частота пульса и сердцебиения выше нормы, снижается артериальное давление, бледный окрас кожных покровов, обезвоживание организма, на языке появляется обильный налет, черты лица становятся острее. | Это уже нехорошие симптомы, которые могут сигнализировать о высокой вероятности смерти от панкреатита. | |
| Хронический панкреатит | Симптоматика не так ярко выражена, основные симптомы это: ощущение тяжести после приема пищи, особенно при обильном застолье. Увеличенный живот, тошнота, отрыжка, понос, внезапные приступы голода, резкие быстро проходящие боли. | Хроническое течение не представляет опасности для жизни пациента, но требуют соблюдения диеты и постоянное наблюдение у специалиста. Регистрируют рак поджелудочной железы, у тех пациентов, у которых ранее был хронический процесс. Поэтому так важно понимать опасность этого заболевания и возможность смерти от него. |
Основания для постановки диагноза
Диагноз ставится после проведения комплекса исследований и разносторонней оценки полученных результатов. Делают следующие лабораторные и инструментальные тесты:
- общий анализ крови, прежде всего, проверяют уровень лейкоцитов, определяют СОЭ – это главные индикаторы наличия или отсутствия воспалительного процесса;
- биохимия крови – для проверки уровня ферментов поджелудочной железы;
- выявление показателей амилазы при анализе мочи – основной показатель для определения степени поражения поджелудочной железы;
- определение непереваренной клетчатки в кале больного – насколько хорошо ферменты поступают в двенадцатиперстную кишку;
- УЗИ и рентгенография органов брюшной полости – для оценки объема воспаления и затронуты ли другие органы патологическим процессом;
- гастроскопия;
- ретроградная холангиопанкреатография эндоскопическим методом;
- проведение необходимых функциональных тестов.
Важно! Не упустить время при подозрении на острый панкреатит, чтобы не допустить отмирание клеток поджелудочной железы и дальнейшую смерть от панкреонекроза.
Можно ли умереть от панкреатита – правда или ложь
Смерть от панкреатита, а точнее от панкреонекроза возможна. Можно представить ее в виде нескольких этапов, который следует один за другим:
- Острая форма панкреатита в течение нескольких суток может развиваться реактивно и клетки поджелудочной железы начинают умирать.
- Возникают очаги некроза. Смерть клеток происходит из-за того, что ферменты железы начинают переваривать собственные клетки – это и называется панкреонекроз.
- Участки железы, которые подверглись атаке собственных ферментов некротизируются.
- Стенки кишечника воспаляются и разрушаются из-за ферментов, бактерии и непереваренное содержимое кишечника инфицируют все вокруг.
- Возникают кровотечения, а в каких-то местах кровь наоборот сворачивается и закупоривает сосуды.
- Наблюдается поражение нескольких жизненно важных органов (печень, почки, кишечник, легкие).
- Происходит остановка сердца и дыхания, особенно быстро у пожилых пациентов, сердце просто не справляется с нагрузкой.
- Кожные покровы становятся бледно-сероватого цвета, губы синеют, зрачки перестают реагировать на свет, температура тела и давление снижаются до минимального уровня.
- Возникают предсмертные ощущения.
- Регистрируется клиническая смерть от панкреатита.
Смерть от панкреонекроза – это когда ферменты собственного организма переваривают все на своем пути, поражая орган за органом.
Смерть от панкреатита может наступить по следующим причинам:
- Структура тканей и клеток железы изменяется патологическим образом.
- При образовании очагов некроза в поджелудочной.
- При реактивном воспалении в поджелудочной железе и быстрому распространению отмирания клеток.
- Кода повышается давление в желчевыводящих протоках и протоках поджелудочной железы.
- При закрытии сфинктера Одди – мышцы, которая отграничивает доступ желчи и панкреатических соков, идет заброс большого количества ферментов в поджелудочную железу и отмирание ее клеток.
Примечание! Основной фактор риска, который ведет к смерти – это забитые протоки поджелудочной железы, а еще опасное сочетание алкоголя и жирной пищи за один прием.
Можно ли умереть от панкреонекроза – статистика
Частота смерти от панкреатита при его острой форме наступает у одной трети пациентов – эти цифры ужасают. Летальный исход с инфицированным панкреонекрозом поджелудочной железы наступает в 100% случаях. Статистика смертей от данного заболевания говорит сама за себя.
Большее число больных с подозрением на летальный исход панкреонекроз поджелудочной железы требуют срочного хирургического вмешательства. Своевременно и грамотно оказанная помощь увеличивает шансы на выздоровление.
Хирург дренирует или иссекает участки некроза, но зачастую некроз распространяется снова.
После оперативного вмешательства пациента помещают в отделение интенсивной терапии и продолжают лечить консервативно, чтобы максимально отсрочить или не допустить смерть.
При консервативном лечении применяют антибиотики, назначают голодание на несколько дней, при этом делают парентерально питательные вещества, гемодез, полиглюкин. Производят очищение крови от токсинов и продуктов распада путем переливания. Назначают соматостатин – это гормон, приостанавливающий распад клеток поджелудочной железы.
Итак, панкреатит летальный исход – могут следовать друг за другом и это нужно помнить, особенно пожилым пациентам, следует соблюдать диету и не злоупотреблять алкогольными напитками, тогда можно продлить свою жизнь на долгие годы.
Видео
312
Источник: https://zabota-doma.ru/zabolevania/smert/mozhno-li-umeret-ot-pankreatita-pankreonekroza/
Панкреонекроз
Панкреонекроз – деструктивное заболевание поджелудочной железы, являющееся осложнением острого панкреатита и приводящее к развитию полиорганной недостаточности. К проявлениям панкреонекроза относят острую опоясывающую боль в животе, упорную рвоту, тахикардию и энцефалопатию. Лабораторная диагностика предполагает определение уровня альфа-амилазы; инструментальная – проведение обзорной рентгенографии брюшной полости, УЗИ, КТ и МРТ поджелудочной железы, РХПГ, диагностической лапароскопии. Лечение включает в себя консервативные мероприятия (угнетение протеолитических ферментов, восстановление оттока соков поджелудочной железы, дезинтоксикацию и обезболивание) и оперативное вмешательство.
Панкреонекроз является наиболее тяжелым осложнением панкреатита, поражает в основном молодых трудоспособных людей, составляет 1% всех случаев острого живота. В основе патогенеза панкреонекроза лежит сбой механизмов внутренней защиты поджелудочной железы от разрушающего действия панкреатических ферментов.
В последнее время в России увеличивается количество острых панкреатитов – данная патология выходит на второе место после острого аппендицита в хирургических стационарах.
Также растет и число деструктивных форм панкреатита, в частности панкреонекроза — до 20-25%. В разных клиниках летальность при деструкции поджелудочной железы достигает 30-80%.
Ведущий способ снижения летальности при некрозе поджелудочной железы – своевременная диагностика, госпитализация и раннее начало патогенетического лечения.
Панкреонекроз
Причинами развития, как панкреатита, так и панкреонекроза, обычно являются нарушения диеты и эпизодический прием алкоголя. Исследования в области гастроэнтерологии показали, что панкреонекрозами обычно страдают люди, не склонные к постоянному употреблению алкоголя.
Тем не менее, в подавляющем большинстве случаев началу панкреонекроза предшествует эпизод употребления спиртного в больших количествах. У пациентов, страдающих хроническим алкоголизмом, практически всегда развивается хронический панкреатит, редко осложняющийся панкреонекрозом.
Первые признаки заболевания могут появиться спустя часы или сутки после действия провоцирующих факторов.
В основе патогенеза панкреонекроза лежит нарушение местных защитных механизмов поджелудочной железы.
Обильный прием пищи и алкоголя приводит к значительному усилению внешней секреции, перерастяжению протоков поджелудочной железы, нарушению оттока панкреатических соков.
Повышение внутрипротокового давления провоцирует отек паренхимы, разрушение ацинусов поджелудочной железы, преждевременную активацию протеолитических ферментов, которые и приводят к массивному некрозу ткани железы (самоперевариванию).
Активация липазы вызывает некроз жировых клеток, эластазы – разрушение сосудистой стенки. Активированные ферменты и продукты распада тканей, благодаря воздействию эластазы, попадают в кровоток, оказывая токсическое действие на все органы и ткани. В первую очередь страдают печень, почки, сердце, головной мозг.
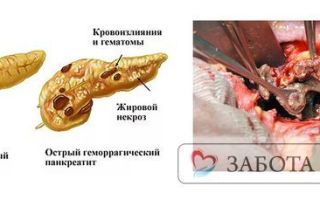
В зависимости от того, какие повреждающие механизмы лидируют в патогенезе, выделяют жировую, геморрагическую и смешанную формы панкреонекроза.
- Жировая форма. Если преобладает повышение активности липазы, происходит разрушение жировой ткани поджелудочной железы. Липаза попадает за пределы панкреатической капсулы, вызывая появление очагов некроза в большом и малом сальнике, листках брюшины, брыжейке, внутренних органах. Жировая форма панкреонекроза обычно оканчивается развитием тяжелейшего химического асептического перитонита, полиорганной недостаточности.
- Геморрагическая форма. В случае же преобладания микроциркуляторных нарушений развивается спазм сосудов поджелудочной железы, приводящий к быстрому нарастанию отека паренхимы. В течение нескольких часов или дней токсемия постепенно приводит к парезу сосудистой стенки, расширению сосудов и замедлению кровотока в тканях железы. Все это способствует повышенному тромбообразованию, а в дальнейшем – развитию ишемического некроза. Активация эластазы вызывает разрушение сосудистой стенки сначала в толще поджелудочной железы, затем и в других органах. В конечном итоге это ведет к геморрагическому пропитыванию панкреас, кровоизлияниям во внутренние органы и забрюшинную клетчатку. Признаком геморрагического панкреонекроза является выпот в брюшную полость с примесью крови.
- Смешанная форма. Если активность эластазы и липазы находятся примерно на одном уровне, развивается смешанная форма панкреонекроза. В этом случае явления жирового некроза и геморрагической имбибиции выражены одинаковы. При панкреонекрозе также значительно повышается уровень альфа-амилазы, однако в патогенезе этот факт не играет никакой роли. Измерение уровня амилазы имеет только клиническое значение.
Развитие клиники панкреонекроза происходит в три этапа. Этому состоянию может предшествовать гнойный панкреатит, острый алкогольный панкреатит, билиарный панкреатит, геморрагический панкреатит.
На первом этапе активное размножение бактерий в поджелудочной железе вызывает выраженную токсинемию и усиление панкреатической ферментативной активности. Пациента беспокоят лихорадка, рвота, неустойчивость стула.
На втором этапе заболевания происходит гнойное и ферментативное расплавление тканей железы с формированием одной или нескольких каверн. На последней стадии воспалительный процесс распространяется на окружающие ткани, приводя к полиорганной недостаточности и смерти больного.
Заболевание имеет острое начало, обычно пациенты четко связывают появление первых симптомов с погрешностями в диете и приемом алкоголя. Около 70% больных поступают в стационар в состоянии сильного алкогольного опьянения, что говорит об очень быстром развитии патологических изменений в поджелудочной железе.
Первым симптомом обычно выступает острая опоясывающая боль, иррадиирующая в левую половину живота и поясницы, левое плечо. Безболевых форм панкреонекроза не бывает.
Между выраженностью болевого синдрома и тяжестью некроза поджелудочной железы существует прямая зависимость.
Распространение деструктивных изменений на нервные окончания приводит к постепенному уменьшению болевого синдрома, в сочетании с сохраняющейся интоксикацией это является плохим прогностическим признаком.
Через некоторое время после появления боли развивается неукротимая рвота, не связанная с приемом пищи и не приносящая облегчения. В рвотных массах содержится желчь, сгустки крови.
Из-за рвоты развивается дегидратация, проявляющаяся сухостью кожи и слизистых, язык обложен, постепенно снижается темп диуреза. Развивается метеоризм кишечника, перистальтика ослаблена, отмечается задержка газов и стула.
Интоксикация и дегидратация сопровождаются лихорадкой.
Токсемия, колебания уровня глюкозы в крови, гиперферментемия приводят к поражению головного мозга и развитию энцефалопатии, которая выражается спутанностью сознания, возбуждением, дезориентацией, вплоть до развития комы (примерно у трети пациентов).
Прогрессирование воспалительного процесса приводит к значительному увеличению поджелудочной железы в размерах, формированию инфильтрата в брюшной полости. Уже к пятым суткам от начала заболевания инфильтрат можно не только пропальпировать, но и увидеть невооруженным глазом. В проекции поджелудочной железы появляется гиперестезия кожи.
Указанные патологические сдвиги в организме приводят к формированию полиорганной недостаточности на фоне тяжелого токсического гепатита, нефрита, кардита, дыхательных нарушений. Панкреонекроз может осложняться шоком, перитонитом, абсцессом брюшной полости, желудочно-кишечными кровотечениями.
Из местных осложнений часто встречаются абсцесс, киста или ложная киста поджелудочной железы, ферментная недостаточность, фиброз поджелудочной железы, флегмона забрюшинной клетчатки, язвы ЖКТ, тромбоз воротной и мезентериальных вен.
Осмотр пациента должен осуществляться совместно гастроэнтерологом, хирургом, реаниматологом.
Наличие панкреонекроза предполагает крайнюю тяжесть состояния пациента, поэтому во всех случаях рекомендуется госпитализация в отделение интенсивной терапии.
В отделении производится постоянное определение ферментов поджелудочной железы в крови и моче. Плохим прогностическим признаком является прогрессирующий рост уровня амилазы либо резкий скачок данного показателя.
При физикальном осмотре отмечается вздутие живота, на боковых поверхностях передней брюшной стенки и пояснице появляются синюшные пятна (проявление внутренних гематом, кровоизлияний в мягкие ткани).
Кожные покровы землисто-бледные или желтушные, мраморные, холодные. Тахикардия, артериальная гипотония, учащенное поверхностное дыхание являются признаком тяжелой интоксикации.
Диагноз подтверждается с помощью:
- Рентгенодиагностики. Обзорная рентгенография органов брюшной полости позволяет выявить косвенные признаки воспалительного процесса. Введение контрастного вещества может дать возможность визуализировать фистулы поджелудочной железы. Исследовать состояние выводящих протоков поджелудочной железы, выявить причину застоя панкреатического сока позволяет ретроградная холангиопанкреатография.
- УЗИ-диагностики. Ультрасонография поджелудочной железы и желчных путей указывает на наличие камней в желчевыводящих протоках, увеличение и изменение структуры железы, анэхогенные очаги некроза в полости живота.
- Томографической диагностики. Более детально визуализировать патологические изменения можно с помощью МРТ поджелудочной железы, МРПХГ, компьютерной томографии.
- Диагностической операции. В сложных случаях проводится диагностическая лапароскопия – наиболее точный способ визуализации и постановки диагноза, оценки состояния поджелудочной железы и окружающих тканей и органов.
Дифференциальный диагноз проводят с кишечной непроходимостью, острыми воспалительными заболеваниями аппендикса, желчного пузыря, желчной коликой, перфорацией полого органа, тромбозом мезентериальных сосудов, инфарктом миокарда, разрывом аневризмы брюшной аорты.
КТ ОБП. Панкреонекроз. Диффузный отек и нарушение структуры поджелудочной железы, отсутствие накопления контраста в ее паренхиме.
Лечение панкреонекроза начинают с обеспечения полного покоя воспаленной поджелудочной железе. Исключаются физические нагрузки, энтеральное питание, может назначаться промывание желудка прохладными растворами. Основными направлениями лечения являются обезболивание, обезвреживание протеолитических ферментов, дезинтоксикационная терапия.
- Аналгезия. Адекватное обезболивание включает в себя введение анальгетиков (при необходимости — наркотических), спазмолитиков, рассечение капсулы поджелудочной железы, новокаиновые блокады. Уменьшение отека железы под влиянием диуретиков приводит к угасанию болевого синдрома (так как ведет к ослаблению натяжения панкреатической капсулы).
- Инфузионная терапия. Дезинтоксикация проводится большим количеством инфузионных растворов под контролем диуреза. В инфузионный раствор добавляют апротинин. Обязательно назначаются антигистаминные препараты.
- Антибиотикотерапия. С целью профилактики гнойных осложнений проводится антибактериальная терапия антибиотиками широкого спектра действия. Симптоматическое лечение включает в себя противошоковые мероприятия, восстановление функции других органов и систем.
Хирургическое лечение
Практически во всех случаях развития панкреонекроза требуется проведение хирургического лечения для восстановления оттока панкреатических соков, удаления некротических масс (некрэктомия поджелудочной железы).
В первые пять суток от начала патологического процесса проводить оперативное вмешательство не рекомендуется, так как в эти сроки еще невозможно оценить уровень некроза, зато повышается риск вторичного инфицирования и послеоперационных осложнений.
На этапе гнойного воспаления в брюшной полости могут использоваться разнообразные методики (пункционные, лапароскопические, лапаротомные) восстановления оттока из протоков поджелудочной железы; устранения некротических масс, воспалительного и геморрагического экссудата; остановки внутрибрюшного кровотечения. Для улучшения состояния внутренних органов может потребоваться дренирование брюшной полости.
Составление прогноза для пациентов с панкреонекрозом является очень сложной задачей, так как зависит от многих обстоятельств.
Значительно ухудшается прогноз при наличии одного или нескольких из следующих факторов: возраст более пятидесяти пяти лет, лейкоцитоз более 16х109/л, гипергликемия, гипокальциемия, метаболический ацидоз, артериальная гипотензия, повышение уровня мочевины, ЛДГ и АСТ, значительные потери жидкости из кровеносного русла в ткани.
Наличие семи из указанных критериев обеспечивает 100% летальность пациента. Профилактика панкреонекроза заключается в своевременном обращении за медицинской помощью, раннем начале лечения, в том числе и хирургического.
Источник: https://www.KrasotaiMedicina.ru/diseases/zabolevanija_gastroenterologia/pancreonecrosis
Что такое панкреонекроз? Симптомы и лечение
Подписывайся на канал в ЯндексДзен
Панкреонекроз: что это такое, по каким причинам развивается, какие имеет клинические признаки и методы лечения? Этими вопросами задается каждый, кому был поставлен этот диагноз.Что нужно знать о состоянии и как не допустить развития серьезных осложнений?
Но, прежде чем начать, ставим лайки и подписываемся на канал. Спасибо!
Панкреонекроз — что это?
Панкреонекрозом называют деструктивную патологию поджелудочной железы, которая развивается как особо тяжелое осложнение острого панкреатита.
Состояние приводит к дисфункциям или полному прекращению работы двух и более систем органов в человеческом организме.
В ходе развития болезни происходит стремительное отмирание тканей и клеток железы, которое сопровождается воспалением. В результате поджелудочная железа разрушается и перестает функционировать, что сопровождается тяжелейшими клиническими проявлениями.
Классификация панкреонекроза
В зависимости от распространенности разрушающего процесса, панкреонекроз разделяют на:
- ограниченный (мелкоочаговый, среднеочаговый и крупноочаговый);
- распространённый (субтотальный, при котором поражено 75-90% железы (полинекроз) и тотальный, при котором разрушена вся поджелудочная железа).
По течению болезни выделяют:
Абортивный панкреонекроз
Отличительным признаком данной формы панкреатического некроза является интерстициальный отек, развивающийся вокруг разрушенных клеток. Процесс сопровождается гипертермией и воспалением. Лечение этой формы проводится медикаментозно.
Прогрессирующий панкреонекроз
Ферменты, продуцируемые поджелудочной железой, поступая из промежуточного русла лимфы и кровотока, оказывают негативное воздействие на ткань. Последовательно в организме происходят следующие изменения:
- нарушение гиподинамии;
- развитие панкреатогенного шока;
- развитие функциональной недостаточности паренхиматозных органов;
- осложнения гнойного и постнекротического характера.
Рецидивирующий панкреонекроз
Заболевание характерно для пациентов в возрасте 35-45 лет, преимущественно мужчин, однако может наблюдаться у лиц всех возрастов, злоупотребляющих алкоголесодержащими напитками. Данная форма является острой патологией, которая возникает вследствие различных хронических процессов.
Молниеносный панкреонекроз.
Мгновенно развивающаяся форма заболевания. Происходит стремительная интоксикация организма, развивается панкреатический шок. В 90% случаев шансы выжить равны 5-10%.
В зависимости от наличия в органе инфекционных агентов, болезнь разделяют на:
- стерильный;
- инфицированный.
Стерильный пенкр некроз разделяют на 3 формы:
- Жировой панкреонекроз, который характеризуется воспалительным процессом и стремительным формированием инфильтрата. Поджелудочная железа увеличивается, ее поверхность приобретает бугристость и имеет серо-желтые некрозные очаги, иногда соединяющиеся между собой. Клетки представляют собой массу без определенной структуры, при исследовании не дифференцируются. В полости брюшины может скапливаться жидкость. После снижения интенсивности воспалительного процесса вокруг очагов некроза образуется соединительнотканная капсула.
- Панкреонекроз геморрагический. Наиболее тяжелая форма панкреонекроза, для которой характерно стремительное развитие и сопровождение внутренним кровотечением. При данной форме наблюдается необратимое отмирание тканей и клеток железы. Развитие геморрагического некроза связано с негативным воздействием основных панкреатических ферментов. Орган равномерно увеличивается, приобретает тёмный красный цвет с иссине-черным оттенком. Некроз геморрагический является крупноочаговым, при котором в процесс вовлечены 2 и более участков органа.
- Смешанная форма панкреонекроза.
Механизм развития панкреонекроза
О начальном этапе панкреонекроза можно судить задолго до проявления первых клинических признаков.
Развитие патологии происходит в 3 стадии:
- Токсемия. После воздействие фактора-провокатора на железу наблюдается усиление секреции органа и растяжение железных протоков. В результате этого давление в нем растет и запускается процесс отмирания. Другими словами, железа начинает переваривание самой себя. При активизации липазы некро зу подвергаются жировые клетки (жировой паранекроз). При активизации эластазы наблюдается разрушение сосудов (геморрагический некроз).
- Абсцесс. На этом этапе развивается воспаление железы, которое далее распространяется на соседние органы, образуя гнойные полости.
- Формирование гнойных очагов. Завершающий этап развития патологии, по достижении которого благоприятный прогноз маловероятен.
Причины развития
Развитие патологии является следствием:
- хронического алкоголизма или чрезмерного употребления алкоголесодержащих напитков;
- язвенной болезни двенадцатиперстной кишки, желудка;
- нарушения режима питания, а именно регулярного переедания;
- инфекционных и вирусных болезней;
- желчекаменной болезни;
- перенесенных ранее операций;
- рака;
- травматизации живота.
Симптомы панкреонекроза
Симптомы панкреоза практически невозможно спутать с проявлениями иных заболеваний. Болезнь характеризуется болью, тошнотой, рвотой, обезвоживанием, усилением газообразования, признаками общей интоксикации, изменениями цвета кожи.
Боль при панкреонекрозе является кардинальным симптомом.
Болезненность ощущается в левой части живота с иррадиацией в спину, паховую область, плечо и грудь. Как правило, больной не может указать четко где локализуется болевой синдром и описывает его, как опоясывающий. Интенсивность зависит от течения панкреонекроза.
Чем больше разрушений произошло в организме, тем менее интенсивную боль ощущает человек (связано с отмиранием нервных окончаний в органе).
После возникновения боли у человека начинается обильная неукротимая рвота, которая не имеет связи с приёмом пищи и не облегчает состояние пациента. Рвотная масса состоит только из желчи с примесью крови.
Рвота, которую невозможно унять, приводит к развитию обезвоживания. Признаками дегидратации при патологии pancreas являются постоянная жажда, сухость кожи и слизистых, образование налета на языке, мочеиспускание становится редким и скудным (часто моча очень темная) вплоть до полного прекращения мочевыделения.
Токсины, которые циркулируют в кровотоке, приводят к стремительному отравлению всего организма. Интоксикация проявляется слабостью, сердцебиение учащается, дыхание становится поверхностным, АД значительно снижается. Температура при интоксикации достигает субфебрильных значений. Воздействие токсинами на мозг приводит к развитию энцефалопатии.
При незначительной интоксикации панкреас выбрасывает в кровь вещества, расширяющие сосуды, что способствует гиперемии (покраснению кожи). Далее, когда влияние токсических веществ ярко выраженное, кожа бледнеет, холодеет. Иногда по телу появляются гематомы.
Осложнения
К негативным последствиям панкроза панкреаса относят:
- панкреатогенный перитонит;
- абсцессы;
- тромбозы;
- недостаточность выработки ферментов;
- внутренние кровотечения;
- образование свищей.
Важно: осложнения более чем в 85% случаев приводят к летальному исходу. Важно не допустить развития осложнений и обратиться за медицинской неотложной помощью как можно раньше.
Диагностика
Диагностировать панкреонекроз можно следующими методами:
- сбор анамнеза;
- визуальный осмотр, пальпация;
- клиническое исследование крови, мочи;
- анализ крови АЛТ и АСТ, амилазу;
- УЗИ;
- КТ и МРТ;
- рентгенографическое исследование;
- пункция и бактериологический посев содержимого очага поражения;
- ангиография;
- лапароскопия, холангиопанкреотография ретроградная.
Лечение панкреонекроза
Благоприятный прогноз ожидается лишь в том случае, если лечение панкреатического некроза было проведено своевременно и верно.
Для лечения панкрео некроза используют медикаментозные средства, действие которых направленно на блокировку функций железы.
Для того чтоб избежать развития гнойных процессов назначаются антисептические и антибактериальные препараты. Часто используют иммуностимулирующую терапию.
В случае если медикаментозное лечение панкреонекроза не принесло положительных результатов, а так же в случае позднего обращения за помощью, больному проводят операцию по удалению разрушенных участков органа.
После проведения операции человек должен пожизненно и неукоснительно соблюдать все рекомендации врача, особенно режим питания.
Важно: отклоняться от послеоперационных рекомендаций врача нельзя ни при каких условиях!
Видео — панкреонекроз излечим?
Прогноз после операции
При своевременном лечении смертность больных составляет чуть менее 50%, при лечении тяжелых форм летальность достигает 95%.
Ставим лайки и подписываемся на канал. Спасибо за внимание!
Вам так же может быть интересно:
- Что такое хронический панкреатит? Симптомы и лечение
- Что такое поверхностный гастродуоденит?
- Каковы причины режущей боли внизу живота у женщин?
- Причины и лечение газообразования у женщин
- Какие существуют болезни кишечника?
Источник: https://zen.yandex.ru/media/id/5a7bf2178139baa694016d48/5a8a955b8139ba0d23cf85bd