Кератома – доброкачественное новообразование на коже человека, образующееся при уплотнении и кератинизации клеток эпидермиса, а точнее – его рогового слоя. Новообразование представляет собой четко ограниченные бляшки, пятна, корки, узлы, наросты.
Кератома появляется преимущественно у лиц старше 40 лет. Пик заболеваемости приходится на возраст 50-65 лет, наблюдаясь с одинаковой частотой у людей обоих полов. Иногда кератома кожи может самопроизвольно исчезать.
Некоторые виды опухолей способны с течением времени обретать злокачественный характер, перерождаясь в плоскоклеточный рак кожи.
Причины и факторы появления новообразования
Основная причина возникновения кератомы – возрастные изменения клеток, при которых реакция кожи на воздействие ультрафиолета нарушается, в результате чего происходит локальное усиление выработки пигмента в сочетании с кератинизацией эпидермиса. Поскольку место расположения кератомы обычно приходится на открытые зоны тела или лица, это подтверждает роль избыточной инсоляции в процессе ее формирования.
Снижение защитных функций иммунной системы также провоцирует неконтролируемый рост клеток базального слоя кожи, что приводит к ороговению некоторых участков.
Доказано, что наследственная предрасположенность к образованию кератом также имеет место, зачастую передаваясь по мужской линии. В группе риска по появлению кожных новообразований – лица старше 40-45 лет, особенно обладатели сухой кожи, а также люди, склонные к формированию невусов, веснушек, пигментных пятен.
Провоцирующими факторами, способными оказать влияние на образование кератом, являются нейроэндокринные патологии и нарушения обмена веществ, недостаток витамина А в организме, сбои в продуцировании половых гормонов, воздействие на кожу некоторых химических соединений или соков ядовитых растений, длительный прием диуретиков, антибиотиков. Роговая кератома кожи может формироваться в результате постоянного давления или трения элементами одежды.
Виды и симптомы кератом
Существует несколько разновидностей кератом, различающихся внешними проявлениями, характером роста и ощущений больного, а также степенью риска малигнизации новообразования:
Сенильная кератома, или старческий кератоз
Первым признаком заболевания становится появление пятна светло-желтого или коричневого оттенка, внешне выглядящего как небольшой гиперпигментированный участок кожи. По мере развития пятно обретает более темный окрас (бордовый, коричневый, серый), при этом увеличиваясь в размерах. Рост новообразования сочетается с изменением его структуры: она становится рыхлой, мягкой на ощупь, при этом включая ороговевшие кисты в тканях основания, появляющиеся при закупорке волосяных фолликулов.
Инфильтрация, а также ускоренный рост отдельных участков приводит к формированию бугристой поверхности с чередованием выступов и углублений, наслоений, прожилок, темных точек и т.д. Позже кератома обретает шероховатость; покрывающий ее слой клеток шелушится, отслаивается в виде мелких сероватых чешуек.
Старческая кератома может иметь размеры от 0,5 до 6 см., чаще всего 1-2 см. в диаметре. Некоторые кератомы могут со временем светлеть, становясь бледно-коричневыми или сероватыми.
Зачастую возрастные кератомы имеют множественный характер распространения, локализуясь на руках и нижних конечностях, лице, шее, изредка – на корпусе. При повреждении новообразование склонно к кровоточивости и воспалению, может вызывать болевые ощущения.
Себорейная кератома
Характерной особенностью является очень медленный рост опухоли. После образования на коже желтоватого пятна 2-3 см. в диаметре его поверхность уплотняется, покрываясь коростами с сальной поверхностью, легко отделяющимися от кожи. С течением времени размеры кератомы увеличиваются, корки обретают многослойность, зачастую достигая толщины 1,5 см и более, покрываются глубокими трещинами.
Цвет новообразования меняется на темный (коричневый, черный). Повреждение кератомы приносит дискомфорт и боль, при этом может наблюдаться умеренная кровоточивость. Область локализации этого типа кератом – грудь, спина, плечи, волосистая часть головы, редко – лицо, шея; чаще всего новообразования располагаются группами, иногда появляются одиночно.
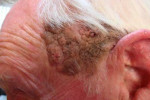
Роговая кератома, или кожный рог
На месте образовавшегося серого или коричневатого пятна на коже начинают появляться ороговевшие элементы, постепенно формируя ткани кератомы. Внешне кожный рог выглядит как выпуклый бугорок с основанием малого диаметра разнообразных форм и размеров, сильно возвышающийся над кожей, с неровной ороговелой поверхностью, крошащимися участками, шелушащимися чешуйками. Некоторые роговые кератомы могут иметь вид плоской бляшки светло-серого или серебристого цвета, чрезвычайно плотной на ощупь.
Кожный рог может быть истинным или вторичным, появившимся в результате патологических процессов, вызванных прочими заболеваниями (туберкулезом, красной волчанкой и т.д.). Место расположения множественных или единичных новообразований – лицо (лоб, область вокруг губ и носа, веки), слизистые оболочки рта, половых органов, волосистая часть головы, уши, редко – тело.
Фолликулярная кератома
Представляет собой узел с ровными границами телесного или розоватого цвета, не более 1,3 см. в диаметре, покрытый неровной поверхностью с мелкими бугорками, немного возвышающийся над поверхностью кожи. В центре новообразования имеется углубление, уходящее вниз до основания, либо плоская чешуйка серебристого цвета. Область локализации кератомы – щеки и кайма губ, кожа носогубного треугольника, голова, изредка – корпус и конечности.
Отличительная особенность – расположение вблизи волосяного фолликула. Опухоль имеет тенденцию к рецидивированию даже после ее иссечения.
Солнечная кератома
Заболевание начинается с появления множественных шелушащихся элементов, немного возвышающихся над поверхностью эпидермиса, позже трансформирующихся в бляшки с эритематозными тканями вокруг. Чешуйки легко отделяются от опухоли, твердые, грубые. Солнечная кератома образуется преимущественно на лице, спине, ступнях и кистях.
Cчитается предраковым заболеванием. Может самопроизвольно исчезать, позже появляясь на том же участке кожи.
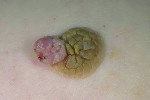
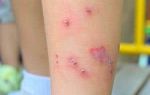
Ангиокератома
Опухоль представляет собой узелок красного, синего, черного цветов, образованный из клеток сосочкового слоя дермы с включениями сосудистой сетки. Размеры ангиокератом – 1-10 мм., при этом они редко имеют четкие границы и правильные формы. Некоторые новообразования наблюдаются у детей сразу после рождения, внешне напоминая гемангиомы.
Область расположения кератомы такого типа зависит от ее разновидности: ограниченные ангиокератомы локализуются на коже конечностей, папулезные – на спине или животе, ангиокератома Фордайса – на коже половых органов.
Последствия и в чем заключается опасность?
Большинство кератом на коже не представляют серьезной опасности для жизни и здоровья человека, при этом являясь выраженным косметическим дефектом. Крупные образования способны сильно обезобразить внешность человека, особенно при их расположении на открытых участках кожи.
Если кератома подвержена трению иди давлению одеждой, а также часто травмируется, возможно проникновение бактериальной или грибковой микрофлоры, что способствует развитию явлений пиодермии, микробной экземы.
Поврежденные ткани – легкий путь для инфицирования вирусом папилломы человека, герпеса.
Некоторые вида кератом способны перерождаться в злокачественные опухоли (например, роговая, солнечная). При этом область вокруг опухоли воспаляется, появляется болезненность, зуд, кровоточивость.
Диагностика заболевания
При постановке диагноза значимым моментом является дифференцирование кератомы с другими кожными заболеваниями, а также установление ее разновидности. Опухоли следует отличать от базалиом, меланом и прочих видов плоскоклеточного рака, бородавок, ороговелых папиллом, кератоакантом.
Ангиокератомы дифференцируют с гемангиомами, лимфангиомами. При подозрении на малигнизацию новообразования выполняется гистологическое исследование тканей, полученных при биопсии.
Лечение кератом консервативными методами
Методы традиционной медицины применяются для лечения некоторых типов кератом. В случае их неэффективности производится удаление новообразования.
Терапия кератом, склонных к переходу в онкологическое заболевание, производится с применением локальных введений цитостатиков (проспидин, метотрексат, циклофосфан), а также противоопухолевого антибиотика блеомицина.
Показаны также аппликации с теми же препаратами; лечение проводится строго под наблюдением врача в условиях медицинского учреждения.
Эффективно уменьшает размеры кератом и местное применение колхаминовой, 5-фторурациловой мазей в виде компрессов курсом 10-20 процедур.
При лечении себорейных кератом хорошие результаты дает введение в патологический очаг препарата «Солкодерм», содержащего смесь молочной, азотной, щавелевой и уксусной кислот. Фолликулярные кератомы исчезают после кюретажа мешочка волосяного фолликула, вблизи которого они образуются.
Удаление кератом
Удаление новообразований выполняется в случае выраженного косметического дефекта, при значительных размерах или отсутствии результатов от лечения. Основные способы, применяемые для иссечения опухолей:
- Удаление кератомы лазером. Заключается в воздействии на образование лучом медицинского лазера (неодимового, эрбиевого), при котором его слои высушиваются. На коже остаются едва заметные шрамы, процедура длится не более 15 минут.
- Криодеструкция. Замораживание азотом подходит для ликвидации одиночных солнечных и себорейных кератом.
- Электроэксцизия. При помощи электроножа производится удаление мелких кератом; методика позволяет производить иссечение новообразований с минимальной травматичностью.
- Радиохирургическое иссечение. Самый современный метод избавления от новообразований, подходящий для удаления любого типа кератом. После заживления на коже не остается даже минимальных косметических последствий.
- Хирургическая операция. Применяется для иссечения крупных образований, а также при их малигнизации с одновременным удалением прилегающих тканей.
Лечение новообразования народными средствами
Небольшие кератомы могут исчезать после применения рецептов народной медицины:
- Молодые листья алоэ вымыть, заморозить на 3 суток. Разморозить при комнатной температуре, надрезать и приложить к кератоме в виде компресса на всю ночь; утром протереть новообразование салициловым спиртом. Курс лечения – 3 недели.
- Мелко натертый картофель нанести на кожу в области кератомы, сверху приложить хлопчатобумажную ткань, обернуть пищевой пленкой. Через 40 минут смыть средство теплой водой.
- Измельчить в порошок 10 лавровых листов и 2 можжевеловых, смешать с 100 мг. сливочного масла, 20 капель пихтового масла. Эту мазь можно применять ежедневно для избавления от новообразований.
- Касторовое масло применяется для лечения старческих кератом в немного подогретом виде для ежедневных протираний больного участка кожи.
- Чистотел используется в борьбе с кератомами кожи, а также для профилактики их рецидива. Рекомендуется применять настой листьев и стеблей сухого растения (2 ложки на 25 мл. воды) для протираний и примочек.
- Для предотвращения роста кератомы необходимо потреблять как можно больше продуктов или травяных чаев с содержанием витамина Р. К ним относятся гречиха (крупа и листья), бобовые, сок или настой листьев лопуха, цитрусовые, фиолетовые ягоды, петрушка, укроп, зеленый чай и т.д.
Профилактика
Главное правило, которого необходимо придерживаться для предотвращения формирования кератом – снижать продолжительность воздействия солнечных лучей на кожу, пользоваться солнцезащитными средствами с высоким фактором SPF.
При длительном нахождении под прямыми лучами рекомендуется покрывать голову, шею, плечи легкой одеждой светлых тонов.
Необходимо исключать контакты с агрессивными химическими веществами, соками и пыльцой ядовитых растений, а также предотвращать трение или давление одежды на кожу. Здоровый образ жизни, правильное питание, а также своевременное лечение всех заболеваний способствуют снижению риска появления или рецидива кератомы.
Источник: http://vashdermatolog.ru/novoobrazovaniya/drugoe/keratoma.html
Наросты на коже: виды, фото и названия
Наростами на коже пациенты называют самые разные дефекты. Это могут быть маленькие пузырьки и сосочковые выросты (папиломы, невусы), шершавые бляшки и уплотнения (кератоз, кожный рог).
Зная, какие заболевания пациенты называют «наросты на коже», и как часто с ними обращаются, я решил написать данную статью. Чтобы у читателя сложилось представление, о каком конкретно заболевании может идти речь и какая опасность грозит больному.
Ведь, одни из наростов безопасны, хоть и выглядят не эстетично, а от других необходимо как можно быстрее избавиться.
По моим наблюдениям, под названием «наросты на коже» чаще всего скрываются:
Самые частые наросты на коже — себорейный кератоз
Себорейный кератоз – эти наросты на коже встречается чаще всего. Развивается заболевание у людей старше 35 лет. Наиболее часто, в 45 – 50 лет, в результате нарушения дифференцировки базальных клеток эпидермиса. Частая причины- солнечное излучение, наследственность.
Развитие болезни происходит медленно, с возрастом размер и количество наростов увеличивается. Внешний вид образований крайне разнообразен. Выделяют множество разновидностей себорейного кератоза. Себорейный кератоз считается доброкачественной опухолью.
Но, существует малая вероятность перехода образований в плоскоклеточный рак кожи. Так, что крупные образования лучше удалить. Наиболее подходящий способ — криодеструкция, им можно удалить очень крупные наросты на коже без операции и с минимальным образованием шрамов.
Дифференциальная диагностика осуществляется с пигментными невусами, дерматофибромой, меланомой.
Наросты на коже типа себорейный кератоз характеризуются проявлениями:
- Повышенной пигментации пятно, от светло-коричневого до черного, которое имеет четкие границы, диаметром от 3 мм до 5 – 6 см.
- Внешний вид напоминает бляшку или папулу со слабо шелушащейся, бугристой или гладкой поверхностью.
- Поражение кожи происходит чаще на спине, грудной клетке, реже на лице и шее. Заболевание не поражает подошвы ладони.
- Наросты на коже чаще множественные, чем одиночные.
- Бляшки разной формы, которые возвышаются над кожей, диаметром от 0.5 до 4 см.
Черный плотный шершавый нарост на коже представляет собой частую разновидность себорейного кератоза или кератомы.
На фото светло-коричневые наросты на коже. Многие считают их родинками, но это не так.
Солнечный или актинический кератоз – заболевание предраковое. Возникает как результат старения кожи, длительного воздействия солнечных лучей. Характеризуется изменением кожи под наростами с постепенным превращением их в злокачественные. Болезнь возникает у людей старше 50 лет. Проявляется на теле в любом участке, чаще, на подверженных солнечному излучению.
В отличие себорейного кератоза — наросты на коже более плоские, у основания имеют красноватую окраску, а роговые наслоения имеют желтоватый оттенок. Иногда, образования самостоятельно исчезают. Дерматологи подразделяют формы актинического кератоза: атрофическая, гипертрофическая, боуэноидная.
Специалистами проводится дифференциальная диагностика патологии с базалиомой, себорейной бородавкой, диссеминированной красной волчанкой.
Симптомы заболевания:
- Шелушащееся, шероховатое сухое пятно, слегка выступающее над кожей, воспаленное.
- Постепенное разрастание рогового слоя кожи в виде каплевидного бугорка или плоской бляшки с желтым оттенком.
- Со временем, изменение цвета образования. Кожа у основании краснее, роговые массы желтее.
- Возможное отпадание наростов, в дальнейшем, на том же месте образование нового очага поражения.
- Размер образования в диаметре от нескольких миллиметров до 2,5 – 3 см.
- Вокруг нароста кожа пятнистая морщинистая.
Наросты на коже в виде желтых корочек представляют собой предраковое заболевание. Актинический кератоз.
Мягкая фиброма — нарост похожий на папиллому. Однако, гораздо толще и крупнее.
Люди часто считают бородавками только самые обычные — на пальцах рук. Кроме таких обыкновенных бородавок существуют и другие разновидности. Про околоногтевые, подошвенные и нитевидные бородавки знают немногие. Их вполне можно назвать наростами. Вызывается все перечисленные наросты вирусом папилломы человека.
Наросты на коже около ногтя
- Отличительным симптомом околоногтевых бородавок является:
- Характерное расположение наростов – непосредственно около ногтя или под ним.
- Шероховатая, грубая поверхность.
- Плоские или наросты в форме бляшки.
- Нет четких границ.
- Серого или телесного цвета.
- Поверхностное расположение или глубокое проникновение под ноготь.
- Вызывают истощение, деформацию, разрушение ногтевой пластины.
- Не вызывают боль и зуд.
Подошвенные наросты на коже
- Проявляется болезнь вне точек опоры и трения от обуви.
- Боль и дискомфорт при давлении на бока нароста, при ходьбе.
- Бородавка коричневого или телесного цвета, наличие точек в в центре.
- Отсутствие кожного рисунка на бородавке.
- Зуд в области бородавки.
- Распространение на кожу, которая находится вокруг нароста.
- Объединение бородавок и образование мозаичных клестеров.
Заражение происходит при:
- Прямой контакт от человека к человеку,
- Ходьба босиком в бассейнах и душевых;
- Ссадины и порезы на подошвах.
Наросты на коже тела могут быть нитевидными бородавками
- Внешний вид ни в коем случае не напоминает папилломы или тонкие сосочки/
- Нитевидными называются потому, как имеют наросты в виде шипов на поверхности. Основание — плотное, телесного цвета шелушащаяся бляшка. Эти выросты торчат из основания.
- Шиповатые выросты встречаются далеко не всегда. Иногда, они смываются, распариваются, и остаются только шершавые уплотнения на коже.
Папилломы — частые наросты на коже
Папилломы — это сосочкообразные наросты на коже. Имеют цвет от светлого до коричневого. Заболевание вызывается группой папилломавирусов, которые передаются бытовым и контактным путем от больного к здоровому. При заражении происходит изменения в клетках, что приводит к их разрастанию.
Места локализации наростов: кожа лица, слизистая рта и носа, голосовые связки, конечности. Виды папиллом полностью зависят от типа вируса, который их спровоцировал. Встречаются темноватые пигментированные наросты. Размеры от миллиметра до 1 см.
Разные типы вируса папилломы, проявляются по-разному.
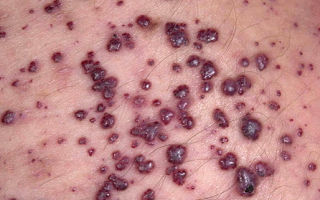
Кондиломы — наросты на коже в паховой области и заднем проходе
Причина та же — вирус папилломы. Характерные гладкие или шероховатые наросты, размером — от одного миллиметра до 3 см. Бывают одиночные или сливаются. Локализуются в области гениталий и заднего прохода. У мужчин – возле головки и венца полового члена, уздечки.
У женщин расположены – на половых губах, клиторе, реже на шейке матки, внутри влагалища. Наросты на коже в половых областях при осуществлении полового акта причиняют дискомфорт, осложняют родовой процесс. Множественное разрастание кондилом – служит признаком ослабленной иммунной системы.
Заражение наростами происходит при половом акте с носителем вируса, очень редко бытовым путем.
Мягкая фиброма — крупные наросты на коже.
Мягкая фиброма кожи – наросты на коже достаточно крупных размеров. Могут выступать на несколько миллиметров или сантиметров над поверхностью кожи. Одиночное новообразование, которое имеет четкие границы.
Основание обычно несколько сужено, кверху расширяется, на концах мягкие на ощупь. Часто появляется у людей среднего возраста. Наросты на коже безболезненны. При травмировании может развиться воспалительный процесс.
Причины развития наростов не изучены, но характерную роль несет наследственный фактор, гормональные перестройки, старческие изменения кожи.
Интрадермальные невусы частые наросты на коже лица
Интрадермальные невусы представляют собой плотные узелки, покрытые волосками или без таковых. Обычно, светлой телесной окраски или светло-коричневой. Очень часто наросты такого вида встречаются на лице и портят красоту. В целом, пигментные невусы – группа врожденных новообразование на коже доброкачественного характера.
Характеризуется скоплением клеток (невоцитов) на определенном ограниченном участке. Часто пигментные невусы появляются у эмбрионов, и наблюдается их появление с возрастом. Типичная развитие наростов в течение жизни заключается в постепенном переходе из плоских форм во все более выпуклые, и постепенной потере окраски.
Пигментные клетки могут залегать достаточно глубоко, чем больше наружный нарост — тем дальше до этих пигментных клеток. Опасное осложнение невуса любого вида – переход заболевания в злокачественную форму, при которой нарост постепенно превращается в меланому кожи. Однако, для данного образования это редкое явление.
При диагностике данное образование нужно отличать от меланомы, старческой бородавки, дерматофибромы.
Такие наросты на коже появляются по следующим причинам:
- Нарушения уровня гормонов, гормональные перестройки.
- Генетические нарушения.
- Инфекции мочевой и половой системы.
- Действие токсических веществ.
На фото нарост на коже лица — интрадермальный невус. Встречается очень часто, портит красоту.
Нарост данного вида оказался раком кожи. Может расти относительно быстро, давать метастазы.
Наросты на коже данного вида появляется у людей старше 45 лет на фоне гормональных изменений в организме и его общего старения. Проявляется заболевание кожи определенным безболезненным, огрубевшим участком, что постепенно увеличивается, приобретая коническую форму рога.
Разрастание бывает единичным или множественным, желтого или коричневого оттенка, может вырастать до огромных размеров. Поверхность образования неровная, покрытая зазубренными чешуйками, с округленным воспалительным участком в центре. Локализуется чаще в области лица.
Роговой наросты на коже в большинстве случаев со временем переходит в плоскоклеточный рак кожи. Необходимо пролечиться до перехода в рак кожи, так будет проще и спокойнее.
Ороговевающий плоскоклеточный рак — злокачественный нарост на коже
Плоскоклеточный ороговевающий на втором месте по частоте среди злокачественных опухолей на коже. Начинается в эпидермисе и переходит в метастатическую опухоль. Начинается часто с кератоакантомы, актинического кератоза или кожного рога. Редко развивается и бородавок, рубцов, хронических язв.
Эти злокачественные наросты на коже часто имеет обильные роговые массы, которые могут сочетаться с кровавыми корками. В основании образования бляшки красного цвета, кровоточивые небольшие бугорки. Возникает рак кожи у людей различной возрастной группы, чаще у белокожих и пожилых. Характеризуется относительно медленным для рака течением и проникновением в лимфатическую систему.
Специалисты различают виды плоскоклеточного рака: узелковая, бляшечная и язвенная форма.
Злокачественные наросты на коже развиваются из-за следующих причин:
- Химические или термические ожоги.
- Контакт кожи с вредными химическими веществами.
- Воздействие ультрафиолетового облучения.
- Предраковые заболевания кожи (кожный рог, актинический кератоз и другие).
К какому врачу обращаться с наростами на коже
Раннее выявление и лечение разных видов наростов на коже во многом гарантирует успех полного излечения. Провести оптимальную диагностику, выбрать правильный способ лечения, предупредить повторное образование наростов на коже может только врач. Лучше всего обращаться к дерматологу, онкологу или хирургу.
Источник: http://skinoncology.ru/narosty-na-kozhe
Топ причин, почему кожа на лице и голове шелушится
Существует множество внешних причин и заболеваний, из-за которых шелушится кожа на лице и голове. По степени выраженности проблемы можно определить стадию болезни. Подтвердить диагноз должен доктор, но в домашних условиях легко сузить спектр факторов, вызывающих неприятные ощущения.
Аллергия как главный фактор шелушения
Сильная сухость, которая поражает не только лицо, но и голову, может быть вызвана аллергеном пищевой или химической природы:
- красные овощи, ягоды и фрукты, а также молоко и яйца, цитрусы, шоколад, рыба и морепродукты – большинство пищевых компонентов может вызывать аллергию у чувствительных людей;
- укусы насекомых;
- металлы и сплавы украшений;
- косметика декоративная и ухаживающая;
- бытовая химия, в том числе порошки для белья;
- лекарства.
При аллергическом шелушении развивается контактный дерматит или крапивница. Первая патология характеризуются покраснением, зудом, а шелушение часто сопровождается появлением пузырьков с жидкостью. Для контактного дерматита характерно образование сухих корок. Аллергия проявляется при длительном воздействии на кожу.
Крапивница – острая реакция на продукт, лекарство или химический компонент. Она появляется сразу же после проникновения аллергена. Сопровождается краснотой, жжением, сухой кожа становится в результате расчесов.
Недостаток витаминов
Самая распространенная причина, почему шелушится кожа на лице и голове, — это дефицит витаминов: A, C, группы B, E, K. Развивается он при неправильном питании, чаще всего весной или осенью. Может появиться шелушение и при злоупотреблении витаминными комплексами.
Грибковые инфекции
Одна из самых распространенных причин шелушения – грибок. Он поражает любые части тела, в том числе волосистую область головы и лицо.
На голове грибок развивается в основном у детей: волосы в пораженных областях выпадают, пятна грибка чуть выпуклые, желтые, покрыты корками или чешуйками. Может присутствовать кровь.
На лице грибок поражает нижнюю область под губами, шею и подбородок. Шелушащаяся поверхность красная, синеватая или фиолетовая.
Заболевания кожи
Часто шелушение кожи на лице и голове возникает при заболеваниях:
- Розовый лишай. Вместе с шелушением прогрессирует сильный зуд, обостряется патология осенью и весной. Начинается лишай признаками, характерными для ОРВИ и простуд: поднимается температура, повышается утомляемость, слабость, больной испытывает недомогание. Шелушение начинается пятнами, часто поражают бедра, живот. Цвет пятен сначала становится ярко-розовым или желтовато-розовым. Шелушение начинается с краев, усиливается постепенно в течение 2-3 недель.
- Псориаз. Существует несколько форм болезни, каждая из которых сопровождается дополнительной симптоматикой. Развивается патология из-за активности лимфоцитов и чрезмерного развития капилляров в верхних слоях эпидермиса. Вместе с шелушением кожи появляется сильная стянутость.
- Растрескавшаяся эритема (сухая экзема). Хроническое заболевание, усиливающееся в холодное время года. Часто поражает руки и ноги, реже – лицо и голову. При отсутствии лечения перерастает в мокнущую экзему в результате образования трещин.
- Себорейный дерматит. Развивается из-за размножения микробов, обитающих в естественном кожном сале человека. Чаще всего поражает голову, лицо, уши и грудь, реже – заднюю область туловища. Бляшки при дерматите четкие, ограниченные, шелушатся со всех сторон. При поражении головы часто сопровождается выраженной перхотью.
- Демодекоз. Заболевание, связанное с ресничным клещом. Обитает в области ресниц, подбородка, бровей и носогубного треугольника. Встречается в ушах. Сопровождается отечностью и сильным шелушением. Среди дополнительных симптомов выделяют быструю утомляемость глаз, острую реакцию на использование средств для умывания.
Редкая врожденная патология – ихтиоз. Развивается в основном еще в момент формирования эмбриона. Характеризуется шелушащимися участками, напоминающими по структуре рыбную чешую. Обычно передается по наследству.
Заболевания и инфекции ЖКТ
Распространенная причина, почему кожа на лице и голове может шелушиться очень сильно, — поражение гельминтами. Симптом сопровождается неприятным зудом, сыпью. Может изменяться температура тела.
Гельминты проявляются множественными симптомами, в том числе болями в мышцах, рвотой, кашлем. В результате их длительного нахождения в организме повышается уровень интоксикации.
Дисбактериоз – еще одна проблема, при которой шелушение сопровождается проблемами с пищеварением.
Обычно развивается у детей при введении прикорма, использовании медикаментов, но нередко появляется и у взрослых. Кожа лица и головы страдают, если патология находится на грани 2 и 3 степени.
Из-за дисбаланса микроорганизмов плохо усваиваются полезные вещества, что и приводит к недостатку витаминов, вызывающих шелушение.
Эндокринные нарушения
Шелушиться кожа начинает из-за сбоя в работе эндокринных систем, которые отвечают за выработку гормонов. В частности уровень эстрогена влияет на степень увлажнения кожи. Если его слишком много, эпидермис становится жирным, а если мало – сухим, шелушащимся.
Симптомы появляются при проблемах с надпочечниками, яичниками, щитовидной железой. Гормональные изменения часто влияют на здоровье женщины после 50 лет.
Еще одна форма гормональных нарушений – сахарный диабет. Он сопровождается разными осложнениями, сухость и шелушение кожи встречаются часто.
Другие факторы
Проблемы могут появиться из-за других факторов:
- изменение климата – резкое понижение температур, частое пребывание на сильном холоде, ношение шапок, вызывающих перхоть и сухость головы;
- использование косметики – злоупотребление увлажняющими средствами или выбор неправильных продуктов может привести к аллергии;
- красная волчанка – тяжелое аутоиммунное поражение, при котором клетки иммунитета уничтожают клетки собственной кожи и тканей внутренних органов;
- скарлатина – инфекционная болезнь, вызванная стрептококками. Сопровождается высокой температурой, болью во всем теле, интоксикацией, мелкой сыпью;
- блефарит – заболевание кожи век, сопровождающееся зудом, краснотой и утомляемостью. Часто деформируются ресницы, появляется кровоточивость, иногда возникают язвенные и грибковые поражения.
Шелушение кожи на голове и лице может стать следствием вторичного сифилиса. Чаще всего пятна, шелушащиеся по краям, расположены по всему телу.
Причин для образования шелушения на коже или голове много. Лечить симптоматику нужно только с параллельным устранением основного фактора болезни.
Источник: https://tvoivizage.ru/problemy-s-kozhej/pochemu-kozha-na-lice-i-golove-shelushitsya.html
Что делать, если шелушится кожа на лице — обратиться к врачу или действовать самостоятельно?
Для устранения шелушения кожи лица необходимо воздействие не столько на сам симптом, сколько на причину его появления. Поэтому грамотная диагностика является залогом успешного лечения. Универсальное средство от шелушения кожи лица – это миф. Каждому пациенту требуется собственная схема терапии для ликвидации основных проявлений или улучшения состояния. И подбирать ее должен врач.
Почему возникает шелушение?
Шелушение обычно появляется, когда на поверхности кожи образуется отслаивающийся избыточный слой отмерших клеток эпителия или чрезмерное нарастание рогового слоя. Такой симптом свидетельствует о нарушении естественных процессов ороговения и отторжения.
Формирующиеся при этом пластинки могут иметь разную форму, толщину, площадь и плотность прикрепления к подлежащим слоям. В зависимости от их размера выделяют чешуйчатое, мелко- и крупнопластинчатое, отрубевидное шелушение.
Оно также может быть очаговым, локальным (без четких границ) и распространенным.
Шелушение чаще всего возникает после повреждения поверхностных или глубоких слоев дермы.
При этом в качестве основного этиологического фактора могут выступать агрессивные химические вещества, избыточная инсоляция, неблагоприятные метеорологические условия, разнообразные микроорганизмы и антитела к собственным клеткам кожи.
Шелушение может также быть признаком гиповитаминозов, заболеваний желудочно-кишечного тракта, нарушения обмена веществ, гормонального дисбаланса и аллергических реакций. А иногда оно возникает вследствие неправильного ухода.
Про шелушение также говорят, если на коже появляются отслаивающиеся поверхностные корочки. Чаще всего они образуются после подсыхания лимфы и сукровицы, которые выделяются из трещинок или лопающихся пузырьков при некоторых дерматологических болезнях.
Основные причины шелушения кожи:
- нерациональное использование обезжиривающих косметических средств;
- применение неподходящих по типу кожи или некачественных кремов, лосьонов и масок, что особенно критично в периоды гормональной перестройки организма;
- злоупотребление местными средствами на основе спиртов, что нередко бывает у подростка, имеющего прыщи и шелушение кожи на лице;
- аллергическая реакция в ответ на поступление аллергена с пищей или при его непосредственном контакте с кожей;
- период активного восстановления кожи после агрессивных косметических процедур, чаще всего появляется шелушение после чистки лица и дермабразии;
- пренебрежение средствами защиты при работе на улице в неблагоприятных метеоусловиях, при загаре под солнцем или в солярии;
- частое мытье с ощелачивающим мылом без последующего увлажнения кожи;
- гиповитаминоз А, Е, В, недостаток цинка, селена и ряда других микроэлементов;
- разнообразные дерматологические заболевания инфекционной и неинфекционной этиологии.
В некоторых случаях обусловленное неправильным уходом и гиповитаминозом шелушение поддерживается на фоне неадекватного самолечения.
Ведь страдающие от дерматологических проблем люди обычно спрашивают, чем мазать лицо, вначале у своих знакомых и фармацевтов. Используя разнообразные маски, крема и даже кортикостероидную мазь, они зачастую усугубляют свое состояние.
Поэтому лечение шелушения кожи лица должен назначать специалист после установления истинной причины этой проблемы.
Основные проявления
Шелушение на лице редко бывает изолированным симптомом. Оно может сопровождаться сухостью кожи с ощущением стягивания. Иногда шелушению предшествует появление везикул (мелких пузырьков) и пустул (гнойничков), папул, волдырей, подкожных узлов, пятен и других местных дерматологических симптомов.
Цвет кожных чешуек может быть различным. При отсутствии дерматологических заболевания они бело-серые, матовые или полупрозрачные и образуются на слегка розоватой коже. Но иногда очаги шелушения имеют необычную окраску.
Например, они могут быть красно-розовыми, багрово-синюшными, серебристыми. Это зависит не только от характера самих чешуек, но и от состояния кожи в их основании.
Воспаление, застойные явления, уплотнение и утолщение дермы – все это влияет на цвет патологических очагов.
Нередко такие шелушащиеся пятна четко отделяются от окружающей здоровой кожи, имея явно просматривающиеся границы или периферический ободок со свежими элементами сыпи. Но шелушение может быть и диффузным. Это чаще всего связано с погрешностями ухода, гиповитаминозами, нарушениями обмена веществ и врожденными отклонениями в процессах ороговения и регенерации.
Шелушение при сухой коже лица может сопровождаться появлением серозных корочек в местах растрескивания эпидермиса. Особенно часто они обнаруживаются в углах рта и у крыльев носа. А в случае присоединения вторичной бактериальной инфекции здесь могут образовываться пустулы, мокнутие и достаточно грубые серозно-гнойные корки с глубокими болезненными трещинами.
Периодически усиливающееся постоянное шелушение без признаков активного воспаления кожи – повод для расширенного диагностического поиска.
Оно может сопровождаться изменением состояния кожного покрова и ногтей, признаками поражения внутренних органов и ухудшением нервно-психического состояния. В этом случае необходимо искать причину нарушения обмена веществ.
Такая полиморфная симптоматика может быть обусловлена не только недостатком потребления витаминов и микроэлементов, но и нарушением их всасывания в желудочно-кишечном тракте или эндокринными заболеваниями.
Грамотный врач при обращении пациента с жалобами на шелушение, зуд и покраснение кожи на лице не ограничивается выяснением особенностей ухода за кожей. Необходим общий осмотр с оценкой состояния внутренних органов и выявления признаков первичных заболеваний. И иногда основное лечение пациенту назначает не дерматолог или косметолог, а терапевт, гастроэнтеролог или эндокринолог.
Шелушение как признак дерматологических заболеваний
Появление отслаивающихся чешуек кожи может быть признаком многих дерматологических заболеваний. При этом использования косметических средств и процедур будет недостаточно, требуется комплексное воздействие с тщательным индивидуальным подбором препаратов.
Так как избавиться от шелушения на лице невозможно без воздействия на основные звенья патогенеза, необходимо как можно раньше обратиться к врачу для обследования и установления точного диагноза. А самолечение может способствовать осложненному течению заболевания.
При дерматологических болезнях шелушение в большинстве случаев относится к вторичным симптомам. Оно появляется лишь через некоторое время на фоне папул, везикул или узловатых изменений и является признаком закономерного развития патологических очагов. Характер образующихся чешуек при этом зависит от этиологии заболевания и наличия примеси кожного сала, лимфы или серозно-гнойных выделений.
Большинство этих заболеваний является приобретенными. Лишь ихтиозы относятся к наследственно обусловленным состояниям, приводя к характерному поражению всего кожного покрова еще до рождения ребенка.
При атопическом дерматите также прослеживается врожденная предрасположенность, связанная с нарушениями функционирования иммунной системы.
В основе патогенеза этого заболевания лежат сенсибилизация к разнообразным аллергенам, изменения на уровне иммунорегуляторных клеток и нейровегетативный дисбаланс.
Некоторые болезни, приводящие к шелушению
Псориаз
Является хроническим неинфекционным заболеванием с достаточно сложным патогенезом. Он приводит к появлению на коже красных зудящих очагов, которые имеют тенденцию к распространению и слиянию. Псориатические очаги на лице – нечастое явление, в этом случае говорят об атипичной форме болезни.
Ведь излюбленными местами высыпаний при псоризе являются разгибательные поверхности конечностей и туловище. Характерные бляшки состоят из множества папул, покрытых плотными восковидными чешуйками.
При снятии поверхностных наслоений или поскабливании псориатического очага шелушение усиливается и появляется симптом кровяной росы (точечное выделение мельчайших капелек крови).
Высыпания при псориазе преимущественно локализуются около глаз, бровей и носогубных складках. Но существует и особая форма болезни – себорейный псориаз.
При этом бляшки формируются в местах с усиленным образованием кожного сала, преимущественно на границе волосистой части головы, носощечных складках и заушных областях.
Это заболевание дифференцируют в первую очередь с себореей (себорейным дерматитом).
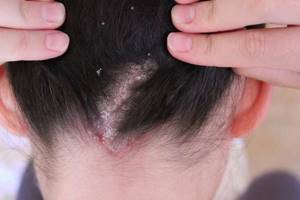
Себорея
Связана с нарушением функционирования сальных желез. При этом патологические очаги могут появляться на лице, за ушами и на волосистой части головы. Прослеживается зависимость выраженности заболевания от гормонального статуса, именно поэтому себорея чаще выявляется у мужчин и подростков.
У женщин ее дебют может быть обусловлен снижением уровня экстрогенов при нарастании концентрации андрогеноподобных веществ. Но иногда себорея появляется при некоторых неврологических заболеваниях (например, при болезни Паркинсона) и приеме лекарств, вызывающих нейроэндокринные нарушения.
Выделяют 2 формы себореи: сухую и жирную. Раздражение, сухость, кожный зуд и сильное шелушение – основные симптомы сухого себорейного дерматита. При этом красно-розовые зудящие очаги появляются в области бровей и на щеках, они также могут затрагивать зону роста ресниц.
Изменения носят симметричный характер и нередко захватывают кожу головы. При жирной себорее кожа плотная, утолщенная, покрыта постоянно выделяющимся избыточным количеством сала. Нередко возникают угри и вторичная грибковая инфекция. Чешуйки плотные, грубые, толстые, жирные.
Системная красная волчанка
СКВ является заболеванием с аутоиммунным механизмом поражения кожи лица. Появляющиеся при этом высыпания локализуются преимущественно в носощечных областях, приводя к формированию характерной «бабочки».
Системной красной волчанке свойственны эритема, инфильтрация и фолликулярный гиперкератоз кожи. Через некоторое время они сменяются рубцовой атрофией, которая начинает формироваться из середины очага.
У пациентов со значительным стажем заболевания на лице имеются все возможные виды кожных изменений. В центре давно существующего волчаночного очага располагается зона ровной гладкой тонкой атрофичной кожи белого цвета.
Она окружена валиком инфильтрации, покрытом сухими плотно сидящими чешуйками с шиповидными выростами на нижней стороне. А на периферии имеется венчик гиперемии с четкими границами.
Свежие очаги – это красные пятна с сухой поверхностью.
Периоральный дерматит
Является одним из самых частых заболеваний, приводящих к шелушению на лице. Он характеризуется появлением эритематозных шелушащихся пятен и папуло-пустулезной сыпи вокруг рта и на подбородке. В патологический процесс никогда не вовлекается красная кайма губ, нередко вдоль нее даже имеется узкая полоса неизмененной кожи.
Кожные изменения не имеют четких границ, а элементы сыпи склонны к группированию и постепенной трансформации. Очень часто при периоральном дерматите пациенты самовольно применяют кортикостероидный крем от шелушения кожи лица. Такая тактика является неверной.
Ведь гормональные средства сами поддерживают это заболевание, хотя и помогают снизить остроту основных симптомов.
Что делать, если шелушится кожа на лице
Однозначно ответить на вопрос, что помогает от шелушения на лице, невозможно. Лечебная тактика будет зависеть от основной причины, наличия других симптомов и выраженности кожных изменений. Для этого необходимо комплексное обследование, в том числе с проведением лабораторной и инструментальной диагностики. Поэтому оптимальным решением будет обращение к врачу.
Если шелушение обусловлено погрешностями ухода, неправильным подбором косметики или косметическими процедурами, будет достаточно помощи грамотного косметолога.
Специалист поможет правильно подобрать крем, порекомендует подходящий способ ежедневного очищения кожи. Иногда действенными оказываются народные средства: разнообразные маски и умывания отварами трав.
Но применять их можно лишь после согласования с косметологом и исключения аллергии.
Маска для лица от шелушения обычно используется с целью увлажнения и питания кожи, уменьшения ее раздражения. В нее могут входить овсяные хлопья, мед, льняное или оливковое масло, яичный желток, овощные пюре и соки.
Так как убрать косметическую проблему в домашних условиях не всегда возможно, косметолог может рекомендовать салонные процедуры. При этом по показаниям проводятся щадящее аппаратное очищение кожи, сеансы биоревитализации и мезотерапии, интенсивные курсы с применением грязевых аппликаций, аптечных и альгинатных масок, витаминных и аминокислотных «коктейлей».
Стойкое шелушение, наличие очагов и сыпи – повод для обращения к дерматологу. После осмотра врач может дать направление на дополнительное обследование или на консультацию к другим специалистам.
Иногда помимо дерматологического лечения может потребоваться помощь аллерголога, гастроэнтеролога, гепатолога, эндокринолога. Врач может назначить витамины, мази и крема с увлажняющим, отшелушивающим, противозудным и регенеративным действием.
При некоторых заболеваниях показаны антибактериальные или противогрибковые препараты, иногда проводится стероидная терапия. Назначаются также витамины группы В, А и Е, минеральные комплексы.
При любых дерматологических заболеваниях необходим правильный повседневный уход, для этого в ряде случаев требуется применение специально разработанных аптечных средств. При периоральном дерматите рекомендуется сменить зубную пасту, ведь ее компоненты нередко и являются причиной стойкой аллергической реакции с появлением высыпаний около рта.
Источник: https://BellaEstetica.ru/estetika/defekty-kozhi/shelushitsya-kozha-na-lice.html
Себорея на лице: симптомы, лечение сухой и жирной
Шелушится кожа, появились странные покраснения и зуд? Вполне возможно, что это сухая или жирная себорея на лице, поэтому предлагаем рассмотреть причины её появления, лечение и профилактика.
Причины появления и типы себореи
Себорейный дерматит — это хроническое воспалительное заболевание кожи, которое характеризуется у иммунокомпетентных взрослых и малолетних пациентов с периодами обострения и ремиссии. Распространенность себореи в общей численности взрослого населения составляет от 1 до 5 человек из 50, причем большая часть из них не подозревает про заболевание.
Существует несколько типов заболевания:
- Себорея кожи лица и паховых впадин у грудничка, симптомы очень схожи с потницей, проходит сама на протяжении 2-4 месяцев. Достаточно частое явление для жарких стран;
- Болезнь лица у взрослых. Она более распространена, чем «инфантильное» заболевание у детей. Чаще всего от него страдают в период изменения гормонального фона (во время беременности, климакса, полового созревания, активных процессов старения);
- Дерматит на фоне заболевания. Нужно понимать, что есть самостоятельный вид болезни, а также форма дерматита, которая развивается на фоне вирусных заболеваний – ВИЧ, гепатит и т.д., а также паразитов – Демодекоз, клопы, глисты.
Себорея на теле и лице может проявляться по-разному, но симптомы очень похожи. Взрослый дерматит представлен чаще всего на лице или коже головы. В большинстве случаев границы болезни легко можно определить благодаря четко выделенной зоне действия вируса. Чаще всего поражаются участки передней линии волос на лице, брови, межбровье области лба, крылья носа, носогубная впадина, перегородка носа, уши (в том числе внешние каналы, в передней области ушной раковины, зоны retroauricular), центр грудной клетки (область грудины), половые органы.
Зуд не является обязательным признаком заболевания взрослых, но часто присутствует, особенно если болезнь затронула волосяной покров. Гораздо чаще появляется покраснение на лице, в районе головы могут образовываться чешуйки по типу перхоти, но путать их не стоит, иногда появляются даже белые пятна.
У детей самым ярким симптомом является потница, поэтому себорею у малышей достаточно сложно определить на начальных стадиях. Обращайте внимание, что потница не шелушится, она может быть только на зонах с потенциально повышенной потливостью (подмышки, ягодичные впадины, складки под коленками).
Перед тем, как лечить дерматит, нужно разобраться с тем, какой вид болезни прогрессирует. Врачи используют для этого разнообразные методы: анализ эпидермиса, пункцию и прочее.
Признаки сухого дерматита лица:
- Шелушение, слоистость;
- Волосы начинают истончаться и выпадать;
- Появляется перхоть.
Признаки жирного заболевания:
- На следующий день после мытья головы, волосы жирные, имеют характерный запах кожного сала;
- Значительно замедлен рост волосяного покрова, замечается ухудшение состояния кожи – она жирная, лосниться, открываются поры;
- Тело покрыто прыщами, черными точками красными пятнами;
- Повышенная потливость, в результате чего появляется зуд.
Причины появления себореи:
- Гиповитаминоз (калий, магний, цинк присутствуют в ограниченном количестве в организме);
- Часто дерматит появляется при беременности, после химиотерапии, лактации;
- Большое значение играет гигиена, она должна быть ежедневной, но используйте только специальные средства для своего типа кожи, чтобы не пересушить тело;
- Если Вы неправильно питаетесь, то вероятность возникновения дерматита возрастает на 20 %. Очень важна здоровая диета: свежие овощи, фрукты, исключение сладкого и жирного;
- Во время банных процедур, обязательно применение дегтярного или детского мыла. Они обеспечивают высокий уровень защиты от бактерий не пересушивая кожу;
- Очень важен уход при помощи пилингов. Не давайте на теле оставаться мертвым клеткам – они являются идеальной средой для размножения грибков и инфекций.
Себорейный дерматит у детей
Себорея у грудничков – это хроническое воспалительное заболевание кожи, локализованных в участках с наибольшей плотностью сальных желез, например, головы, лица или ягодичной зоны. Если на этих зонах, волосах ребенка проявляется желтовато-белый налет, запах отсутствует – это себорейный дерматит.
У детей эта болезнь появляется в течение первых 10 недель жизни (жир, выделяемый под влиянием материнских андрогенов), но обычно разрабатываются в период полового созревания и примерно до 40-летнего возраста.
Как проявляется себорея на детском лице и теле:
- покраснение с беловато-желтоватый жирными выделениями на лице (особенно вокруг носа и бровей), вокруг ушей;
- красные зоны в паху;
- зуд и воспаление, возможно повышение температуры в зараженных участках.
Если появились выделения, то срочно нужно предпринимать меры, иначе начнется распространение микробов. Врачам тяжело определить себорею у ребенка, и часто его путают с такими заболеваниями, как атопический дерматит, бактериальные инфекции, псориаз, грибковые инфекции. В большинстве случаев диагноз ставится на основании клинической картины и никаких других анализов не требуется.
Как лечить себорею
Нужно использовать антигрибковые и антимикробные шампуни: Низорал, Кератозал. Часто рекомендуется мазь Вишневского, но она не подойдет для новорожденного ребенка. Специалисты советуют избегать частого мытья – это пересушивает эпидермис, пользоваться только мягкими моющими средствами и каждый раз после душа менять постельное и полотенце – это основа избавления от грибковой инфекции.
Хорошие отзывы про мазь Бетасалика. Главным отличием этого препарата от прочих, является наличие в составе антибиотиков. Эти вещества не разъедают верхний слой кожи, в отличие от аптечных колотушек.
Суть их действия заключается в том, чтобы запустить защитные механизмы организма и помочь полностью избавиться от вируса. Этим средством также лечатся прыщи, псориаз, розацея, отрубевидный лишай.
Народные методы лечения
Медикаменты часто вызывают аллергию, у природы есть более осторожные, но не менее эффективные средства для удаления дерматита.
Во время жирной себореи лица, бороды или носогубных складок, можно применять чеснок. Овощ очищается от кожицы, натирается на мелкой терке, смешивается с ложкой майонеза и касторки. Полученный крем наносим на проблемные зоны, оставляем на 40 минут. Использовать раз в неделю.
Есть отличный пероральный метод – каждый день выпивать перед едой по половине стакана отвара крапивы. Это растение обладает вяжущими свойствами, помогает очистить тело от токсинов, укрепить волосы и нормализовать обмен веществ.
Многие способа используют облепиховое масло при сухой себорее лица, тела или волос. Это натуральное средство обладает уникальными свойствами насыщать кожу полезными питательными веществами. Женский форум советует попробовать такой рецепт: смешать масло с соком алоэ, втирать эту смесь в пораженные места, можно не смывать несколько часов. Повторять каждый день.
Еще один способ использовать облепиху – это сделать лекарство из её масла, 2 капель эфира чайного дерева, чайной ложки лукового сока. Все компоненты перемешиваем, наносить тонким слоем, держать не больше 30-40 минут, иначе может быть негативная реакция кожи и начнется сильное воспаление.
Втирайте в волосы, умывайтесь отваром простого тимьяна. На стакан Вам понадобится 10 грамм зерен, их заливаем горячей волос, настаиваем 40 минут, использовать можно на протяжении 2 дней.
По мнению врачей, это не самый лучший метод, но народная медицина часто его использует. Взбиваем яйца, смешиваем с чесноком, втираем в кожу и волосы. Оставляем на полчаса. Смывать прохладной водой.
Во время использования будет ощущаться пощипывание, это нормальное явление, если щиплет очень сильно – смывайте, значит метод Вам не подходит. Сразу отметим, что это не самый безопасный вариант, и его достаточно трудно использовать на волосах у женщин, т.к. чеснок будет сложно вымыть, но у мужчин он поможет вылечить не только розацею, дерматит или псориаз, но и алопецию.
Обзор полезных для умывания трав, которые дезинфицируют и оздоровляют кожу при себореи:
- Шалфей, ромашка, чабрец;
- Крапива, полынь;
- Чистотел (в небольших дозах), пастушья сумка, спорыш.
Себорея на лице – это достаточно серьезная болезнь, если её не лечить, то со временем полностью поменяется структура кожи, а болезнь перейдет в хроническую форму.
Источник: https://www.LadyWow.ru/seboreya-na-lice.html