«Как часто приходят в аптеку пациенты с кожными проблемами! Просят что-то порекомендовать, но многие препараты для лечения дерматита отпускаются только по рецепту… Что же посоветовать? Ведь человеку нужно помочь…».
Такие мысли часто возникают у работников первого стола, поскольку они нередко становятся теми специалистами, которых в свои проблемы посвящают жильцы соседствующих с аптекой домов, и от которых они ждут компетентного совета. Ведь иногда так сложно найти время для того, чтобы посетить врача, а помощь необходима уже сейчас.
Но что же может порекомендовать фармацевт, если к нему за советом обратился пациент с контактным дерматитом? Об этом и пойдет речь в данной публикации.
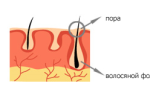
В общей структуре дерматологической патологии особое место занимает контактный дерматит, который может развиваться вследствие воздействия многочисленных факторов окружающей среды: при воздействии на кожу кислот или щелочей, физических факторов (трение, давление, высокая или низкая температура окружающей среды и т.д.).
При развитии аллергического контактного дерматита (одного из наиболее распространенных заболеваний в дерматологической практике) происходит предварительная сенсибилизация — приобретение организмом повышенной чувствительности к чужеродному агенту (антигену).
Термин «сенсибилизация» означает, что иммунная система вступила в контакт с антигеном, «запомнила» его особенности и готова продуцировать антитела в ответ на его воздействие, в частности — иммуноглобулины Е. Потому при повторном контакте этот антиген будет немедленно распознан и атакован.
Контактный дерматит возникает в месте контакта с предполагаемым аллергеном, и проявляется такими симптомами, как покраснение кожи, появление пузырьков и зуд
Среди типичных симптомов, характерных для этих состояний, следует отметить покраснение кожи, отечность, мокнутие, появление пузырей в месте воспаления, что в большинстве случаев сопровождается интенсивным кожным зудом (O’Neill J.L., 2011). В некоторых случаях тяжелое течение заболевания может приводить к ограничению жизнедеятельности, временной утрате трудоспособности и общему снижению качества жизни.
Отдельного внимания в контексте развития кожных заболеваний заслуживает влияние на состояние пациента такого неприятного симптома, как зуд.
Люди, сталкивающиеся с данной проблемой, знают не понаслышке, что вести привычный образ жизни становится крайне сложно.
Это подтверждают и результаты исследований: зуд является одним из факторов, который приводит к наиболее значимому снижению качества жизни больных с кожной патологией.
Аллергический контактный дерматит — причины и следствия
Интерес специалистов медицины и фармации к проблеме аллергического контактного дерматита объясняется социальными и медицинскими аспектами. В частности, распространенность данной патологии составляет 2–2,5% в общей популяции Земли.
В последние годы заболеваемость аллергическим контактным дерматитом и ассоциированных с ним осложнений возросла. Это обусловлено, среди прочего, частым использованием химических веществ в разных сферах жизнедеятельности.
По данным эпидемиологических исследований, распространенность аллергического контактного дерматита снижается после 40 лет.
И, если раньше данное заболевание редко отмечалось у детей и подростков, то сейчас вследствие развития сфер деятельности, связанных с химической промышленностью, такие случаи регистрируют чаще. Таким образом, данная патология чаще возникает у наиболее социально активной части населения.
Помимо общего роста заболеваемости, в повышении распространенности аллергического контактного дерматита важную роль играют сезонные факторы.
Так, в весенне-летний период, характеризующийся активным цветением растений, повышается частота возникновения аллергических реакций, в частности аллергического контактного дерматита. При этом распространенность аллергической патологии в мире продолжает неуклонно расти, увеличиваясь каждое десятилетие в 5–10 раз.
Среди причин, приводящих к развитию аллергического контактного дерматита, особое место занимают контакты с нержавеющими металлическими сплавами, из которых изготавливаются бытовые изделия. Среди них предметы кухонной утвари, украшения, часы, ключи, производимые с применением таких металлов, как никель, кобальт и хром .
Лечение, лечение и еще раз лечение
К тому же, многие препараты, применяемые для лечения аллергического контактного дерматита, являются рецептурными. К решению данного вопроса, провизору важно подходить с максимальной серьезностью, ведь от выбора лекарственного средства зависит не только устранение симптомов заболевания, но и такой важный аспект жизни, как психологический и социальный комфорт пациента.
Поскольку патогенез аллергического контактного дерматита ассоциирован с взаимодействием с определенными веществами, главным способом борьбы с заболеванием является избежание контакта с ними. Однако по причине того, что зачастую среднестатистическому человеку это бывает практически не под силу, требуется применения препарата, который устранит симптомы заболевания.
Нельзя также забывать, что проявления аллергического контактного дерматита могут дополнять клиническую картину других кожных заболеваний, таких как псориаз или экзема.
При выборе лекарственного средства необходимо учитывать ряд факторов, среди которых характер патологического процесса, площадь поражения кожи, биодоступность препарата, риск развития побочных эффектов и т.д.
Смена парадигмы или почему глюкокортикостероиды
В течение последних 50 лет подходы к лечению дерматологических заболеваний претерпели существенные изменения, и в настоящее время их терапию сложно представить без применения наружных лекарственных средств, в состав которых входят глюкокортикостероиды.
Глюкокортикостероиды действуют на 3 звена воспалительной реакции: экссудацию, пролиферацию и вторичную альтерацию, а их терапевтический эффект проявляется уменьшением отека, эритемы, выраженности зуда, жжения, а также снижением местной температуры тканей. Таким образом, наличие в арсенале дерматологов глюкокортикостероидов коренным образом изменило возможности местной терапии многочисленных кожных заболеваний.
Особое внимание в контексте лечения данной группы заболеваний следует уделить такому важному аспекту, как продолжительность лечения.
Ведь поскольку установить причину патологии часто бывает практически не под силу, может потребоваться длительный курс терапии. Это, в свою очередь, может привести к увеличению частоты развития тех или иных побочных реакций.
Поэтому предпочтение стоит отдать препарату, который не вызывает развития тяжелых побочных реакций.
В лечении обостренных хронических воспалительных заболеваний кожи, когда важно купировать выраженное островоспалительное явление, часто применяют наружные глюкокортикостероиды III поколения. Данная группа препаратов была разработана с целью повышения эффективности лечения.
Среди глюкокортикостероидов III поколения особого внимания заслуживает ЦЕЛЕСТОДЕРМ-В® (бетаметазон) от компании «MSD».
ЦЕЛЕСТОДЕРМ-В® — оригинальный препарат, который применяется для лечения контактного дерматита
Лекарственные средства на основе бетаметазона сегодня широко применяются для устранения симптомов контактного дерматита и являются «золотым стандартом» за счет своей высокой противозудной и противовоспалительной активности.
ЦЕЛЕСТОДЕРМ-В® — оригинальный препарат, который применяют при лечении различных воспалительных заболеваний кожи как аллергического, так и неаллергического генеза.
Согласно Европейской классификации потенциальной активности местных глюкокортикостероидов, данный препарат по своей эффективности относится к группе активных глюкокортикостероидов (Шахтмейстер И.Я., 1999).
Многие глюкокортикостероиды, представленные на фармацевтическом рынке Украины, отпускаются в аптеках только по рецепту.
ЦЕЛЕСТОДЕРМ-В® — лекарственное средство в форме мази или крема 0,1% в тубах 15 г, которое, по данным аналитической системы исследования рынка PharmXplorer/«Фармстандарт» компании «Proxima Research», входит в среднестоимостную ценовую нишу, что также свидетельствует о его привлекательности для потребителя.
- ЦЕЛЕСТОДЕРМ-В® оказывает местное противовоспалительное, противозудное и сосудосуживающее действие, благодаря чему его можно применять для уменьшения выраженности воспалительных проявлений кожных заболеваний, чувствительных к глюкокортикостероидам, таких как экзема (атопическая, монетовидная), дерматит (контактный, себорейный, солнечный, эксфолиативный, радиационный, интертригинозный), нейродермит, стаздерматит и псориаз.
- Это лекарственное средство необходимо наносить на пораженную поверхность кожи тонким слоем 1–3 раза в сутки (в зависимости от тяжести заболевания).
- В большинстве случаев для достижения желаемого терапевтического эффекта достаточно наносить его 1–2 раза в сутки, а при легком поражении ЦЕЛЕСТОДЕРМ-В® наносят 1 раз в сутки.
В заключение
ЦЕЛЕСТОДЕРМ-В® — лекарственное средство, обладающее рядом достоинств: оригинальность, стоимость, а также тройное действие, позволяющее применять препарат как для уменьшения выраженности воспалительных проявлений кожных заболеваний, так и для борьбы с таким усложняющим жизнь симптомом, как зуд. Помимо этого, ЦЕЛЕСТОДЕРМ-В® является препаратом, который отпускается без рецепта врача.
Подводя итог, можно сказать, что ЦЕЛЕСТОДЕРМ-В® является лекарственным средством, которому можно доверить решение такой непростой и в определенной степени деликатной проблемы, как контактный дерматит.
Почему ЦЕЛЕСТОДЕРМ-В®?
- оригинальность
- стоимость
- тройное действие
- отпускается без рецепта
- применяется 1–2 раза в сутки
ЦЕЛЕСТОДЕРМ-В® — ведь радость полноценной жизни должна быть не роскошью, а нормой.
И когда в следующий раз пациент обратится к провизору с просьбой посоветовать что-то от контактного дерматита, ему определенно будет что предложить.
Источник: https://www.apteka.ua/article/242474
Нейродермит (атопический дерматит) — что это за болезнь и как ее лечить?
Нейродермит (атопический дерматит) — рецидивирующее заболевание, основными симптомами которого являются воспаление кожи и сильный зуд.
Болезнь эта хроническая: появившись в раннем детстве, как правило, сопровождает человека на протяжении всей дальнейшей жизни. При этом людям с нейродермитом живется непросто: приходится всегда быть начеку и быть готовым противостоять неприятным симптомам.
Поэтому основная задача лечения сводится к продлению периодов покоя кожи без рецидивов и улучшению качества жизни пациентов.
Точные причины заболевания пока не установлены. Считается, что оно обусловлено генетическими факторами, а также индивидуальными особенностями строения кожи. Также медицинской науке известны факторы, способные спровоцировать появление болезни или ее обострение. Остановимся на этих моментах подробнее.
Характеристики и причины атопического дерматита у человека
Термин «атопия» впервые появился в 1923 году. Им обозначали повышенную (аномальную) реакцию иммунной системы организма на различные аллергены. Еще раньше — в конце XIX века — болезни присвоили наименование «нейродермит», что указывало на явную связь с нервной системой. Сегодня термин «нейродермит» является синонимом атопического дерматита у взрослых.
Современные исследования доказали, что толчком к развитию нейродермита у взрослых может послужить стресс или вирусная инфекция. Однако все-таки атопический дерматит чаще всего возникает в детском возрасте — в 90% случаев заболевание диагностируется в возрасте от 6 месяцев до 7 лет.
У детей главным фактором, провоцирующим возникновение атопического дерматита, является аллергия.
Симптомы нейродермита обычно ярко выражены. Это сильный зуд, шелушение, покраснение и поражение кожи в тех места, где она наиболее тонкая: на коленных и локтевых сгибах, в кожных складках, на шее. Гнойничковые образования и сыпь могут появиться и на лице. Часто перечисленные признаки сочетаются с аллергическим ринитом, бронхиальной астмой, поллинозом.
Среди факторов, которые могут послужить причиной возникновения нейродермита или повлиять на его обострение, можно отметить следующие:
- Постоянный контакт с аллергенами: домашней пылью, шерстью животных, растительной пыльцой, грибковой плесенью, пищевыми аллергенами.
- Сильные эмоциональные потрясения, стрессы.
- Сбои в работе гормональной системы.
- Проблемы желудочно-кишечного тракта.
- Вакцинация, выполненная без учета клинико-иммунологического статуса и предшествующей профилактики.
- Неправильное или бесконтрольное использование медикаментов.
- Несоблюдение правил гигиены, использование некачественной бытовой химии.
Важно! Атопический дерматит связан с наследственностью. Согласно исследованиям, он развивается у 81% детей в случае, если больны оба родителя. У 56% детей — если заболевание присутствует у матери или отца. И у 10–20% детей, родители которых здоровы.
В зависимости от локализации выделяют несколько форм нейродермита:
- линейный;
- фоликулярный;
- гипертрофический;
- псориазоподобный.
Однако наиболее распространено деление нейродермита на очаговый и диффузный. В первом случае пораженные кожные покровы сконцентрированы на ограниченном участке.
Если очаги разбросаны по двум и более областям, говорят о диффузном характере болезни. Часто у больных поражена практически вся поверхность кожи, за исключением носогубного треугольника и ладоней.
И это наиболее тяжелая форма заболевания.
Проявления нейродермита на различных стадиях
Первые симптомы нейродермита (атопического дерматита) обычно появляются в первые месяцы жизни. Это покраснения на лице с легким отеком кожи и шелушением. Вокруг родничка, за ушами и в области бровей могут образовываться светлые чешуйки, отделяемые при соскабливании.
На щеках — желтовато-коричневые корочки, так называемый, молочный струп. По мере роста ребенка поражения могут появиться на слизистых оболочках половых органов, глаз, носа. Папулы и везикулы покрываются коркой, кожа становится грубой. Это уже хроническое течение болезни.
В осенне-зимний период происходят обострения. Летом состояние улучшается.
Наиболее характерным признаком атопического дерматита кожи, начиная с первых дней заболевания, является зуд. Как правило, он носит патологический, тягостный характер с частыми приступами.
Обратите внимание! При расчесывании на воспаленных участках кожи образуются ранки, в которые может легко попадать инфекция. Возникает угроза вторичного инфицирования, которое может усугубить течение болезни. Поэтому первая помощь при атопическом дерматите заключается именно в купировании кожного зуда.
Во время ремиссии симптомы уменьшаются или полностью пропадают. Длительность периода ремиссии — от нескольких недель до 5 лет и более. В тяжелых случаях эта стадия отсутствует, рецидивирующий атопический дерматит сопровождает больного постоянно.
Если симптомы не возвращаются на протяжении 7 лет и дольше, можно говорить о клиническом выздоровлении. Впрочем, единой точки зрения в медицинской среде на этот счет нет.
Природа атопического дерматита, как и причины, до конца не изучены, соответственно, нет и четкого понимания, возможно ли окончательное выздоровление. Как показывают многочисленные наблюдения, в период полового созревания подростка атопический дерматит может отступить навсегда.
Если этого не случается, высока вероятность, что рецидивы будут периодически повторяться на протяжении всей жизни уже взрослого человека.
Диагностика заболевания
Для диагностики атопического дерматита больному необходимо обратиться к дерматологу или аллергологу-иммунологу. Для постановки диагноза в медицинской практике применяют обязательные и дополнительные критерии. Врач заподозрит нейродермит, если у пациента присутствуют как минимум три критерия из основной группы и три — из дополнительной.
Обязательные признаки:
- кожный зуд;
- типичная локализация и вид кожных поражений;
- наследственный фактор;
- наличие рецидивов.
Дополнительные критерии:
- обострение болезни при стрессе и пищевой аллергии;
- первый рецидив в раннем возрасте;
- частые инфекции кожных покровов (грибок, герпес, стафилококк);
- темные круги вокруг глаз;
- сезонность обострений;
- сухость кожи;
- появление дополнительных складок на нижних веках;
- белый дермографизм — изменение цвета кожи при механическом раздражении.
Собранный анамнез и изучение клинических проявлений позволят поставить предварительный диагноз. Для его подтверждения применяют лабораторную диагностику. Больному назначают общий и биохимический анализ крови, анализ мочи и кала, а также аллергопробы.
Лечение атопического дерматита: атака на всех фронтах
Терапия атопического дерматита преследует две цели: устранить уже имеющиеся нарушения в работе систем организма и сократить частоту и длительность повторных рецидивов заболевания. Лечение комплексное: от улучшения санитарно-бытовых условий до применения антигистаминных и гормональных препаратов.
Мероприятия общего характера
Учитывая, что дерматит почти всегда носит аллергический характер, необходимо максимально исключить контакт больного с потенциальными аллергенами. Рекомендована строгая диета с вычеркиванием из рациона копченых и острых продуктов, цитрусовых, шоколада, яиц, цельного молока и какао.
Обязательна ежедневная влажная уборка. Следует убрать из комнаты больного ковры, мягкие игрушки и перьевые подушки, расстаться с домашними животными. Для того чтобы снизить риск повторного инфицирования, важно провести санацию очагов хронического воспаления (гастрит, отит, тонзиллит и т.д.).
Системное лечение
Медикаментозная терапия начинается с приема антигистаминных лекарственных средств.
Наиболее эффективными признаны препараты II-го и III-го поколений, созданные на основе таких веществ, как лоратадин («Кларитин»), эбастин («Кестин»), цетиризин («Зиртек», «Зодак»), терфенадин («Бронал») и др.
Они обладают пролонгированным действием, не оказывают побочных эффектов на центральную нервную систему, не вызывают сонливости и заторможенности. Дозировку подбирает врач исходя из индивидуального течения болезни.
В острой фазе заболевания назначают внутривенные инъекции. К примеру, 30-процентный раствор тиосульфата натрия или 10-процентный раствор глюконата кальция.
Также при тяжелом течении атопического дерматита и больших площадях поражения кожи в качестве лечения на короткий срок применяют кортикостероидные препараты.
Они одновременно оказывают противозудный, противовоспалительный, противоаллергический эффект, который, однако, имеет кратковременный характер. Наиболее известны из группы: преднизолон, дексаметазон, триамсинолон, силанар.
В случае если атопический дерматит в тяжелой фазе также осложнен вторичной присоединившейся инфекцией, потребуется применение системных антибиотиков широкого спектра действия: оксациллин, диклоксациллин, эритромицин, линкомицин и др. Популярным методом лечения в последнее время стало также использование иммунных препаратов. Например, для стимуляции Т-лимфоцитов используют левамизол и экстракты тимуса.
Физиотерапия
Этот метод эффективен при лечении хронического атопического дерматита. На пораженные участки воздействуют ультрафиолетом, ультразвуком, электрическим током, магнитом, озоном, теплом, кислородом, а также комбинацией физического и химического воздействия.
Каждый метод имеет показания и противопоказания. Чаще всего пациентам назначают светолечение, лазер и рефлексотерапию. Для достижения эффекта требуется от 10 до 20 сеансов.
Благотворно влияет на течение болезни, заметно продлевая ремиссию, санаторно-курортное лечение.
Местное лечение
Оно подразумевает использование наружных средств направленного действия, которые наносят непосредственно на пораженный участок (мази, кремы, гели).
Именно эта группа лекарств способна принести выраженное облегчение симптоматики атопического дерматита.
Наружные средства для лечения атопического дерматита можно разделить на две группы: гормональные (топические глюкокортикостероиды — ТГКС) и негормональные.
ТГКС, или гормональные средства, назначают, как правило, при хроническом, часто рецидивирующем течении атопического дерматита. К кремам и мазям на основе ТГКС относятся метилпреднизолона ацепонат («Адвантан»), мометазона фуроат («Элоком»), алклометазон («Афлодерм»), бетаметазон («Целестодерм»), флуметазон («Лоринден») и др.
Многие из них показаны пациентам, начиная с 6-месячного возраста. Однако использовать их нужно крайне осторожно и только по рекомендации и под контролем врача. Даже при местном применении ТГКС имеют ряд серьезных противопоказаний и ограничений.
Например, ТГКС не рекомендуется использовать длительно (дольше 5 дней), поскольку это может нарушить естественные обменные процессы в коже и сделать ее уязвимой для проникновения вторичных инфекций. Чтобы избежать системных побочных эффектов, ТГКС также нельзя наносить на чувствительные участки — лицо и шею — и большую поверхность поражения кожи.
И главное, ТГКС могут спровоцировать возникновение синдрома отмены — когда после отмены гормонального средства симптомы заболевания возвращаются в короткий срок с новой силой, что сокращает продолжительность покоя кожи, практически лишая ее возможности восстановиться.
Поэтому все более широкое применение находят негормональные средства для лечения атопического дерматита. Поиск таких эффективных и безопасных негормональных средств является наиболее перспективным направлением современной фармацевтической науки.
Среди негормональных средств, сочетающих в себе доказанную эффективность и безопасность действия, достойное место занимает пиритион цинка, который имеет широкий спектр действия, направленный на основные звенья развития атопического дерматита.
По данным клинических исследований, его эффективность сопоставима с эффективностью кортикостероидной мази. Пиритион цинка обладает противовоспалительной, антибактериальной и противогрибковой активностью, а также ингибирует выделение гистамина, тем самым устраняя кожный зуд.
Воздействуя на кожу, пиритион цинка стимулирует выработку керамидов (липидов) кожи, что восстанавливает ее барьерную функцию и снижает чувствительность кожи к внешним агрессивным факторам. Пиритион цинка в концентрации 0,2% является действующим веществом дерматопротекторного средства «Цинокап» компании «Отисифарм».
«Цинокап», помимо пиритиона цинка, содержит также д-пантенол, который помогает коже удерживать влагу, смягчает, восстанавливает структуру эпидермиса и способствует быстрому заживлению поврежденных участков. «Цинокап» обладает высоким уровнем безопасности, что позволяет применять его на протяжении длительного времени.
Препарат «Цинокап» выпускается в форме крема и аэрозоля. Аэрозоль «Цинокап» со специальной насадкой удобен для нанесения на труднодоступные участки кожи (например, на волосистую часть головы).
Другой современной разработкой в области наружных противовоспалительных препаратов, не содержащих стероиды, стал ингибитор кальциневрина — пимекролимус (крем «Элидел»).
Однако он, в отличие от активного цинка, обладает только противовоспалительной активностью, поэтому не воздействует на все ключевые звенья патогенеза атопического дерматита.
Кроме того, он запрещен к применению у детей младше 2 лет.
В медицинской практике для лечения атопического дерматита без мокнутия используется синтетический аналог витамина D3 — кальципотриол («Дайвонекс», «Дайвобет»).
Он замедляет процесс деления клеток, который при дерматите ускорен, нормализует иммунный статус кожи. При этом существует риск гиперкальцемии, что чревато нарушениями сердечного ритма и мышечными судорогами.
Поэтому кальципотриол наносят не более чем на 30% поверхности пораженной кожи.
Для лечения атопического дерматита применяют также резорциновые, борные, таниновые примочки, дегтярную пасту, нафталан, ихтиол. Эти средства были популярны в прошлом, однако сегодня их эффективность признана низкой. Многие из них неудобны для применения: требуют длительного использования, обладают неприятным запахом, пачкают одежду и т.д.
Важно! Перед выбором любой терапии, вне зависимости от того, связана она с приемом гормональных средств или основана исключительно на народных рецептах, лучше предварительно проконсультироваться с врачом.
Профилактика нейродермита (атопического дерматита)
Мероприятия по профилактике нейродермита (атопического дерматита) необходимо проводить еще до рождения ребенка. Особенно при наличии наследственности по части аллергии. Беременная женщина должна полностью исключить контакты с пищевыми, профессиональными, бытовыми аллергенами. Не злоупотреблять витаминами и медикаментозным лечением, сократить потребление углеводов.
В постнатальном периоде следует максимально продлить грудное вскармливание для поддержания естественного иммунитета новорожденного. При этом матери показана строгая диета.
В случае если атопический дерматит уже выявлен, следует максимально ограничить больного от различных раздражающих средств: бытовой химии, лаков, синтетической одежды, пищевых красителей.
Чем выше риск развития атопического дерматита или тяжелее течение рецидивов, тем более жесткие превентивные меры необходимы.
Важно строго соблюдать режим труда и отдыха, избегать стрессовых ситуаций, повышать иммунитет физической активностью, закаливанием, прогулками на свежем воздухе.
Источник: https://www.kp.ru/guide/neirodermit.html
Дерматит на ступнях и ладонях
ДЕРМАТИТ НА СТУПНЯХ И ЛАДОНЯХ
Приобретенный кератоз (кератодермия) ладонно-подошвенный (L85.1) это усиленное ороговение кожи ладоней и подошв.
Чаще развивается у мужчин старше 50 лет. Первичное лечение дерматита на пальцах рук, ладонях, предплечьях и т.д. включает обнаружение провокатора дерматита и его устранение.
Дерматит на ногах (дерматоз нижних конечностей) представляет собой одну из разновидностей кожных воспалительных процессов, развивающихся как ответ аллергену или инфекции, поразившей покровы нижних конечностей. Воспаление кожи на внутренней стороне кисти встречается у взрослых и малышей, старше 3 лет.
Аллергический и атопический дерматит ладоней может появиться по разным причинам. Контактный дерматит на руках широко распространенное и крайне неприятное явление. Лечение сыпи на ладонях и ступнях должно быть комплексным.
Дерматит это заболевание кожных покровов, сопровождающееся воспалительным процессом, на которое влияют внутренние или внешние факторы. Страдать от этого недуга могут как взрослые, так и дети. Зачастую на эпидермисе конечностей и на ступнях появляется дерматит следующих разновидностей Аллергические высыпания на коже ладоней часто сопровождаются зудом и воспалением.
Контактный дерматит проявляется преимущественно на той области тела, которая была подвержена воздействию определенных веществ. Зачастую высыпания локализуются на ладонях и ступнях ног. Такое заболевание кожи, как экзематозный дерматит, проявляется после повторного соприкосновения участка с аллергенным веществом.
Лечение всех форм дерматита кистей и стоп должно быть по возможности направлено на причину расстройства.
Источник: http://protein-catarrh.eklablog.com/-a162400522
Дерматит: причины, симптомы, диагностика и методы лечения
Контактным называется любой дерматит, вызванный непосредственным взаимодействием каких-либо веществ с кожей. Контактный дерматит бывает простым и аллергическим. И тот, и другой может быть острым, подострым и хроническим.
Простой контактный дерматит
Простой контактный дерматит встречается чаще аллергического. Причиной его возникновения служит токсическое действие раздражающих веществ, ведущее к разрушению эпидермиса (внешнего слоя кожи) и воспалению кожи. С большинством раздражающих веществ человек сталкивается повседневно — в быту или на работе.
Одни из них — слабые раздражители, вызывающие дерматит только при условии регулярных контактов с кожей (моющие средства, очистители, растворители). Другие — едкие вещества, способные вызвать дерматит после однократного контакта (хлорная известь, сильные кислоты, щелочи).
От простого контактного дерматита не застрахован ни один человек.
Жалобы
Слабые раздражители вызывают эритему (покраснение кожи), образование трещин, сухость кожи. Зуд обычно слабый или умеренный. Чаще всего от простого контактного дерматита страдают кисти, а также лицо, особенно веки. В тяжелых случаях наблюдаются отек, мокнутие, боль. Едкие вещества через несколько часов после попадания на кожу вызывают болезненные пузыри.
Лечение
Задачи лечения врачом дерматовенерологом включают восстановление эпидермиса и его дальнейшую защиту от раздражающего вещества.
При хроническом простом контактном дерматите нередко бывает достаточно свести к минимуму контакты с мылом и водой, применять смягчающие средства (кремы или мази) и при поражении кистей использовать перчатки. На острой стадии заболевания иногда приходится наносить мази глюкокортикоидов под повязки.
Глюкокортикоиды для приема внутрь помогают подавить острое воспаление, но в лечении хронического простого контактного дерматита их не используют. Бессмысленно назначать эти препараты, если не устранены контакты с раздражающим веществом.
Аллергический контактный дерматит
Аллергический контактный дерматит представляет собой аллергическую реакцию на какое-либо вещество. Эта реакция может развиться как после однократного контакта с аллергеном (например, с некоторыми растениями), так и в результате его многолетнего регулярного воздействия (например, никеля или парфюмерных изделий).
Жалобы
В месте контакта сначала возникает сильный зуд, а затем — зудящая сыпь. Поскольку контакт с аллергеном и начало заболевания могут быть разнесены во времени на две недели, установить дату контакта часто не удается. Хронический аллергический контактный дерматит длится месяцами и годами.
На пораженных участках отмечаются покраснение, отек, сыпь и мокнутие. Локализация и расположение сыпи зависят от причины заболевания. Так, аллерген, содержащийся в декоративной косметике, приведет к поражению лица, никелевое кольцо — к поражению одного из пальцев, а резиновые шлепанцы — к поражению стоп.
Лечение
При сыпи и мокнутии помогают примочки с ацетатом алюминия (жидкость Бурова). После того как пораженные участки кожи подсохнут, назначают глюкокортикоиды для наружного применения.
В тяжелых случаях требуются H1-блокаторы (антигистаминные препараты) и глюкокортикоиды внутрь. Для излечения важно выявить и устранить аллерген, но для этого зачастую нужны аппликационные пробы.
Проведение аппликационных проб особенно полезно для тех пациентов, которые на работе контактируют со множеством химических веществ.
Источник: https://www.alfazdrav.ru/zabolevania/vospalitelnye-zabolevaniya-dermatologiya/dermatit/
Чем опасен атопический дерматит
Дерматит – это воспаление кожи в ответ на внешние или внутренние факторы. Различают сухие и мокнущие дерматиты. Сухой дерматит проявляется сухостью кожи, шелушением, часто сопровождается зудом.
При мокнущем дерматите на коже появляются трещины с выделением сукровицы или гноя. Атопическими называют такие дерматиты, при которых явной причины появления болезни нет. У детей атопический дерматит часто путают с ассудативным диатезом.
Но отличить АД от диатеза довольно легко:
- диатез до 3 лет проявляется покраснением кожи. При этом кожа поражается в определенных местах, чаще всего на ручках, ножках и шее. При атопическом дерматите красноты нет (если малыш не расчесывает кожу), кожа равномерно шелушится либо мокнет, при этом АД может поражать все тело;
- при диатезе изменения кожи приходящие, и появляются они в ответ на определенные внешние факторы, как правило, когда малыш что-то не то съел. После исключения продукта из рациона проявления диатеза быстро исчезают без следа. Атопический дерматит, напротив, практически не исчезает, состояние кожи может лишь улучшаться или ухудшаться, вне зависимости от характера питания;
- при АД почти всегда в крови повышен уровень иммуноглобулинов Е, что говорит об аллергической реакции. При диатезе повышение уровня иммуноглобулинов Е не наблюдается.
Причины АД
У мокнущих и сухих дерматитов различные происхождения. Об этом необходимо знать, чтобы правильно подходить к лечению.
Сухие дерматиты
Чаще всего врачи считают причинами сухих АД либо наследственность, либо определенные продукты питания (молоко, цитрусовые, шоколад), либо вещества во внешнем окружении малыша: грибок, пыль и т.д.
Наталья Костинская считает, что основная причина появления АД – психологические проблемы: «Кожа – это наши нервы, особенно это касается детей.
Неблагоприятная обстановка дома, проблемы во взаимоотношениях между членами семьи, в коллективе со сверстниками, нежелание ходить в садик – вот основные причины появления сухих дерматитов у детей.
Конечно, играет роль и наследственная предрасположенность, при этом в наследственности не обязательно должны быть кожные заболевания, могут быть, к примеру, заболевания легких. А может со стороны здоровья быть идеальная наследственность, но у родителей были серьезные стрессы.
Таким образом, для развития атопического дерматита важным фактором является предрасположенность нервной системы ребенка, повышенная чувствительность ребенка к психологическим факторам. А таких детей сейчас рождается все больше и больше. Такие же факторы, как прививки, продукты питания и т.д. являются лишь провокаторами для возникновения АД.»
Исходя из своего врачебного опыта, наблюдая за развитием болезни у пациентов, Наталья Евгеньевна сделала вывод: атопический дерматит лечится лишь в том случае, если обстановка вокруг ребенка нормализуется. В противном случае можно лишь облегчить состояние ребенка при помощи гомеопатии.
Мокнущие дерматиты
Проблемы мокнущих дерматитов в основном связаны с работой внутренних органов, которые отвечают за переваривание пищи: печени, почек, поджелудочной железы, кишечника.
Если работа этих органов нарушена, то белки, жиры и углеводы, которые попадают в организм с пищей, недостаточно расщепляются, это проявляется на коже в виде мокнущих дерматитов. Следовательно, начитать лечение нужно именно с восстановления функции внутренних органов.
И делать это лучше не при помощи химических аптечных препаратов, а с помощью фитотерапии, гомеопатии с обязательным пересмотром рациона питания ребенка.
Чем опасен АД
Бронхиальная астма. Если АДне лечить, а только мазать кожу мазями и исключать до бесконечности продукты питания и факторы внешней среды, то со временем дерматит может перерасти в более серьезные заболевания.
Часто сухие АД переходят в бронхиты, затем в бронхиты с астматическим компонентов и в конце концов в бронхиальную астму. При этом кожа может очиститься (не без помощи «волшебных» мазей), а астматический компонент развиться.
Это значит, что причины болезни не были ликвидированы, и она ушла вглубь, произошло ухудшение состояния. Больной в этом случае переходит на учет к врачу-пульмонологу, и связь с атопическим дерматитом не рассматривается.
И для того чтобы ребенок с бронхиальной астмой выздоровел, желательна обратная динамика, — чтобы проявления на коже снова вернулись. Даже обычные ассудативные диатезы у детей с преобладанием шелушения и сухости могут переходить в бронхиты с астматическим компонентом вплоть до бронхиальной астмы.
Нарушения внутрикожного обмена. Если АД (сухой или мокнущий) у ребенка не лечится, то есть не диагностируется истинная причина, не меняется образ жизни, не нормализуются функции внутренних органов, тогда в более взрослом возрасте часто могут наблюдаться изменения в самой коже.
Клинически это проявляется токсическими крапивницами (холодовой, солнечной и т.д.) — это ни что иное, как запущенное кожное заболевание, когда уже нарушен обмен минеральных веществ внутри кожи, ее морфология.
Токсические крапивницы (в отличие от аллергических) в настоящее время весьма актуальны и очень плохо поддаются лечению, и связаны они с образованием токсинов внутри тела.
В этом случае токсины внутри тела достигают такого уровня, когда достаточно незначительного внешнего фактора, такого как холод или солнце, чтобы спровоцировать эту крапивницу. Возможны также хронические заболевания кожи, такие как псориаз.
Итак, если вы наблюдаете у ребенка не обычный диатез, а именно атопический дерматит, для начала определите, сухой он или мокнущий. Если сухой, подумайте, какие психологические факторы в окружении ребенка могли бы его спровоцировать. Лечение начните с устранения этих факторов. При мокнущем дерматите лечение лучше начать с пересмотра рациона и режима питания ребенка.
Источник: https://tsn.ua/ru/lady/dom_i_deti/deti/chem-opasen-atopicheskiy-dermatit.html
Дисгидротический дерматит
Хронические везикулярные высыпания возвратно — ремиттирующего характера на ладонях и подошвах; с классическим зудом; также известен как дисгидротическая экзема/дерматит.
Распространенным фактором обострения является раздражение, которое отмечается при частой ручной стирке или мойке вручную, повышенной потливости и стрессах. Однако первичная этиология неизвестна.
- Диагноз основан на характерных данных анамнеза и физикального обследования.
- Основной целью лечения является определение и избегание факторов обострения.
- Терапией первой линии кортикостероиды для местного применения или иммуномодуляторы.
- При тяжелой форме буллезных высыпаний на ладонях и подошвах, которые соответствуют симптомам дисгидроза, помогает применение пероральных кортикостероидов.
- Если, судя по симптомам, не наблюдается ответной реакции на начальное лечение, можно использовать другие варианты терапии, которые включают фототерапию/светолечение, иммуномодуляторы для перорального применения и терапию, направленную на аллергические реакции, связанные с никелем.
Дисгидротический дерматит является относительно распространенной формой хронического дерматита, поражающего кожу на руках и ногах. Он характеризуется рецидивирующими скоплениями везикул размером 1–2 мм на ладонях, подошвах, и боковых поверхностях пальцев.
Скопления сохраняются в течение 2-3 недель и возобновляются с переменными интервалами времени. Зуд сопровождает высыпания и может даже предшествовать им.
Дисгидроз, или помфоликс, — это термин, который часто применяется как синоним дисгидротического дерматита, но лучше его использовать для описания более острой, тяжелой формы высыпаний в виде больших волдырей/булл на руках и ногах.
Источник: https://bestpractice.bmj.com/topics/ru-ru/91
Аллергический контактный дерматит
Лечение
Основа любого лечения – полный запрет на контакт с аллергеном. Остальные меры принимаются в отношении местных проявлений, которые доставляют неудобства пациенту:
- при наличии отека и мокнущих ранок – влажно-высыхающие повязки, после снятия которых наносятся глюкокортикоиды;
- при наличии крупных пузырей – прокалывание (кожицу не удаляют), после чего на места высыпаний наносятся повязки с жидкостью Бурова, которые меняются каждые 2-3 часа;
- использование местных кортикостероидов курсом до 14 дней с частотой 1-2 раза в день (используются препараты последнего поколения, не содержащие фтора, они безопасны и не приводят к изменениям кожных покровов);
- назначение системных кортикостероидов (в тяжелых случаях);
- дополнительное назначение антигистаминных препаратов, помогающих убрать зуд и отечность, принимаются курсом раз в сутки в течение 10 дней.
Лечение дерматита должно учитывать возможность заражения ранок стафилококковыми и стрептококковыми инфекциями. Врач должен назначить соответствующую профилактику. Прогноз заболевания благоприятный. Перед аллергологом стоит задача информатизации пациента о причинных факторах и природе заболевания, чтобы в будущем он избежал рецидивов дерматита.
Профилактика
Чтобы предупредить контактный дерматит, нужно обратить внимание на медикаментозные препараты, обладающие высокой аллергичностью, среди них фурацилин, антигистамины, анестезирующие средства местного применения. Лицам, часто контактирующим с низкомолекулярными веществами, рекомендуется использовать перчатки, защитную одежду и увлажняющие кремы.
После выявления аллергена необходимо подготовить исчерпывающий список препаратов, предметов, веществ, с которыми нельзя соприкасаться.
Если аллергия наблюдается на застежки и заклепки одежды, их рекомендуется заклеивать с обратной стороны пластырем или обшивать тканью. При наличии аллергии на латекс следует отказаться от перчаток и латексных презервативов.
При аллергии на формальдегид и другие компоненты косметики необходимо тщательно изучать упаковки приобретаемых косметических средств.
Источник: https://www.nrmed.ru/rus/dlya-vzroslykh/allergologiya-immunologiya/allergicheskiy-kontaktny-dermatit/