Поражаются практически все органы, в том числе и кожные покровы.
Пятна, язвы, огрубевшие участки кожи являются частым проявлением заболевания у диабетиков.
Причины поражения кожи
Нарушения углеводного обмена, характерные для сахарного диабета, вызывают образование повышенного содержания в организме инсулина или же, при недостатке гормона, увеличенную концентрацию сахара в крови.
Переизбыток инсулина или глюкозы приводит к нарушению питания тканей дермы и структурным изменениям эпителиальных клеток.
Скопление в клетках продуктов распада обменных процессов провоцирует повреждение волосяных фолликулов.
Повышенное содержание сахара негативно влияет на кровообращение и функцию нервных окончаний, расположенных в кожных покровах. Это приводит к снижению чувствительности конечностей, повышению склонности к появлению повреждений ног. К тому же вследствие заболевания защитные силы организма ослаблены и функция регенерации мягких тканей нарушена.
В результате диабетики не сразу замечают появившиеся на теле повреждения, из-за низкой скорости восстановления клеток ранки долго не заживают, а по причине ослабленного иммунитета к общей картине присоединяются бактериальные или грибковые инфекции.
Таким образом, к причинам появления кожных пятен при диабете можно отнести:
- повышенное содержание глюкозы в крови;
- высокую концентрацию инсулина (инсулинорезистентность);
- нарушение циркуляции крови в конечностях;
- снижение иммунитета;
- поражение нервной системы (нейропатию);
- аллергическую реакцию на инсулин и сахаропонижающие препараты;
- грибковые и бактериальные инфекции.
Существует ряд факторов, способных спровоцировать развитие патологии:
- Ожирение. Тучным людям тяжело обнаружить повреждения на теле. К тому же у таких больных повышена потливость и крупные кожные складки, что приводит к появлению сыпи, потертостей, мозолей и облегчает проникновение инфекции.
- Никотиновая и алкогольная зависимость. Вредные привычки усиливают обезвоженность кожи и способствуют сужению сосудов, что ухудшает кровообращение.
- Ношение узкой и неудобной обуви. Это приводит к появлению мозолей и потертостей.
- Недостаточный уход за кожным покровом. В результате кожные покровы пересыхают, появляются огрубевшие участки и трещины.
- Пожилой возраст. Возрастные изменения вызывают снижение тонуса кожи и пересыхание кожных покровов, особенно в области ног, паха и промежности.
Попытки заниматься самолечением повреждений при наличии сахарного диабета способствуют прогрессированию болезней кожи и появлению осложнений.
Красные пятна при диабетической дерматопатии
Диссеминированная кольцевидная гранулема
На фоне высокой концентрации в крови глюкозы и учащенного мочеиспускания, нарушается кровоснабжение тканей и появляются признаки обезвоживания.
В результате изменяется состояние кожных покровов, они грубеют, на ступне появляются огрубевшие участки, кожа становится сухой и вялой, на пятке образуются трещины. Возникает зуд и шелушение, начинают выпадать волосы.
Кожа меняет цвет: может наблюдаться серый оттенок или желтушность. Из-за расширенных капилляров на щеках появляется румянец (диабетический рубеоз), который часто можно заметить у детей, больных диабетом.
Патологии кожи можно разделить на несколько групп:
- лекарственные — возникшие на фоне инсулинотерапии и приема сахаропонижающих препаратов (аллергический дерматоз, крапивница, постинъекционная липодистрофия, экзема);
- первичные — болезни, развившиеся по причине ангиопатии и нарушений обменных процессов (ксантоматоз, липоидный некробиоз, диабетические пузыри, диабетическая дерматопатия);
- вторичные – инфицирование бактериями или грибками на фоне эндокринных нарушений.
Терапия кожных повреждений затруднена снижением скорости регенерации мягких тканей, поэтому продолжается длительно, с частым появлением рецидивов.
Основным симптомом считаются пятна коричневого цвета, покрытые чешуйками, безболезненные и не зудящие, появляющиеся на обеих конечностях и самостоятельно исчезающие через пару лет.
Если диабет протекает недолго, то появление круглых бордовых пятен с четким контуром является признаком эритемы. Такие повреждения имеют крупные размеры, чаще появляются на теле и сопровождаются легким покалыванием. Пятна пропадают через несколько дней без какого-либо лечения.
На поврежденном участке кожа на ощупь бархатистая, с четким кожным рисунком.
В дальнейшем из точки образуется черное пятно. Заболевание чаще всего доброкачественное и пятна вскоре проходят, но встречается и злокачественная форма патологии.
Такое же потемнение может отмечаться и на суставах пальцев. Возникают подобные кожные поражения в результате избытка в организме инсулина, что бывает при инсулинорезистентности.
Проявления липоидного некробиоза
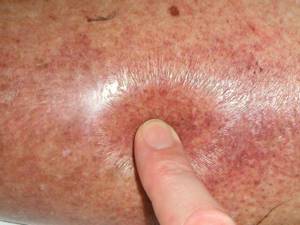
Сначала появляются красные пятна на голенях (см. фото), приподнятые над кожей, в дальнейшем они разрастаются и превращаются в бесформенные атрофические бляшки.
В центре образуется коричневое запавшее пятно, на месте которого со временем формируется болезненная язва.
Комплексная терапия кожного заболевания заключается в следующих назначениях:
- препараты для восстановления кровоснабжения (Аевит, Курантил, Трентал);
- обработка пятен Фторокортом, Димексидом, Троксевазином;
- инсулинотерапия внутрь язвы и инъекции Гепарина;
- препараты, нормализующие липидный обмен (Липостабил, Клофибрат);
- лазеротерапия;
- фонофорез с Гидрокортизоном.
В сложных случаях применяется пластическая операция.
Зудящие высыпания
На локтях, животе или в паху появляются телесные или красные точки. Точки со временем сливаются, пораженный участок кожи сохнет и покрывается трещинами. В ночное время зуд усиливается.
На стопе или пальцах верхних и нижних конечностей могут образовываться диабетические пузыри, достигающие размера в несколько сантиметров.
Цвет дермы в местах повреждений не меняется, высыпания могут сопровождаться незначительным зудом или покалыванием, а могут и не доставлять выраженного дискомфорта. В пузырях содержится кровянистая или прозрачная жидкость, не содержащая патогенной микрофлоры. Через три-четыре недели пузыри исчезают, не оставляя рубцов.
Инфекционные поражения кожи
Кожа краснеет, на ней образуются трещины и эрозии со светлым контуром и синюшно-красной блестящей поверхностью.
Прилегающие участки кожи могут быть покрыты мелкими пузырьками. Все это сопровождается интенсивным зудом.
Для подтверждения диагноза проводится микробиологический анализ соскоба, взятого с поверхности эрозии.
Терапия заключается в проведении физиопроцедур и приеме Флуконазола или Итраконазола. Для наружного применения назначается Клотримазол, Экзодерил или Ламизил.
Кроме кандидоза на фоне диабета, часто диагностируются такие инфекционные поражения:
- фурункулез;
- панариций;
- рожистое воспаление;
- диабетическая язва стопы;
- пиодермия.
В лечении заболеваний используются антибактериальные препараты, но кожные патологии протекают тяжело и требуют длительной терапии. Заболевания кожи тяжело лечатся и затрудняют эффективную компенсацию высокого уровня глюкозы.
В поврежденных участках начинает синтезироваться вещество, которое воздействует на инсулин, разрушая гормон. К тому же организм стремится избавиться от инфекции и воспаления и включает механизм защиты, что приводит к еще большему истощению иммунитета.
Поэтому для ускорения результата диабетикам повышают дозировку инсулина, назначают препараты, укрепляющие защитные силы организма, а в сложных случаях прибегают к оперативному вмешательству.
Соблюдение профилактических мер поможет предотвратить инфицирование и облегчить течение заболевания:
- защищать кожные покровы от ожогов, ссадин, царапин и ран;
- регулярно осматривать кожу и, обнаружив повреждение, провести обработку антисептиком;
- подбирать удобную, подходящую по размеру обувь, избегая образование мозолей;
- осуществляя уход за кожей, не применять острые предметы, жесткие мочалки, не использовать мыло;
- гигиенические процедуры должны проводиться регулярно с применением мягких, не раздражающих кожу гелей;
- использовать для ухода за кожей смягчающие и увлажняющие косметические средства.
Обнаружив загноившееся место или рану значительного размера, не надо пытаться лечить повреждение самостоятельно. В этом случае следует срочно посетить врача и предупредить ухудшение состояния.
Источник: https://DiabetHelp.guru/oslozhneniya/nogi/pyatna.html
Фиолетовые пятна на коже
Предвестником чего являются фиолетовые пятна на коже, стоит ли их бояться, можно ли игнорировать, а также что является факторами развития необычного явления и как протекает поражение кожи у взрослых и детей?
Подкожное кровоизлияние — привычное последствие механического удара, однако появление высыпания винного цвета без причины наводит на мысль, что со здоровьем что-то не так.
Разновидности высыпаний и риски их возникновения
Перед тем как понять, что это такое и как оно влияет на организм, необходимо описать типы сыпи, которые отличаются по структуре и насыщенности цвета.
Синее пигментное образование может возникать как с рождения, так и после него. Приобретенное пятно формируется в любом возрасте и часто связано с нарушением свертываемости крови.
Выделяют 2 вида поражений:
- внутренние (развиваются из-за нарушений в организме);
- внешние (формируются под влиянием механических раздражителей).
Кроме травмы внешние причины также связаны с воздействием экстремально высоких температур. Если кипяток попадает на покровы, то поверхность обваривается, поэтому вместе с пузырями возникает красный, а затем и синюшный оттенок. «Отметины», сформировавшиеся из-за небрежности, остаются на всю жизнь, хотя с годами они постепенно бледнеют..
Неблагоприятные условия:
- долгий прием гормональных средств;
- чрезмерное употребление витамина Е;
- злоупотребление медикаментами, разжижающими кровь (аспирином);
- зависимость от алкоголя;
- чрезмерно тяжелый физический труд;
- длительное стояние на ногах (риск повреждения нижних конечностей).
Если фиолетовое или синее пятно под кожей обнаружено после родов, то диагностируют родимое пятно. К приобретенным формам также относят сосудистые невусы, поскольку пигментные образования крайне редко имеют сиреневый отлив.
Синие пятна — распространенное последствие излишне усердного массажа, выполненного банками. Восстановление естественного оттенка происходит через 5–7 суток.
Синдром мраморной кожи — ливедо
Ливедо — вот что за болезнь развивается у больных (медицинский термин), страдающих от внезапно появившихся синюшне-багровых прожилок на коже. Вторичное заболевание диагностируется преимущественно как следствие поражений внутренних органов и других патологий.
Среди них:
- туберкулез;
- системная красная волчанка;
- пороки сердца.
Существуют и другие названия расстройств. Одно их них — сетчатое ливедо, которое возникает из-за атипичной микроциркуляции. Оно чаще возникает на ногах, реже — туловище.
Опасные состояния — какие они
Обильные высыпания на спине, а также других участках тела — признак комплексного нарушения в организме. В этот период отказываются от посещения бани и приема солнечных ванн.
Заболевания с риском приобретения инвалидности:
- Тромбоцитопеническая пурпура. Болезнь опасна риском появления внутренних кровоизлияний, в том числе в головной мозг. Лабораторное подтверждение пурпуры — экстремально низкое количество тромбоцитов в крови. Сосудистая дисфункция часто передается по наследству, но иногда возникает спонтанно.
- Капилляротоксикоз. Резко проявляющийся симптом становится следствием попадания в организм аллергена (обычно пищевого продукта), на который у человека непереносимость. Нередко развивается у детей как гипертрофированная реакция на ангину.
- Венозное расширение вен (от 3 стадии). Хотя дефект появляется у многих пациентов в пожилом возрасте, но наибольший риск есть у тех, у кого появилось осложнение. Запущенный варикоз приводит к появлению темных участков дермы, которые иногда чернеют. В таком случае немедленно обращаются к врачу: изменение оттенка — симптом некротизации. В области рук появляется в 5 % случаев.
- Саркома Капоши. Злокачественный процесс, который хаотично распространяется по покровам человека. Главная опасность — быстрое перерождение мелких «отметин» в 5-сантиметровые (в диаметре) узлы.
Небольшая красная сыпь, особенно в области ног, иногда является начальной стадией тромбоцитопении, но чаще явление возникает из-за излишней нагрузки.
Интенсивные расчесывания покровов ногтями равным образом способны вызывать точечные, но безвредные изменения. Если нарушен сосудистый тонус, то образования — красные родинки — могут длительно сохраняться на теле.
Эритема лица вызывает покраснение эпителия, а ее осложненная форма вызывает фиолетовый отлив поврежденной дермы. Резкие, но временные изменения возможны и при развитии лекарственной фотосенсибилизации в хронической стадии.
На прикрепленных к статье фото легко определить, какие высыпания появились из-за онкологического процесса, а какие — сосудистой патологии.
Фактор возраста: дети и пожилые
Крупные фиолетовые пятна на коже у пожилых людей быстро образуются даже при небольших ударах, поскольку стенки сосудов необратимо истончаются после 50 лет. Еще изъян формируется из-за патологии печени, хотя цвет пятен чаще имеет коричневый оттенок, нежели фиолетовый.
Тромбоцитопения также поражает пенсионеров — это состояние называет старческой пурпурой, при которой мелкие кровоизлияния диагностируются даже без получения удара и влияния других механических воздействий.
Тревога нарастает, когда сыпь обнаруживается у ребенка, но педиатры относят большинство нарушений к временным изъянам. Высыпания часто появляются из-за перенесенной болезни (простуды), а сами образования всегда имеют бледный оттенок.
Когда возникает яркое фиолетовое высыпание, то есть риск развития пурпуры. Наиболее опасное состояние — менингококцемия, развивающаяся из-за сепсиса. Дети, зараженные инфекцией, нередко погибают.
Высыпание, похожее на синяк, также обнаруживается при пламенеющем невусе (его врожденной форме). Повреждения появляются еще в утробе матери, поэтому они сразу обнаруживаются акушерами после рождения.
Нарушенная структура эпителия младенца не восстанавливается при взрослении, а иногда еще больше портится — окрашивается в более темный оттенок. Условия ухудшения состояния: травмы, волнение, инфицирование.
Неопасные синие пятна на теле ребенка появляются после рождения. Они находятся в области крестца, иногда на попе, поскольку в маленьком организме скапливается излишнее содержание меланина. Медицинское название — монгольское пятно, которое диагностируется также и у представителей других рас. Бесследное исчезновение кожного дефекта происходит к 2 годам.
Сосудистые звездочки — вариант нормы у пожилых. Чем старше организм, тем меньший тонус имеет кровеносная система.
Заключение
Винные высыпания часто указывают на серьезные проблемы со здоровьем. Немедленное обращение к медикам показано, когда резко появляются фиолетовые пятна на ногах: есть повышенный риск формирования тромба.
Если вовремя принять профилактические меры (мазать ноги Троксевазином, исключать малоподвижный образ жизни, избегать травм), то опасные последствия удается эффективно предотвратить.
Источник: https://gribkovye-zabolevaniya.com/fioletovyie-pyatna-na-kozhe.html
Красные пятна на руках и ногах, причины возникновения, возможные заболевания, диагностика и лечение
Иногда могут появляться красные пятна на руках и ногах неожиданно, иногда, как следствие серьезных заболеваний. Чтобы устранить высыпание и восстановить нормальное состояние кожи, следует выяснить причину образования покраснений и пройти лечение.
Из-за чего появляются красные высыпания на руках и ногах
Вредные факторы, влияющие на кожу:
- Солнечный ультрафиолет.
- Низкокачественные косметические средства.
- Синтетические материалы одежды.
- Клещи и другие паразитарные организмы.
- Разнообразные аллергены.
- Вредные вещества в составе атмосферного воздуха.
- Минеральные примеси в составе воды.
Когда на кожу оказывается негативное воздействие, она способна реагировать. Одно из распространенных проявлений – образование красных пятен. Такой эффект сигнализирует о наличии определенного расстройства. Следует рассмотреть наиболее распространенные причины появления красных пятен.
Красные пятна при аллергии
С аллергическими реакциями сталкивается практически каждый человек. Причем негативный эффект вызывается преимущественно продуктами натурального происхождения, которые содержат немало полезных веществ.
Распространенные пищевые аллергены:
- Мед.
- Цитрусовые.
- Шоколад (какао).
- Орехи.
- Грибы.
- Горчица.
- Малина, клубника.
- Молоко.
- Яйца.
- Гранат.
Аллергия на продукты проявляется в виде кожных высыпаний. Тяжелые анафилактические реакции при пищевых аллергиях встречаются редко.
К числу других распространенных аллергенов относят медикаменты. Причем лекарственные средства способны спровоцировать сыпь у тех, кто ранее не страдал аллергией. Многие препараты вызывают крапивницу и сыпь. Производители предупреждают об этом в инструкциях, описывая возможные побочные явления.
Сыпь на руках и ногах при инфекционных заболеваниях
Высыпания провоцируются широким спектром инфекционных болезней. Но в таких случаях диагностировать патологию несложно. У пациентов, помимо сыпи, присутствуют другие симптомы. На основании клинической картины можно предположить о диагнозе и в дальнейшем подтвердить его при помощи анализов.
Болезни, вызывающие сыпь:
- краснуха;
- ветрянка;
- корь;
- герпес;
- скарлатина;
- мононуклеоз.
При инфекционных заболеваниях пятна редко имеют четко ограниченную локализацию. Нельзя утверждать о том, что при болезнях сыпь будет располагаться только на руках и ногах. Поэтому для подтверждения диагноза требуется дополнительное обследование.
Красные пятна при укусах насекомых
Человек – источник крови для многих видов кровососущих насекомых. Поэтому при появлении обильной красной сыпи, которая локализуется на конечностях, следует рассмотреть такой вариант.
Пятна могут быть вызваны укусами:
- Комаров.
- Клещей.
- Москитов.
- Клопов.
- Мошек.
Появление пятна при укусе обусловлено несколькими факторами. Главный из них – повреждение верхнего слоя кожи. Кроме этого, некоторые насекомые впрыскивают в ткань вещества, которые облегчают отток крови. Эти вещества вызывают местное раздражение. Как следствие, место укуса может воспаляться, чесаться, зудеть.
Еще один сопутствующий фактор – бактерии. При укусах насекомые способны перенести в ранку инфекцию, которая останется там и вызовет воспаление. Такой процесс сопровождается выраженным покраснением.
Пятна при разноцветном лишае
Разноцветный или отрубевидный лишай представляет собой хроническое заболевание кожи, вызванное активностью патогенных грибков. Основное проявление такой патологии – обильное высыпание на коже в виде мелких и крупных пятен округлой формы.
Болезнь вызывается дрожжеподобными грибками. Однако попадание таких грибков в организм не всегда провоцирует болезнь. Риск повышается при воздействии определенных факторов.
Среди них:
- Низкий иммунитет.
- Сопутствующие заболевания кожи.
- Нарушение норм гигиены.
- Длительное ношение одежды из синтетических тканей.
- Усиленное потоотделение.
Болезнь чаще встречается в регионах с жарким климатом. Пятна образуются в области подмышек, на коже рук, спины и ног. На лицо сыпь, как правило, не распространяется.
Сыпь на руках и ногах при болезнях нервной системы
Провоцирующие факторы:
- Длительные стрессы.
- Патологии, сопровождающиеся паническими приступами.
- Психоэмоциональные потрясения.
- Пребывание в экстремальных ситуациях.
- Истощение нервной системы.
Выявить точную причину нарушения в таких случаях бывает достаточно сложно. В этих целях проводится комплекс процедур с привлечением невролога, психиатра и других специалистов.
Красные пятна и сопутствующие симптомы
Во многих случаях сыпь остается единственным проявлением болезни. В то же время нередко у пациентов диагностируется клиническая картина, включающая и многие другие патологические проявления. Поэтому следует рассмотреть основные симптомы для возможных причин болезни.
| Причины образования пятен | Характерные признаки |
| Аллергия |
|
| Инфекционные заболевания |
|
| Укусы насекомых |
|
| Лишай |
|
| Нервные расстройства |
|
Клинические проявления могут отличаться, в зависимости от причины патологии. При появлении сыпи и сопутствующих симптомов рекомендуется обратиться к врачу.
Пятна на руках и ногах у ребенка
В целом красные высыпания у детей возникают по тем же причинам, что и у взрослых. Однако детский организм более чувствителен к различных факторам, ввиду чего частота таких проявлений увеличивается.
Самой распространенной причиной считается реакция на пищевые продукты. Такое явления особенно часто встречается у детей в возрасте 1-3 года. В этот период в рацион активно вводятся новые виды пищи, которые раньше в организм ребенка не попадали. Это может спровоцировать интенсивную реакцию, сопровождающуюся высыпаниями.
Также красные пятна могут образоваться при контакте кожи малыша с бытовой химией. Стиральные порошки и моющие средства способны вызвать раздражение, которое проявляется в виде сыпи.
Аналогичная реакция возможна на лекарства, косметические средства, некоторые ткани и материалы. Также сыпь провоцируется укусами насекомых, инфекционными заболеваниями.
К кому обращаться при обнаружении сыпи на руках и ногах?
При появлении сыпи неизвестного происхождение следует обратиться за медицинской помощью. Игнорировать признаки патологии нельзя, так как это может привести к усугублению ее течения. При появлении симптома нужно обратиться к дерматологу. Ребенка же нужно показать педиатру, который в дальнейшем назначит консультацию узкопрофильного специалиста.
Диагностика сыпи на руках и ногах
Для диагностики красных пятен на руках и ногах применяются различные методы. При первичном осмотре на основании данных анамнеза доктор может поставить предварительный диагноз. Последующее исследование будет направлено на подтверждение диагноза или поиск иной причины появления сыпи.
Применяемые методы диагностики зависят от предварительного диагноза. У пациента забирают анализы крови и мочи, что позволяет выявить инфекцию или следы ее пребывания. При подозрении на лишай осуществляется соскоб с пятен и дальнейшее изучение образцов под микроскопом.
При подозрении на аллергию проводятся экспресс-тесты с целью выявления аллергенов. Такие анализы позволяют определить тип вещества, которое вызвало интенсивную реакцию со стороны кожи. На основании результатов исследования ставится окончательный диагноз, после чего пациенту назначают соответствующее лечение.
Лечение красных пятен
Терапия проводится с применением консервативных методов. Основной способ лечения – прием медикаментов, направленных на устранение причин нарушения и купирования их симптомов. В некоторых случаях сыпь и сопутствующие симптомы являются основанием для госпитализации (например, при кори и скарлатине). В остальном допускается терапия в амбулаторном режиме.
Ошибка многих пациентов заключается в попытках самостоятельного лечения. Терапия должна проводиться только под контролем врачей. В противном случае состояние больного может усугубиться.
Применение медикаментов
Лекарства подбираются с учетом поставленного диагноза и индивидуальных особенностей пациента. Длительность лечения зависит от заболевания и степени чувствительности к препаратам.
Применяемые препараты, в зависимости от заболевания:
- Аллергия. Лечится при помощи антигистаминных средств. Эти препараты препятствуют секреции гистамина – вещества, которое вызывает реакцию на аллерген. В результате этого симптомы постепенно, а иногда и мгновенно, проходят. Обязательным условием успешной терапии – прекращение контакта с аллергеном.
- Инфекционные заболевания. Лечатся при помощи противовирусных, противовоспалительных и иммуностимулирующих средств. Вспомогательную роль выполняют симптоматические препараты: жаропонижающие, обезболивающие, противокашлевые.
- Укусы насекомых. Предусмотрена местная обработка пораженных участков кожи. Применяются ранозаживляющие средства, способствующие восстановлению тканей в области укуса. Также используются антисептики, которые препятствуют развитию бактериального воспаления.
- Лишай. Предусмотрена комплексная противогрибковая терапия. Пораженные участки кожи обрабатываются мазями, гелями и кремами, действие которых направлено на подавление патогенных грибков. Также возможен прием лекарств в пероральной форме. Запрещено наносить на пятна зеленку, йод, спиртовые растворы и настойки.
- Нервные нарушения. Терапия назначается в зависимости от причин и интенсивности расстройства. Пациентам могут назначить седативные средства, антидепрессанты, препараты с глицином для улучшения работы нервной системы. Показан полноценный отдых и сон, исключение стрессовых нагрузок.
В период терапии нужно периодически посещать дерматолога, который будет оценивать эффективность лечения и корректировать схему терапии при необходимости.
Нетрадиционные средства от красных пятен
Существует множество рецептов для лечения высыпаний. Но при пятнах на коже, следует относиться к такой терапии с осторожностью. Применять какие-либо средства можно только, если установлена точная причина появления пятен.
Популярные способы лечения:
- Холодные компрессы. Это безопасный метод, снимающий зуд и облегчающий боль на фоне появления пятен. Нужно намочить полотенце водой и положить его на пораженный участок. Прикладывать компресс следует на 15-20 минут, затем менять его, предварительно дав коже высохнуть.
- Оливковое масло. Рекомендуется брать масло холодного отжима. Оно хорошо снимает зуд и раздражение. В состав можно добавить немного куркумы или касторового масла. Средство наносят на кожу, сильно не втирая.
- Овсяная ванна. Это популярное средство, эффективное при ветряной оспе и других инфекционных болезнях. Нужно измельчить в кофемолке овсяные хлопья, затем 1 стакан полученного порошка добавляют в ванную с теплой водой. Длительность процедуры 15-20 минут.
- Сода. Пищевую соду следует смешать с кокосовым либо оливковым маслом. Полученную смесь наносят на пораженные участки и через несколько минут смывают.
Перед применением нетрадиционных средств следует проконсультироваться с врачом и удостовериться в отсутствии противопоказаний.
Гомеопатическая терапия
Популярные гомеопатические средства:
- Алюмина.
- Люффель.
- Уртика.
- Ирикар.
- Дулькамара.
Такие лекарства имеют большое количество противопоказаний, поэтому перед приемом нужно внимательно ознакомиться с инструкцией.
Осложнения и последствия
При выявлении причин и правильном лечении сыпь полностью проходит. Осложнения возникают при отсутствии полноценной терапии и пренебрежении рекомендациями врача.
Возможные осложнения:
- Присоединение бактериальной инфекции.
- Образование рубцов, шрамов.
- Переход заболевания в хроническую форму.
- Развитие патологических новообразований.
Возможность таких осложнений указывает на необходимость своевременного и комплексного лечения.
Профилактика высыпаний
Полностью исключить риск развития болезней, сопровождающихся сыпь, нельзя. Однако профилактика позволяет существенно снизить вероятность образования красных пятен.
Профилактические рекомендации:
- соблюдение гигиены;
- укрепление иммунитета;
- исключение продуктов-аллергенов;
- выявление и ликвидация кровососущих насекомых в жилых помещениях;
- ношение одежды из натуральных материалов;
- исключение контактов с зараженными.
Профилактику следует соблюдать, чтобы предупредить формирование болезней с красными пятнами на руках и ногах. Также это требуется делать тем, кто уже сталкивался с такой болезнью, чтобы предупредить рецидив.
Высыпания красного цвета на конечностях – распространенное явление, которое может вызываться многочисленными заболеваниями. При появлении сыпи следует обратиться к дерматологу и пройти диагностику. Лечение назначается с учетом поставленного диагноза и предусматривает прием медикаментов. При отсутствии лечения болезнь способна спровоцировать осложнения.
Источник: https://doktorzabota.com/derma/diagnosis/krasnye-pjatna-na-rukah-i-nogah.html
Причины пигментации на ногах и способы ее устранения
Темные пятна на ногах являются признаком развивающегося патологического процесса в организме. Коричневая пигментация на ногах — это не загар, и при его появлении необходимо посетить врача для дальнейшей диагностики и выбора метода лечения. Иногда такие пятна могут свидетельствовать о развитии опасных патологий.
Что являет собой пигментация и опасна ли она
Пятно на ноге может представлять собой родинку или веснушку. Повышенная пигментация нижних конечностей — результат накопления меланина. И если он появляется под воздействием ультрафиолетового облучения, то это, пожалуй, наиболее безопасная причина гиперпигментации ног.
Темные пятнышки могут появляться и в результате разрыва капилляров. В этом случае размеры участка небольшие и не требуют терапевтических мер. В других случаях причины пигментации на ногах или в паху кроются в той или иной патологии.
Ниже приводится список заболеваний, при которых может развиваться пигментация кожи на ногах.
- Поражения сосудов в результате диабета, атеросклероза и варикоза.
- Нейрофиброматоз. Так называются многочисленные вкрапления молочно-коричневого оттенка. Они появляются по генетическим причинам.
- Хронический дерматит. Он вызывается ношением тесной одежды, аллергией на косметическую продукцию, ткани. Застойный дерматит развивается в результате варикоза глубоких вен. Участки потемнения на коже чешутся, грубеют, становятся шершавыми.
- Темные области могут появляться по причине цирроза, фиброза печеночной ткани.
- Темное пятно на коже может быть признаком развивающейся карциномы. Особенно опасны меланомы на подошве.
- Некоторые патологии сердечной и сосудистой системы способны вызывать коричневые пятна на коже ног.
- Кожа темнеет и при авитаминозе — нехватке витаминов группы В.
- Если покраснение появилось в области мизинца, большого пальца, то это является первым признаком развития псориаза. При этой болезни появляется пигментация на стопах, щиколотках розового или красноватого оттенка.
Предрасполагающие факторы
- ношение тесной обуви;
- постоянное микротравмирование кожи ног;
- гипергидроз;
- применение некачественной бытовой химии.
Основные характеристики патологии
Обычно кожа в месте поражения выглядит темнее. Размер пятен может варьироваться от небольших точек до больших областей, покрывающих практически всю ногу. Цвет изменяется от светло-розового до практически черного. Иногда потемнение кожи может сочетаться с болью и зудом.
Типы и виды пятен
Существуют три типа пигментных областей на ногах.
- Лейкодерма. Для нее характерна пониженная пигментация, и кожа выглядит на пораженных участках намного светлее.
- Меланодермия. Характерно потемнение кожных покровов.
- Серо-голубая пигментация.
Указанные типы нарушений не являются самостоятельными типами патологий. Они свидетельствуют о том, что в организме происходит какой-либо патологический процесс.
Виды пятен:
- сетчатые;
- мраморные;
- пятнистые;
- лепрозные;
- лишаи;
- кератозы;
- лентиго (возрастные пятна);
- поствоспалительная пигментация;
- бородавки;
- родинки;
- комедоны (или так называемый эффект клубничных ног);
- венозный стаз (при этом кожа становится темной и даже фиолетовой на большом участке ноги);
- диабетические пятна;
- хроническая пигментная пурпура;
- петехии, или мраморные кровоизлияния;
- саркома Капоши (вызывается вирусом герпеса восьмого типа).
Особенности возникновения темных пятен
У некоторых женщин могут появляться коричневые пятна на ногах во время вынашивания ребенка. Причина пигментации на ногах — гормональные изменения. После родов цвет кожи нормализуется.
Интересно! Только у женщин могут появляться характерные изменения кожи в виде хлоазмов. Это очаговая гиперпигментация кожи. Лечения хлоазм не существует: все косметические меры сводятся к уменьшению интенсивности окраски кожи.
Пигментация на ногах у мужчин может развиваться в результате меланоза Беккера. Выглядит как родинка и развивается чаще всего у подростков. На участке повышенной пигментации может наблюдаться усиленный рост волосяного покрова.
Причина появления меланоза Беккера на сегодня точно не установлена. При отсутствии лечения варикоза на ногах появляется пигментация ног ниже колена в виде розовых, а затем красных пятен.
В тяжелых случаях их окраска изменяется и они становятся фиолетовыми, почти черными.
Обратите внимание! Появление черных пятен свидетельствует о том, что в коже развивается некротический процесс. Без экстренных лечебных мер (операции) возможно развитие гангрены.
Почему возникает пигментация при варикозе
Пятна при варикозе появляются, если заболевание перешло в запущенную стадию. Несвоевременное лечение патологии приводит к тому, что вены закупориваются тромбами. Из-за этого в тканях нарушается кислородный обмен, они испытывают кислородное голодание. Это служит одной из причин повышения пигментации кожи.
Важно! Пигментация кожи на голени и других частях конечностей не появляется за один день. Кожа краснеет от того, что в ногах застаивается кровь. Если не лечить варикоз, то кожа обретает коричневый оттенок. При нарушении трофики кожа покрывается темными областями.
Как избавиться от пигментации на разных участках ног
Многих пациентов интересует, как убрать пигментацию на ногах. Сделать это можно только после того, как будет установлена ее причина. Самолечение измененной окраски ноги опасна и может вызвать ожоги.
В первую очередь необходимо обратиться к дерматологу, флебологу, эндокринологу. Женщинам нужно обязательно посетить гинеколога. Причины и лечение пигментации на ногах тесно связаны, и врачи назначат комплексное обследование.
После него можно будет подобрать наиболее эффективное лечение.
Гиперпигментацию можно удалить:
- химическими видами пилинга;
- лазером;
- отбеливающими кремами.
Медикаментозные способы лечения
Существуют медицинские способы избавления от гиперпигментации на ногах. Их подбирает врач в зависимости от причины их возникновения.
- Если причина появления пятен — возрастные изменения, назначаются антивозрастные препараты с витаминами А, Е и антиоксидантами.
- При грибковых патологиях следует пользоваться мазями и кремами с фунгицидным действием.
- Если образовалась родинка, ее не нужно трогать. Удаление невуса происходит только по показаниям врача.
- При пигментных пятнах применяют витаминные комплексы с минералами.
- Если причиной появления пятен является варикоз, принимают таблетки и мази для укрепления вен.
- При диабете следует принимать сахаропонижающие препараты или инсулин (По теме: Что можно есть при сахарном диабете?).
- Полезно пить иммуномодуляторы.
Профилактика пятен на ногах
Для недопущения появления повышенной пигментации на ногах рекомендуется:
- принимать достаточно витаминов;
- не подвергаться избыточному ультрафиолетовому облучению;
- использовать косметические защитные кремы;
- перед прогулкой наносить солнцезащитный крем;
- употреблять достаточное количество жидкости.
Пигментация на ногах свидетельствует о протекании в организме патологии. Если появилась пигментация на ногах, нужно скорее обратиться к врачу. Своевременное лечение гарантирует хороший результат и исчезновение пятен.
Источник: https://filzor.ru/news/prichiny_pigmentatsii_na_nogakh_i_sposoby_ee_ustraneniya/
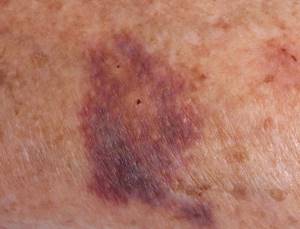
Бордовые пятна на ногах и руках
Наша кожа подвержена всевозможным высыпаниям, появлением пятен и шишек. В большинстве случаев эти вспышки могут быть безвредными и проходят сами по себе.
Появление бордовых точек на ногах и руках может сильно причинять дискомфорт человеку. Иногда это может сильно отвлекать человека от повседневных дел, особенно когда пятна чешутся.
Большинство людей не уделяют таким пятнам особого внимания. В большинстве случаев они не представляют особой опасности для человеческого здоровья, но все же важно обратиться за консультацией к дерматологу, чтобы исключить дальнейшие осложнения.
Бордовые пятна на руках
Бордовые пятна на руке часто являются следствием контактного дерматита. Это форма воспаления кожи, вызванная непосредственным контактом с раздражителями или аллергенами.
Человеческая кожа может принять определенные вещества за раздражитель или аллерген. Любое воздействие этого конкретного материала вызывает неблагоприятный отклик в организме, вызывая образование сыпи на поверхности кожи.
Чтобы убедиться в таком диагнозе, лучше проконсультироваться с врачом.
Такой вид дерматита часто возникает по ряду причин, в том числе:
- генетические и неизвестные факторы;
- травма;
- иммунные реакции.
Также он часто вызывается или усугубляется постоянной работой, тогда он называется профессиональный дерматит.
Раздражители, которые вызывают данную сыпь на руках, могут включать в себя:
- воду;
- детергенты;
- растворители;
- кислоты;
- щелочи;
- холод;
- тепло;
- трение.
Они повреждают внешний роговой слой, удаляя липиды и нарушая барьерную функцию кожи. Потеря воды и воспаление приводят к дальнейшему ухудшению барьерной функции.
Почему появились бордовые пятна на ногах?
Причин появление бордовых пятен очень много. При более тяжелой форме такие пятна становятся хроническим состоянием кожи.
Существует ряд причин появление темных пятен на ногах.
- Родимые пятна. Это цветные пятна, присутствующие на коже с момента рождения.
- Угревая сыпь. Акне является общим состоянием кожи, которое может принимать как тяжелую, так и легкую форму. Это зависит от конкретного человека.
- Укусы насекомых. Они иногда могут появляться как небольшие темные точки.
- Употребление некоторых лекарств. Иногда главным побочным эффектом лекарства является появление сыпи. Чаще к таким относятся цитотоксические препараты, которые используются для лечения артрита.
- Аллергии. Это популярная причина возникновения бордовых пятен на ногах. Такая реакция может быть вызвана некоторыми продуктами питания, пыльцой или другими аллергенами в окружающем воздухе, косметическими средствами, лекарствами, уходом за кожей, температурой, порошком, мылом, латексом.
- Ангиомы. Это новообразования на коже. Они появляются в том месте, где кровеносные сосуды собираются и образуют темные куполообразные шишки.
- Тепловая сыпь. Она возникает тогда, когда пот задерживается в забитых порах и появляется как темные шишки, которые зудят. Данная сыпь распространена в жаркую и влажную погоду и проходит, когда температура кожи охлаждается.
- Псориаз. Это состояние кожи, которое возникает тогда, когда происходит перепроизводство клеток кожи за пределами нормального уровня.
- Инфекции. У человеческого организма есть естественная тенденция к развитию инфекций. Когда кожа особенно чувствительна к чему-либо, могут возникнуть бактериальные или другие инфекции.
Почему бордовое пятно на ноге чешется?
Бордовые пятна на ногах — это состояние кожи, которое испытывает почти все люди в любой момент их жизни. Такое может случиться с кем угодно, независимо от возраста, пола и расовой принадлежности. Однако характеристики и симптоматика варьируются от одного человека к другому.
Зудящие бордовые пятна на ногах могут заставить человека почувствовать желание поцарапать кожу, чтобы облегчить зуд. Такое действие может привести к осложнениям.
Чаще зуд связан с аллергической реакцией, которая возникла у человека в ответ на раздражитель.
Хотя вещества, которые кожа распознает как раздражитель или аллерген, варьируются от человека к человеку, некоторые из них гораздо более распространены, чем другие.
Раздражители, которые представляют наибольшее количество проблем для людей, включают мыло для посуды, моющие средства для стирки, чистящие средства, очистители для воды, средства для удаления плесени, ацетон, аммиак, отбеливатель, формальдегид и даже высокую температуру.
Аллергены часто включают ядовитый плющ, ядовитый дуб, латекс, никель, ароматы, косметику, солнцезащитные средства и актуальные лекарства, такие как антибиотики и анестетики.
Как убрать красно-бордовые пятна на ногах?
Лечение красных точек на ногах зависит от причины их возникновения. В некоторых случаях проблема красных точек разрешается сама по себе, а в некоторых случаях красные точки остаются или повторяются, несмотря на лечение.
Во-первых, важно знать причину появления пятен на ногах. Как только основная причина известна, ее легче лечить. Также важно проконсультироваться с профессиональным дерматологом для лечения этого заболевания.
Самый распространенный способ лечения бордовых пятен на ногах — избегать всех аллергенов или вещей, которые вызывают аллергию. Проверьте свои окружающие и косметические средства или туалетные принадлежности, которые вы используете.
Также можно использовать антигистаминные препараты, чтобы минимизировать действие аллергии. Они уменьшат степень ощущения зуда.
Если причина этой проблемы — вирус, тогда лечение недоступно. Например, если это ветряная оспа, тогда потребуется время, чтобы пятна прошли сами собой.
Если это экзема или псориаз, то следует обратиться к врачу или дерматологу для дальнейшего лечения. Экзема может исцелить себя, если она связана с факторами окружающей среды. Тем не менее псориаз трудно поддается лечению, поскольку он может привести к образованию бляшек или кожных повреждений.
Если симптомы сохраняются или ухудшаются, рекомендуется обратиться к врачу или дерматологу для консультации.
Источник: http://derma-wiki.ru/bordovye-pyatna-na-nogax-i-rukax/