Развитие воспалительного заболевания кожи в ответ на употребление каких-либо продуктов называется пищевым дерматитом. Это заболевание, чаще всего, проявляется у детей, однако и пищевой дерматит у взрослых не является чем-то исключительным. Негативная реакция может развиться на любой вариант еды, но есть определенная категория продуктов, которые вызывают развитие дерматита чаще всего.
Пищевой дерматит – распространенное заболевание, с которым сталкивается множество людей. Первые признаки болезни, чаще всего, проявляются еще в младенческом возрасте. И часто родителей путают проявления пищевого дерматита и диатеза, хотя эти недуги имеют разную природу. Разберемся, как проявляется кожное заболевание у ребенка и взрослого.
Особенности
Пищевой дерматит имеет аллергическую природу. Заболевание одинаково часто встречается у представителей обоих полов. Чаще всего, первые симптомы проявляются еще во младенчестве или в раннем детстве. У взрослых людей (старше 30 лет) заболевание впервые развивается крайне редко. Чаще всего, случаи заболевания во взрослом возрасте случаются в районах с плохой экологией.
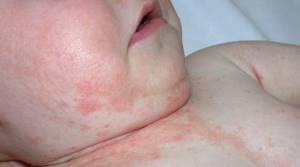
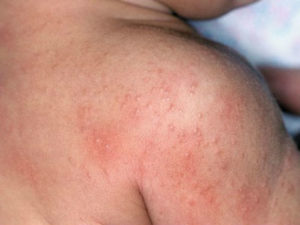
Дерматит может поразить любую часть тела, в том числе и лицо. Основные симптомы – это зуд и появление сыпи. Предрасполагающим фактором является употребление в пищу продукта, который является аллергеном для конкретного человека.
Причины
Причина развития аллергического дерматита заключается в индивидуальной гиперчувствительности. При столкновении с раздражителем (употреблении в пищу продукта-аллергена) развивается негативная кожная реакция замедленного типа.
Основное значение в развитии воспаления играют Т-лимфоциты. Появление первых признаков реакции отмечается в период от 3 до 14 дней после употребления продукта-аллергена.
Заразно ли заболевание?
Воспаленная кожа, покрытая сыпью, выглядит не слишком привлекательно. Больные испытывают не только физический, но и моральный дискомфорт, особенно если высыпания расположены на открытых участках тела. Окружающие, увидев воспаленную кожу, начинают шарахаться от больного, опасаясь заразиться.
А между тем, пищевые дерматиты не заразны, поэтому больной не представляет опасности для окружающих.
Как отличить от атопического?
Разница между пищевым и атопическим дерматитом заключается в природе заболевания. Склонность к развитию атопического дерматита передается по наследству, это заболевание является хроническим. Если пищевые аллергии можно вылечить, просто исключив употребление определенных разновидностей еды, то при атопии кожи такими простыми мерами не обойтись.
Как проявляется в разные периоды жизни?
Как уже упоминалось, аллергический дерматит, зачастую, проявляется в раннем возрасте. Разберемся, как протекает заболевание в разные периоды жизни.
У новорожденных
У младенцев воспалительные реакции кожи аллергической природы проявляется в том случае, если мама в период вынашивания употребляла много высокоаллергенных продуктов или питалась неполноценно. Кроме того, фактором, провоцирующим развитие недуга, могут быть осложнения беременности.
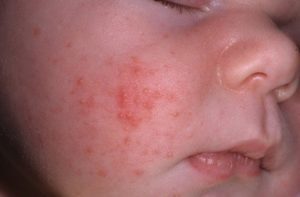
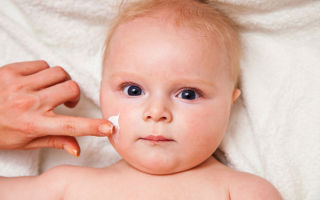
Проявляется заболевания покраснениями и появлением сыпи. Чаще всего, поражается кожа на щечках.
У младенцев
В возрасте до года риск развития пищевого дерматита одинаков при любом типе вскармливания. Причины этого:
- употребление мамой продуктов аллергенов (при грудном вскармливании);
- неподходящая смесь (при кормлении заменителями грудного молока);
- слишком раннее введение прикорма или неправильный выбор продуктов для малыша.
Чаще всего, причиной пищевых аллергий являются следующие виды продуктов:
- белок коровьего молока;
- куриные яйца;
- рыба.
Совет! Очень важно не перекармливать малыша. Риск развития пищевого дерматита повышается у тех малышей, которые получают порции больше нормы. Постоянное перекармливание может спровоцировать негативную реакцию организма в форме развития воспалительного заболевания кожи.
У детей
Дети часто страдают пищевыми аллергиями. Это связано с тем, что иммунная и пищеварительная система у ребенка еще не совершенны. Неспособность незрелой печени переработать определенные вещества приводит к развитию воспалительного дерматологического заболевания. Симптоматика дерматитов, вызванных пищевыми аллергиями, стандартны, при этой болезни отмечаются:
- покраснение, припухлость кожи;
- сильный зуд;
- появление везикул.
Совет! Из-за выраженного зуда ребенок расчесывает кожу, что приводит к формированию корок. Кроме того, может присоединиться вторичная инфекция.
Высыпания чаще локализуются на коже лица и головы, а также на сгибах рук и ног.
У взрослых
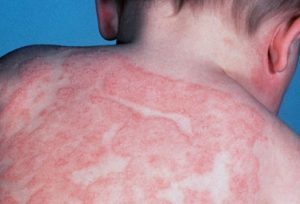
Заболевание протекает хронически. При обострении отмечаются следующие симптомы:
- появление сыпи в виде бугорков;
- образование плотных бляшек красного цвета;
- нарушение обменных процессов в тканях эпидермиса и дермы.
Кожа поражается чаще всего в верхней половине тела – на руках, ногах, шее, лице, груди и спине.
Диагностика
Поставить диагноз при этом типе дерматита несложно. Диагноз, чаще всего, ставится после визуального осмотра врачом. Но важно не только поставить диагноз, но и выявить её причину, то есть, определить тот продукт, который вызывает такую кожную реакцию. Для этого в период ремиссии проводятся специфические пробы. Проводится эта процедура так:
- под кожу больного при помощи шприца вводится раствор распространенных аллергенов, а также делают инъекцию стерильной водой;
- затем наблюдают за состоянием кожи. Над местом инъекции появляется покраснение.
Дополнительно врач может направить пациента на прохождение общеклинических анализов. При нетипичном течении заболевания необходимо сделать анализ содержания в крови иммуноглобулина типа E, биопсию кожи в месте воспаления, липидограммы и другие специфические анализы.
Способы терапии
Для лечения дерматита, вызванного аллергией, в первую очередь, назначают антигистаминные препараты.
Совет! Болезнь имеет свойство прогрессировать, поэтому необходимо обратиться к врачу нужно сразу после появления первых признаков.
Кроме того, необходимо удалить из организма опасный аллерген, попавший в организм вместе с пищей. Чтобы лечение приносило результаты, больной сразу же переводится на гипоаллергенную диету. Кроме того, рекомендуется витаминотерапия. Для лечения взрослых пациентов рекомендуется следующая схема:
- проведение очистительных клизм для выведения из организма аллергена;
- прием сорбентов и мочегонных средств, целью назначения этих препаратов также является с наиболее быстрое выведение аллергена;
- для укрепления организма рекомендуется введение препаратов хлористого кальция и тиосульфата натрия. Препараты вводятся внутривенно;
- препараты антигистаминных препаратов перорально;
- при тяжелом течении назначается гормональная терапия – прием препаратов с содержанием глюкокортикостероидов.
Если заболевание было выявлено на ранних стадиях, то достаточно использовать антигистаминные препараты наружно и внутренне. Этого лечения будет достаточно. В случае тяжелого течения, когда появляются обширные мокнущие поверхности с признаками нагноения, необходимо более серьезное лечение. Помимо антигистаминных средств, назначается:
- прием антибиотиков или антигрибковых препаратов (в зависимости от вида присоединенной инфекции);
- мази с содержанием кортикостероидов (наружно).
Медикаменты
Назначать медикаментозное лечение необходимо индивидуально с учетом клинической картины. Так, при легком течении заболевания назначают следующие антигистаминные средства:
- Супростин;
- Лоратадин;
- Кларитин и пр.
Курс приема антигистаминных средств продолжается 1-2 недели. Длительность приема и дозировка определяется индивидуально. Для наружного применения назначают мази или гели с содержанием антигистаминов. Примером такого средства является Фенистил гель. Кроме того, могут быть назначены следующие медикаменты для внутреннего применения:
- сорбенты: активированный уголь, Энетеросль и пр.;
- поливитаминные комплексы;
- пробиотики для восстановления микрофлоры кишечника – Линекс, Бифиформ и пр.;
- антибиотики необходимы при присоединенной бактериальной инфекции – Доксициклин, Суммамед и пр.
Для местного применения используют:
- средства, оказывающие противовоспалительное действие – Апридерм, Элоком и пр.;
- мази, ускоряющие скорость регенерации – Солкосерил, Бепантен и пр.;
- препараты, содержащие кортикостероиды – Афлодерм, Элоком и пр.;
- местные антисептики – раствор Хлоргекседина, Фукорцин и пр.
Средства гомеопатии
Гомеопатические средства используют в составе комплексного лечения, самостоятельное их применение недостаточно эффективно. Гомеопаты рекомендуют средства, содержащие экстракты:
- ромашки аптечной;
- крапивы;
- вечерней примулы.
Физиотерапия
Для более быстрого заживления кожи рекомендуют проводить следующие физиотерапевтические процедуры. Вид процедур, а также их количество определяется врачом. Чаще всего, назначают:
- Электрофорез с димедролом или хлористым кальцием. Эта процедура эффективно снимает зуд и отек.
- Использование ультрафиолета. Дозированное облучение стимулирует быстрое заживление кожи.
- Аппликации на воспаленную кожу с озокеритом. Процедура увлажняет, предупреждает шелушение.
- Электросон. Процедура показана пациентам с нестабильной нервной системой.
Лечение детей
При развитии пищевой аллергии у младенцев, получающих грудное молоко, необходима корректировка диеты матери. Женщине рекомендуют отказаться от продуктов, которые стимулируют пищеварение и являются распространенными аллергенами. Исключить нужно:
- соленья и маринады;
- копченые продукты;
- шоколад;
- орехи;
- мёд;
- красные и оранжевые овощи и фрукты;
- рыбу.
При лечении детей старше 1 года используются антигистаминные средства, сорбенты, витамины и пробиотики. Детям назначают следующие антигистаминные препараты:
- Димедрол. В форме таблеток назначают с 3 лет, малышам рекомендованы суппозитории.
- Пипольфен. Малышам назначают инфекции и таблетки (таблетку нужно растереть и смешать с небольшим количеством воды), драже можно давать с 6 лет.
- Фенистил. Применяется в форме капель и геля (наружно).
- Диазолин. Этот препарат в форме таблеток можно назначать с 1 года.
Обязательно назначается диета. Гомеопатия и физиолечение включаются в комплекс мер по рекомендации врача.
Итак, пищевая аллергия и атопический дерматит имеют много общего в проявлениях, но природа этих дерматологических заболеваний разная. Атопия кожи – болезнь наследственная, а пищевой дерматит связан с индивидуальной непереносимостью определенных продуктов.
Источник: https://moidermatolog.ru/dermatit/pishhevoj-dermatit.html
Дерматит у детей: виды, причины, лечение
Дерматит у детей – воспалительный процесс в кожном покрове, возникающий из-за воздействия различных раздражителей. Он проявляется как покраснения и высыпания на отдельных участках тела, симптоматика более выраженная, чем у взрослых.
При отсутствии лечения развивается хроническая форма дерматита, которая сопровождается ухудшением состояния кожи и самочувствия.
Чтобы диагностировать болезнь, врач проводит осмотр, назначает микроскопический анализ соскобов с поражённых участков, биохимические, иммунологические обследования. Лечение детского дерматита предусматривает устранение симптомов и причин заболевания.
Для этого используются антигистаминные, иммуномодулирующие, седативные, гормональные средства внутреннего и наружного применения, рекомендуются физиотерапевтические процедуры и диета.
- Атопический дерматит у ребенка. Воспаление кожи, вызванное реакцией организма на аллергены и внешние раздражители. Выделяют и другие провоцирующие факторы – генетическую предрасположенность, заболевания ЖКТ, дисбактериоз кишечника. Сопровождается зудом и жжением, покраснением и высыпаниями в виде пузырьков с жидкостью внутри, сухостью и шелушением кожи. Воспаление в эпидермисе вызывает повышенный уровень иммуноглобулинов IgE и IgG. Это антитела, которые организм вырабатывает, реагируя на аллергены. В большинстве случаев атопический дерматит диагностируется у детей первого года жизни, но встречается и в старшем возрасте.
- Себорейный. Воспалительный процесс в коже волосистой части головы, редко – лица и шеи. Первый признак заболевания – жирные корочки и чешуйки желтоватого цвета. Основная причина себорейного дерматита у детей – заражение грибком Malassezia furfur. При создании определённых условий он активно размножается, нарушая работу сальных желез. Чаще всего болезнь развивается у новорожденных на первых неделях жизни.
- Пелёночный дерматит. Воспаление кожи на внутренней стороне бёдер, гениталиях и ягодицах, вызванное длительным воздействием внешних раздражителей – мокрых пелёнок и памперсов, тесных подгузников и неподходящих гигиенических средств. В острой форме возникают покраснения и потёртости, они быстро превращаются в болезненные язвы. В некоторых случаях причиной заболевания становится склонность к аллергии, реакция на стиральный порошок или грязные руки при замене памперсов. Некоторые родители считают, что именно подгузники являются причиной дерматита, но это заблуждение. Они оберегают кожу ребёнка от контакта с мочой и калом, поддерживают на коже оптимальный кислотно-щелочной баланс.
- Контактный дерматит у ребенка. Воспалительный процесс, который развивается в местах непосредственного контакта с раздражителем. Чаще всего – это края и швы одежды, холод, ветер, у новорожденных – соска, под которой накапливается слюна, вызывающая раздражение кожи вокруг рта. Для лечения контактного дерматита достаточно исключить воздействие на кожу раздражителя. При отсутствии вторичных провоцирующих факторов болезнь проходит самостоятельно.
Признаки детского дерматита зависят от вида и степени тяжести, они быстро проявляются, позволяют поставить точный диагноз и назначить лечение на ранних стадиях.
- Себорейный. Небольшой зуд, жирные желтоватые чешуйки и корочки на волосистой части головы. При отсутствии лечения воспаление распространяется на уши, лицо, шею, грудь, подмышки и пах. Лечение усложняет грибковая инфекция, которая и является возбудителем болезни.
- Атопический. В большинстве случаев атопическим дерматитом болеют дети до 6 месяцев, болезнь диагностируется у детей до 5 лет, реже – у подростков. У детей до 2 лет наблюдаются покраснения, сухость, шелушение, мелкие пузырьки с прозрачной или полупрозрачной жидкостью, микротрещины. У детей с 2 до 7 лет симптомы проявляются в кожных складках, на ступнях и ладонях. При отсутствии лечения болезнь переходит в хроническую форму. Наблюдается утолщение кожи в зонах поражения, усиливается зуд и нарушается сон, пузырьки лопаются, кожа мокреет, а потом покрывается коркой. Периоды ремиссии сменяются периодами обострений.
Подобные симптомы характерны и для других видов детского дерматита. Болезнь не опасна для окружающих, но это не значит, что она не требует лечения. Дети во время болезни становятся раздражительными, часто плачут, плохо кушают и спят. Если в организм попадает вторичная инфекция, на коже образуются язвочки, появляется неприятный запах.
Если причиной дерматита является дисбактериоз, наблюдаются сбои в работе пищеварительной системы. Поэтому при появлении первых симптомов нужно обратиться к врачу. Он проведёт осмотр, назначит микроскопические исследования соскобов, анализы крови, мочи и кала, составит схему лечения с учётом возраста ребёнка и особенностей организма.
Лечение не только снимает симптомы заболевания, но и устраняет причину.
Дерматит у грудного ребёнка – воспаление кожи, которое возникает как реакция организма на провоцирующие внутренние или внешние факторы. К группе риска относятся дети, генетически предрасположенные к аллергии. Чаще всего болезнь встречается у новорожденных, а после 4-5 лет является исключением.
Основные причины дерматита у детей – это:
- Родители – аллергики или астматики.
- Инфекционные заболевания матери во время беременности.
- Приём лекарств матерью или ребёнком.
- Тяжёлая беременность, сложные роды.
- Неправильное питание матери при грудном вскармливании.
- Неподходящее питание ребёнка при искусственном вскармливании.
- Неблагоприятная экологическая обстановка.
- Недостаточный уход за ребёнком.
- Некачественные косметические и гигиенические средства.
- Несвоевременная замена подгузников.
- Несоблюдение правил гигиены.
Чтобы определиться с лечением и устранить причины дерматита, нужно поставить точный диагноз.
Высыпания на коже ребёнка – это повод немедленно обратиться к врачу – педиатру, дерматологу, аллергологу, инфекционисту или иммунологу. При подозрении на дерматит у грудничка врач проводит опрос родителей и осмотр ребёнка, назначает клинические и лабораторные обследования:
- Важную роль в диагностике играет оценка количества эозинофилов, иммуноглобулинов IgE и IgG. Их уровень можно определить методами MAST, RIST, RAST, ИФА.
- Для подтверждения или исключения аллергической природы заболевания проводятся кожные провокационные тесты с аллергенами.
- При вторичном инфицировании назначается бактериологическое исследование мазков.
Для изучения микрофлоры и поиска болезнетворных грибков берётся соскоб с поражённых участков. - Не менее важны результаты копрограммы, исследований кала на яйца глистов и дисбактериоз, УЗИ органов брюшной полости.
- Иногда требуется биопсия кожи.
- Для того, чтобы диагностировать дерматит, нужно исключить лимфому кожи, псориаз, ихтиоз, чесотку, микробную экзему, розовый лишай, гипериммуноглобулинемию Е, синдром Вискотта-Олдрича и другие болезни иммунной системы.
Лечение дерматита у детей – комплекс мер, направленных на снятие симптомов и устранение причин. Нужно:
- Исключить контакт ребёнка с аллергеном (раздражителем).
- Получить назначение на приём лекарственных препаратов – антигистаминных, седативных и антисептиков.
- Обеспечить лечение наружными средствами – лечебными мазями, кремами.
- Усилить эффект народными средствами – травяными ванными и настоями для протираний.
- Наладить работу кишечника бифидобактериями.
- Укрепить организм витаминными комплексами с содержанием кальция.
- Упорядочить рацион питания.
Основной принцип лечения дерматита – строгая диета кормящей матери при грудном вскармливании и тщательный подбор детского питания при кормлении искусственными смесями.
Из рациона кормилицы нужно исключить продукты, которые не усваивает детский организм, а также продукты, которые вызывают аллергию. То же самое касается детей до 5 лет, позже склонность к дерматиту слабеет – формируется состав ферментов и микрофлора органов пищеварения.
Постепенно организм учится усваивать продукты, которые не переваривал раньше.
Несвоевременное лечение усугубит проблему, что особенно опасно, когда речь идёт о детях. При хроническом дерматите высока вероятность вторичной инфекции и бактериального заражения.
Инфекции на кожи развиваются очень быстро и чаще всего вызывают стафилококковые пиодермии:
- Везикуло-пустулез.
- Псевдофурункулез.
- Фолликулит.
- Карбункулы.
- Фурункулы.
Инфекция стрептококковой этиологии при хроническом дерматите является причиной:
- Анулярного стоматита.
- Рожистого воспаления.
- Сыпи в форме фликтен.
- Импетиго.
- Кандидоза.
Большинство бактериальных инфекций при детском дерматите локализуются на поверхности кожи – в складках, местах сгибов конечностей.
Чтобы оградить ребёнка от дерматита, ускорить лечение и не допустить рецидива, требуется принять меры профилактики. От ребёнка и родителей требуется совсем немного:
- Исключите контакт с раздражителем (аллергеном).
- Следуйте назначениям и рекомендациям врача.
- Соблюдайте правила гигиены.
- Регулярно меняйте подгузник.
- Используйте детскую косметику для ухода за кожей.
- Давайте малышу принимать воздушные ванны.
- Следите за питанием.
- Больше бывайте на свежем воздухе.
Помните: иногда лечение дерматита у детей растягивается на несколько лет, болезнь удаётся победить только после того, как сформируемся иммунная система и микрофлора кишечника. Поэтому предупредить болезнь легче, чем лечить, а соблюдать меры профилактики легче, чем долгое время находиться в строгих терапевтических рамках.
Источник: http://dermatit.su/types/dermatit-u-detej/
Атипичный дерматит у детей и взрослых — причины возникновения, симптомы и лечение
Такое наследственное заболевание, как атипичный дерматит, проявляется у ребенка и взрослого в виде сыпи на коже. Патологический процесс возникает в раннем детском возрасте и склонен к рецидивизму. На протяжении жизни периодически проявляет себя в моменты возникновения предрасполагающих факторов. Пятна могут поразить любые участки кожи и сопровождаются неприятными симптомами.
Что такое атипичный дерматит
Одной из форм экземы, поражающей слой эпидермиса, называют атопический нейродермит кожи. Он имеет хроническую и периодическую форму проявления.
Атипичный дерматит – это подвид атопического, процесс изменения кожи на клеточном уровне, который сопровождается зудом, покраснением определенной области. Здоровая поверхность кожного покрова защищает клетки от воздействий окружающей среды естественным барьером.
Заболевание лишает кожу возможности защищаться от инфекций вследствие истощения клеточных соединений кератинового слоя.
Симптомы атопического дерматита
В зависимости от возрастной группы больного и степени тяжести заболевания симптомокомплекс может различаться. Существует легкий, средний и тяжелый ход болезни. Общим признаком всех трех форм является видимое проявление недуга.
Как выглядит атопический дерматит? Внешне проявляется как кожная сыпь, пятна или пузырьки с прозрачной жидкостью (папулы). Легкая форма возникает в виде простой крапивницы, а затем высыпания становятся насыщенного красного цвета.
Другие симптомы атопического дерматита:
- папулы сливаются в одну общую пораженную область кожи;
- постоянный зуд, который сильнее ощущается ночью;
- потеря веса;
- покраснения с выделяющейся жидкостью (экссудаты с мокнутием);
- гиперпигментация.
Места локализации атипичной сыпи зависят от одного из трех видов патологии:
- Диффузный – сыпь на всех частях тела.
- Распространенный – поражает также все участки тела, имеет границы.
- Локализованный – сыпь на небольшой площади поражения с четкой границей.
Хронический атопический дерматит
Атипичная экзема носит наследственный характер, вылечить ее навсегда невозможно. Хронический атопический дерматит обусловлен генетически и дает о себе знать в грудном возрасте.
Патология эпидермального слоя возникает из-за внутренних причин, поэтому не считается кожным заболеванием и не передается. Необходимо контролировать атипичную экзему, избегать провоцирующих факторов.
Если клиническая картина недуга ухудшается, то это сказывается на трудоспособности пациента. В некоторых случаях, если болезнь развивается, оформляют инвалидность.
Причины атопического дерматита
Единственной, научно доказанной причиной атопического дерматита выступает генетическая предрасположенность. Атипичная экзема проявляется лишь при наличии благоприятных для развития болезни условий.
В группу риска попадают люди, унаследовавшие заболевание, аллергики, мужчины после 40 лет, женщины после 30. Атипичное кожное поражение имеет аллергическую природу.
Атопическая аллергия устанавливается как ответ на раздражители:
- пищевые (продукты питания);
- контактные (при соприкосновении с материалом одежды);
- респираторные (плохая экологическая обстановка, пыль, пыльца, бытовая химия);
- шерсть животных.
Степень выраженности симптомов зависит от наличия у человека хронических заболеваний и ряда других патологий, подрывающих иммунитет. К факторам, увеличивающим возникновение, распространение, тяжесть атипичной экземы относят:
- запущенные инфекционные очаги;
- стресс, расстройство нервной системы;
- дисбактериоз кишечника;
- подвижное состояние психики у подростков;
- гормональные сбои;
- климатический период женщин;
- проблемы с пищеварением.
Атопический дерматит у детей
В большинстве случаев, если человек унаследовал атипичную экзему, то об этом узнают в грудничковом возрасте. Незрелая иммунная система не может выдержать большое количество новых аллергенов.
Атопический дерматит у детей характеризуется сыпью, локализируется на лице, локтях, коленях ребенка. При решении о начале прикорма следует посоветоваться с педиатром. В некоторых случаях младенческую форму дерматита называют диатезом.
В первые 12 лет жизни заболевание может проявиться на следующих стадиях:
- младенческой;
- детской;
- подростковой.
Диагностика атопического дерматита
Если сдать анализ крови, то при наличии атипичной экземы результаты покажут повышенный уровень иммуноглобулинов класса Е. Необходимо сделать кожную пробу для выявления антигена.
Так станет известен провоцирующий фактор. Дерматолог может назначить более сложные медицинские исследования, если возникнет подозрение на кожные заболевания.
При диагностировании атипичной экземы большую роль играет наследственный фактор.
С учетом анамнеза и расспросов о наличии заболевания у кровных родственников, выраженности АД в грудном возрасте проводится осмотр пораженных участков.
При диагностике атопического дерматита, постановке диагноза учитываются основные и дополнительные симптомы. Для подтверждения анализируемого заболевания необходима выраженность основных или 3 дополнительных признаков.
Информация про симптомы заболевания, которые учитываются при диагностировании, представлена в виде таблицы:
Типы симптомов / Признаки АД для диагностики
| Основные |
|
| Дополнительные |
|
Лечение атопического дерматита у взрослых
АД может пройти самостоятельно и в течение жизни ни разу не проявиться. В случае сохранения дефекта иммунной системы заболевание может затянуться и отразиться на здоровье взрослого человека.
После 12-ти лет течение патологии изменяется, и его называют взрослым атопическим дерматитом, вылечить который полностью нельзя. Можно способствовать снятию симптомов зуда, от которых страдает человек, и убрать покраснения.
Лечение атопического дерматита у взрослых проводится такими средствами:
- антигистаминные препараты (Кларитин, Зиртек);
- мембраностабилизаторы (Кетотифен);
- успокоительные препараты (Афобазол, экстракт валерианы или пустырника);
- противовоспалительные глюкокортикостероиды (Целестодерм).
Мази при атопическом дерматите у взрослых
На фармацевтическом рынке России существуют гормональные и негормональные мази при атопическом дерматите у взрослых.
Врачи-аллергологи утверждают, что монотерапия, включающая гели и крема, является не слишком эффективной, поэтому для начала следует установить причину кожной реакции.
Потом следует устранить раздражители и выбирать специальные мази, применяя их в комплексном лечении с другими препаратами.
Устранение симптомов с помощью гормональных средств проводится только под присмотром врача. Убрать зуд и отечность помогут следующие негормональные крема:
- Эплан;
- Бепантен;
- Скин-Кап;
- Экзодерил;
- Радевит;
- Гистан;
- Элидел;
- Протопик;
- Фенистил;
- Лостерин;
- Тимоген;
- Нафтадерм;
- Видестим;
- Актовегин и др.
Топикрем при атопическом дерматите
Для ухода за пораженными участками кожи применяется средство, разработанное французской лабораторией «Нижи». Топикрем при атопическом дерматите подходит младенцам, детям и взрослым для регенерации клеток кожи лица и тела.
Релипидирующие жировые вещества, входящие в состав крема, позволяют сохранять увлажненный эффект в течение суток.
Топикрем имеет разные удобные формы выпуска (молочко, гель), которые оказывают целебный эффект и обладают необходимыми свойствами для лечения инфантильной экземы:
- ликвидирует стянутость;
- смягчает кожу;
- придает эластичность;
- восстанавливает гидратацию;
- регенерирует гидро-липидную пленку кожи.
Крем с цинком при атопическом дерматите
На атопический диатез полезное действие оказывают мази с цинком. Вещество снижает симптомы заболевания, благоприятно воздействуя на клетки эпидермиса. Цинк присутствует во всех органах человека.
Суточная норма составляет 10 мг цинка. Вместе с пищей употребляется всего 25% необходимого организму количества.
Медицинские средства от атопического дерматита содержат оксид цинка, который обладает целым рядом лечебных свойств:
- абсорбирует УФ-излучение;
- регенерирует;
- активен против воспалений;
- выступает в роли антисептика.
Преимуществом применения крема с цинком при атопическом дерматите является неспособность цинковых соединений вызывать аллергию. Детям мазь следует наносить дважды в день на чистую, сухую кожу. Взрослым и подросткам медикамент можно использовать чаще. Список популярных цинковых кремов:
- Салицилово-цинковая мазь;
- Бюро плюс;
- Цинковая мазь;
- Цинокап;
- Деситин;
- Судокрем;
- Циндол (болтушка);
- Глутамол.
Таблетки при атопическом дерматите у взрослых
Успокоить надоевший зуд и убрать высыпания помогут таблетки при атопическом дерматите у взрослых.
Прежде чем применять препарат внутрь, необходимо проконсультироваться с лечащим врачом, чтобы исключить риск развития побочных эффектов.
Каждый отдельный препарат необходимо принимать в соответствии с инструкцией. Ниже представлены препараты, направленные на устранение симптомов. К ним относятся:
- Кларотадин;
- Асмовал 10;
- Кларифер;
- Кетотифен.
Лечение атопического дерматита у детей
В юном возрасте при обнаружении высыпаний очень важно не пускать на самотек развитие болезни. Если подойти к лечению со всей серьезностью, то можно не допустить трансформации болезни ребенка в более тяжелую форму.
До того как перейти к медикаментозному методу лечения малыша, необходимо выявить и устранить неблагоприятные факторы, аллергены, начать соблюдать диету.
Главными принципами лечение атопического дерматита у детей являются:
- Вспомогательная терапия, цель которой – максимальное увлажнение кожи (применяются эмоленты).
- Основное лечение в виде применения мазей (кортикостероидов местного назначения).
- В тяжелых случаях проводятся процедуры УФ-облучения и начинается прием более сильных препаратов.
Лечение атипичного дерматита народными средствами
Лечение инфантильной экземы – долгий и затратный процесс. Организм многих пациентов не в состоянии вынести постоянный прием таблеток.
На помощь приходит лечение атипичного дерматита народными средствами.
К примеру, сок чистотела, разведенный с кипяченой водой в пропорции 1:2, применяют в виде аппликаций, которые кладут на участок на 15 минут. Эффективными показали себя и другие натуральные средства:
- хмель;
- деготь;
- барвинок;
- софора японская;
- череда;
- вино;
- травяные настои;
- дегтяное мыло;
- картошка;
- масло герани или чайного дерева.
Профилактика атопического дерматита
В медицинской практике существует три способа профилактики атопического дерматита – физиотерапия, соблюдение диеты и воссоздание гипоаллергенной среды.
Последнее нужно для устранения аллергенов и путей контактов с факторами, вызывающими раздражение, обострения проявлений дерматита. Важно следовать принципам профилактики, иначе лечебные мероприятия окажутся бесполезными.
Рекомендуется подобрать и соблюдать особый рацион диетического питания:
- С запретом на алкоголь, цитрусовые, морепродукты, кофе, орехи, шоколад, рыбу, специи, томаты, баклажаны, красный перец, горчицу, майонез, молоко, сосиски, колбасу.
- С частым употреблением супов, растительного масла, каши, отварного картофеля, огурцов, петрушку, чая, укропа, молочнокислых продуктов, однодневного творога, печеных яблок, компота из сухофруктов или яблок.
Источник: https://sovets.net/10902-atipichnyj-dermatit.html
Атопический дерматит у детей. Причины, симптомы, признаки, диагностика и лечение патологии
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания.
Необходима консультация специалиста, а также подробное изучение инструкции! Любого родителя пугают высыпания на нежной коже наших деток, но не все родители понимают, что кожа – это всего лишь «индикатор» того, что происходит в организме ребенка, особенно, если это аллергическая сыпь.
В период неблагоприятной экологической ситуации, аллергические заболевания у детей встречаются все чаще и чаще. И наша задача максимально не допустить развитие у ребенка аллергии, а если она все же появилась, то сделать так, чтобы увеличить периоды ремиссии заболевания. Не зря говорят, что ребенок «перерос» аллергию, но, к сожалению, это происходит не всегда.
Атопический дерматит – это генетически зависимое аллергическое заболевание, которое имеет хроническое течение и характеризуется появлением специфической сыпи на коже в результате извращенного иммунного ответа на внешние и внутренние факторы.
В литературе, отечественной и международной также можно встретить и другие названия атопического дерматита:
- экссудативный или аллергический диатез,
- нейродермит,
- атопическая экзема,
- конституциональная экзема,
- диатезное пруриго,
- почесуха Бенье и другие.
Немного статистики! Атопический дерматит – это наиболее часто встречаемое заболевание у детей. В некоторых европейских странах распространенность данного заболевания практически достигает 30% среди болеющих детей и более 50% из всех аллергических заболеваний. А в структуре всех заболеваний кожи атопический дерматит занимает по частоте встречаемости восьмую позицию в мире.
Несколько интересных фактов!
- Атопия или аллергия – это все же два разных состояния. Аллергия у человека на всю жизнь и возникает она на один и тот же аллерген (или несколько аллергенов), даже в небольших дозах. Атопия возникает на более широкий «ассортимент» аллергенов, со временем, факторы, вызывающие атопию, могут измениться, также может меняться и реакция иммунитета в зависимости от дозы аллергена (при небольших дозах аллергена атопия может не развиться вовсе). При атопии родители часто говорят: «У моего ребенка аллергия на все…». Представим ситуацию, что детям в ясельной группе выдали по 8 мандаринов. У половины или трети детей на щеках от такого количества лакомства появится нездоровый румянец на фоне сухой кожи, у некоторых из этих детей может появиться насморк или даже редкий кашель и только у одного ребенка разовьется выраженная аллергическая реакция в виде крапивницы или даже приступа удушья. Так у кого из этих детей аллергия, а у кого атопия? Не у всех детей аллергия на цитрусовые, при следующем дозированном приеме мандарин у большинства из них такой реакции уже не будет. И только один ребенок даст последующие аллергические проявления даже на одну мандаринку. Просто у тех краснощеких детей атопия, а у одного малыша настоящая аллергия в виде крапивницы и бронхиальной астмы.
- «Плохие» гены играют значительную роль в развитии атопии. Так, если у одного из родителей есть аллергическое заболевание, то риск развития атопии у ребенка достигает 50 – 55%, а если оба родителя аллергики – 80 – 85%.
- Принято считать, что атопическим дерматитом болеют только дети. Однако, не все дети «перерастают» атопический дерматит. И в последнее время взрослые все чаще страдают «нейродермитом» (так ранее называли атопический дерматит у взрослых).
- Маловесные и недоедающие дети, имеющие в своем рационе питания не разнообразную пищу, атопическими дерматитами не страдают.
- Искусственное вскармливание детей до 1 года – риск развития атопического дерматита. И немалую роль в этом играет кормление с бутылочки. Такие дети переедают практически всегда, т. к. ребенок съедает всю предложенную (даже если это больше, чем ему надо) еду очень быстро, а смесь утоляет чувство голода не сразу. При грудном вскармливании ребенок получает свою дозу молока медленно и к концу кормления чувство сытости уже наступает.
Иммунитет человека – это сложная система, поддерживающая нормальное состояние организма и обмена веществ, защитник от чужеродных микроорганизмов, вредных факторов на клеточном уровне, а еще и от собственных клеток, имеющих свойства антигенов. Также иммунитет поддерживает постоянство генного фонда организма на протяжении всей его жизни. Иммунитет – это способ защиты от чужеродных тел и веществ, несущих на себе чужеродную информацию.
- Борьба с инфекционными возбудителями – на любой инфекционный агент в организме происходит иммунный ответ, что не позволяет инфекции жить и размножаться по всему организму.
- Противоопухолевая функция позволяет клеткам и факторам иммунитета контролировать размножение атипических (раковых) клеток.
- Отторжение чужеродного материала происходит во время развития аллергического процесса, когда в организм попадает «чужой» антиген.
- Обеспечение нормального сосуществования матери и плода во время беременности. Ведь плод – это тоже, своего рода, чужеродное тело, а механизмы регуляции иммунитета позволяет не отторгнуть плод и доносить матерью долгожданного малыша.
- Противогельминтная функция позволяет бороться с различными глистными инвазиями и не допускать распространение паразитов из кишечника по всему организму.
- Регуляция процессов кроветворения.
Если представить себе иммунитет, это триллионы клеток. По некоторым данным у среднестатистического человека вес иммунных клеток достигает 1 кг, все они четко взаимодействуют и имеют свою обязанность:
- распознавание «своего и чужого»,
- иммунологическая память,
- внутриклеточное поглощение компонентов чужеродного агента,
- связывание с антигенами,
- уничтожение антигена,
- выведение продуктов распада чужеродных тел,
- выделение активных веществ, участвующих в иммунном ответе и многие другие.
Все иммунные клетки вырабатываются органами и тканями иммунной системы:
- красный костный мозг,
- тимус (вилочковая железа),
- селезенка,
- лимфатические узлы, миндалины, пейеровы бляшки кишечника,
- кровь.
| Группы иммунных клеток | Вид иммунных клеток | Где вырабатываются иммунные клетки | Функции иммунных клеток |
| Лейкоциты | Именно количественные и качественные данные лейкоцитов определяют при проведении общего анализа крови. По общему анализу крови доктор может судить о наличии воспалительного процесса, аллергического состояния, стадии его развития и о возможном исходе заболевания. | ||
| Агранулоциты: | |||
| Т-лимфоциты В-лимфоциты клетки-киллеры плазматическиеклетки (СD-клетки) | тимус лимфатические узлы селезенка |
|
|
| красный костный мозг | Фагоцитоз (внутриклеточное переваривание) чужеродного агента. | ||
| Гранулоциты: | красный костный мозг |
|
|
| палочкоядерные, сегментоядерные | |||
|
|||
|
|||
| Иммуноглобулины (антитела) | Именно иммуноглобулины вырабатываются в результате вакцинации или перенесенного инфекционного заболевания и отвечают за стойкий иммунитет. Стойкий иммунитет формируется при некоторых инфекциях (корь, краснуха, ветряная оспа, паротит, вирусный гепатит А и др.), благодаря этому, при сохранном иммунитете, некоторыми инфекциями люди болеют один раз в жизни. | ||
| Иммуноглобулин А | Образовываются лимфоцитами | Наибольшее значение имеет у детей первых месяцев жизни, обладает противовирусной и антибактериальной функциями. В большом количестве содержится в грудном молоке. | |
| Иммуноглобулин G |
Источник: https://www.polismed.com/articles-atopicheskijj-dermatit-u-detejj-prichiny-simptomy.html