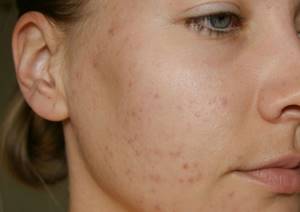
Угревая сыпь представляет собой воспалительное заболевание кожи, характеризующееся появлением элементов сыпи в виде мелких гнойничков, крупных гнойников или пузырьков. Высыпания или комедоны при угревой сыпи бывают вскрывшимися или закрытыми. Заболевание довольно широко распространено, пик проявлений угревой болезни приходится на подростковый возраст. Болезнь имеет хроническое течение и многофакторное происхождение.
Причины угревой сыпи
В проявлении угревой сыпи значительную роль играет наследственно обусловленное повышенное содержание мужских половых гормонов (андрогенов) в организме и слишком сильная секреция сальных желез.
Угревая сыпь развивается по следующему сценарию:
- чрезмерное образование кожного сального секрета;
- усиленное деление клеток поверхностного слоя кожи и замедление их слущивания;
- размножение бактерий вида Propionibacterium acnes в коже;
- развитие воспалительного ответа со стороны эпидермиса.
Причина появления угревой сыпи на лице и на других участках тела лежит также в изменении состава сального секрета кожи: в нем уменьшается количество жирных кислот с дезинфицирующими свойствами. А это, в свою очередь, снижает барьерные свойства кожи и провоцирует размножение бактерий.
Другим провоцирующим фактором формирования акне считается воздействие достаточно сильного стресса. При беременности также возможно первое появление или обострение угревой болезни.
Симптомы угревой сыпи
Угревую сыпь врачи подразделяют на легкую, среднюю и тяжелую формы. И хотя дерматологи до сих пор не сошлись в определении четких критериев для каждой степени акне, врачи ориентируются по площади распространения высыпаний, по глубине распространения и по общему числу элементов сыпи, образование рубцов после исчезновения высыпаний, влияние на общее состояние здоровья человека.
По стадиям заболевания выделяют:
- легкую стадию – формирование нескольких гнойничков (до 10);
- среднюю стадию – количество гнойничков от 10 до 40;
- тяжелую стадию — множество элементов сыпи.
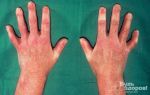
Угревая сыпь проявляется, как правило, на лице, на коже рук, на верхней половине туловища. Акне выглядят как узлы, узелки, гнойнички разного размера. Высыпания могут бать открытого или закрытого типа, последние характеризуются более узким отверстием выхода из волосяного фолликула. Открытые комедоны выглядят как черные точки.
Прыщи при угревой сыпи в виде крупных узлов локализуются чаще всего на коже спины и шеи. Из плотных образований, содержащих гной, комедоны постепенно превращаются в мягкие узлы. Кожа немного синеет, становится тоньше, формируются отверстия, из которых вытекает гной. Мелкие узелки могут сливаться и образовывать крупные конгломераты с множеством фистул.
Заболевание может пойти дальше и приобрести генерализованный характер.
После обострения угревой сыпи и разрешения высыпаний, формируются атрофические или грубые келоидные рубцы.
Угревая сыпь, локализованная на коже лица имеет некоторые отличительные черты у взрослых и у подростков. У взрослых пациентов поражается, как правило, нижняя половина лица, подбородок.
У подростков проявления акне локализуются в Т-области (нос и лоб). Время появления высыпаний часто совпадает с началом пубертатного этапа, так как именно в это время активируется выработка сального секрета.
Врачи отмечают большую выраженность воспаления у пациентов старшего возраста.
Диагностика угревой сыпи
Для верной постановки диагноза угревой сыпи врачу дерматологу достаточно внимательно изучить вид и характер высыпаний на коже и соотнести с данными истории заболевания. Из провоцирующих болезнь факторов следует иметь в виду некоторые гинекологические и эндокринологические заболевания и состояния, например, поликистоз яичников, позднее начало или любые нарушения менструального цикла, повышение уровня глюкозы крови и сахарный диабет. При наличии или при подозрении на указанные болезни показана консультация врачей смежных специальностей: гинеколога или эндокринолога.
Если угревая сыпь развивается у детей, то необходима консультация эндокринолога с целью исключения врожденного патологического увеличения надпочечников.
Лабораторные тесты могут пригодиться для выявления сопутствующих угревой сыпи заболеваний:
- анализы крови для количественного определения гормонов (тестостерона, лютеинизирующего гормона, фолликулостимулирующего гормона);
- выполнение исследования на толерантность организма к глюкозе.
В дифференциальной диагностике прыщи при угревой сыпи приходится отличать от проявлений множества дерматозов. К ним относятся: розацеа, узелковый саркоидоз лица, медикаментозный дерматит при длительном употреблении гормональных медикаментозных средств, в том числе стероидных препаратов, медикаментов против эпилепсии, иммунодепрессантов, лекарств с содержанием лития, брома или йода.
Лечение угревой сыпи
В терапии угревой сыпи используют наружную, а также системную терапию, в особых случаях их сочетание. Для лечения прыщей с легким течением дерматолог выбирает только наружные лекарственные средства, при средней степени тяжести процесса возможно сочетание наружных и общих медикаментов, при тяжелом протекании болезни основной упор делается на системный прием препаратов.
Лечение угрей преследует несколько целей:
- снижение выраженности воспалительной реакции;
- устранение или уменьшение количества Propionibacterium acnes;
- уменьшение продукции сального секрета;
- снижение регуляции работы сальных желез мужскими половыми гормонами.
Современные гели и кремы наружного применения при лечении угревой сыпи отвечают всем этим требованиям. Однако, существуют некоторые правила назначения и применения антибиотиков:
- нельзя применять антибиотики дольше 2 месяцев;
- нельзя принимать антибактериальные препараты в качестве поддерживающего лечения угревой сыпи.
Медикаментами первого выбора в терапии угревой сыпи считается бензоил пероксид. Это лекарство из разряда антибиотиков, которое действует на анаэробные микроорганизмы. Лекарственное средство эффективно в лечении как закрытых, так и открытых высыпаний.
Следующими по результативности выступают лекарства, содержащие ретинол. После обработки пораженных участков кожи данным препаратом закрытые элементы переходят в открытые и затем заживают без формирования рубца.
Антибактериальными свойствами обладает действующее вещество под названием азелаиновая кислота. Ее назначение обосновано наличием явного воспаления кожного покрова.
Хорошим результатом лечения угревой сыпи считается регресс более 90% высыпаний, это определяется как клиническая ремиссия.
После завершения основного лечения назначается поддерживающая терапия для предупреждения развития новых гнойничковых высыпаний. Лечащий врач дерматолог подберет индивидуальную схему терапии, препараты для нее и срок применения. Длительность терапии для достижения стойкой ремиссии может составлять 12 месяцев.
Если после терапии угревой сыпи остались заметные рубцы, то рекомендуется обратиться к косметологу для аппаратной шлифовки дефектов кожи.
Для того, чтобы предотвратить обострение угревой сыпи, необходимо внести некоторые изменения в свой рацион. Надо постараться убрать из диеты сладкие блюда и напитки, слишком жирную и острую пищу, фаст — фуд, газированные напитки. Полезным для кожи традиционно считается употребление кисломолочных продуктов, зелени, фруктов.
Учитывая хронический характер процесса и возможное рубцевание кожи после стихания высыпаний, всегда рекомендуется проводить лечение у грамотного платного дерматолога. Только врач может подобрать оптимальный состав лекарств и поддерживающую терапию. Далее необходимо придерживаться рекомендаций специалиста и правильно ухаживать за кожей.
Источник: https://medart.by/ugrevaja-syp/
Акне: что такое акне на лице, причины, симптомы. Лечение акне на лице
Акне (воспалительные образования на коже, угревая болезнь) — это наиболее распространенное заболевание сальных желез и волосяных фолликулов кожи, которое встречается от периода новорожденности до старости.
Акне стоит на втором месте по частоте среди кожных заболеваний в мире после экземы. Чаще болеют женщины, но у мужчин заболевание проходит тяжелее. У некоторых пациентов акне — наследственное заболевание (объясняется особенностями строения сальных желез и генетической чувствительностью к патогенам).
Известны случаи самопроизвольного излечения до 25 лет, но бывает, что, наоборот, болезнь приобретает хронический характер. Точный прогноз дать очень сложно, поэтому очень важно выяснить причины болезни и максимально устранить их, чтобы не было печальных последствий.
Как же возникают угри? Объясним подробнее этот процесс.
Как возникает угревая сыпь
Кожный покров состоит из трех слоев:
- эпидермис — наружный слой кожи, включает пять слоёв, располагающихся над дермой и осуществляющих преимущественно барьерную функцию,
- дерма — собственно кожа, соединительная ткань, расположенная между эпидермисом и нижележащими органами, от которых ее отделяет слой соединительной ткани – подкожной клетчатки,
- подкожная клетчатка – рыхлая соединительная ткань, часто богатая жировыми отложениями,
Самый верхний слой эпидермиса — роговой слой — выполняет защитную функцию. и живых клеток не имеет, а состоит из отмерших клеток. Толщина этого слоя может быть различной, зависит от интенсивности механической нагрузки на участок кожи.
Водно-липидная мантия покрывает роговой слой эпидермиса как скафандр и защищает кожу от вредных внешних воздействий, микроорганизмов и от потери влаги. Ее нормальный уровень кислотности (РН) составляет 4,5-5,5. Однако при акне, грибковых и др. заболеваниях кислотность кожи меняется.
Водно-липидная мантия обладает собственной микрофлорой, на ней в симбиозе дружно живут стафилококк эпидермальный, акне бактерии и некоторые грибки в определенной пропорции, которая строго индивидуальна. Эти бактерии поддерживают кислую среду на коже и не дают проникнуть в нее патогенным микроорганизмам.
Однако если этот баланс нарушается, некоторые бактерии начинают слишком активно размножаться. Кроме того, нарушения в верхнем слое эпидермиса снижают его защитно-барьерную функцию, и могут привести к проникновению в кожу (особенно при определенной патологии внутри организма) чужеродной инфекция из внешней среды.
Все это в совокупности и приводит к развитию угревой сыпи.
Изменения в химическом составе водно-липидной мантии могут быть вызваны многими причинами, Так, во время пубертатного периода (подростковый возраст) меняется кислотность и повышается выработка кожного сала из-за гормональной перестройки. Тонкие протока сальных желез закупориваются, деформируются, как следствие, появляются камедоны, жировики, а при активном развитии патогенной микрофлоры — акне.
Таким образом, акне является болезнью липидного обмена. Можно сказать, что у больных акне особая гиперчувствительность (как аллергия своего рода) на бактерии.
Как образуется акне
Непосредственно процесс образование угревой сыпи выглядит так. В результате патогенных воздействий или гормональных нарушений происходят изменения в химическом составе в верхних слоях эпидермиса.
Повышается секреция сальных желез и изменяется состав кожного сала. Нарушается процесс обновления клеток волосяного фолликула и утолщается роговой слой (фолликулярный гиперкератоз).
Наступает бактериальный дисбаланс (размножение одних бактерий и угнетение других). В результате начинается воспалительная реакция.
Если на коже появляются покраснения, воспаления, прыщи, подкожные болезненные элементы — это сигнал организма, что человек не здоров!
Как выглядит кожа при акне
Высыпания на коже бывают разного вида, и могут выглядеть как небольшой косметический дефект, не доставляющий больших неприятностей, или носить ярко выраженный воспалительный характер, что может доставлять значительные страдания пациенту.
Зоны высыпаний при угревой сыпи достаточно традиционны.. Чаще всего это лицо, так называемая Т-зона(лоб, нос ,подбородок), где больше всего сосредоточены сальные железы, питающие волосяной фолликул. В более тяжелых случаях это может быть не только лицо, но и спина, грудь, плечи, а иногда даже ягодицы и волосистая часть головы.
Акне характеризуется наличием нескольких разновидностей кожных дефектов. Рассмотрим их подробнее.
Открытые комедоны
Чаще всего на коже присутствуют черные точки в порах — это открытые комедоны. Они возникают в результате закупорки устья сальных желез кожным салом, косметическими средствами, пылью и т.п.
Локализуется открытые комедоны обычно на тех участках, где находится значительное количество сальных желез, как правило, это зона лба, подбородок и крылья носа. Единичные комедоны обычно устраняются правильным уходом за кожей.
Однако при пористой коже возможно образование многочисленных комедонов, причем не только на лице, но и на других участках кожи — на спине, на плечах и т.п. Такая ситуация требует специальных мер для очистки кожи, за советом лучше обратится к специалисту.
Закрытые комедоны
Белые подкожные пробки — закрытые комедоны – также достаточно частое явление. Закрытый комедон – это бугорок на коже телесного или белого цвета, слегка выступающие над поверхностью кожи. Он может быть малозаметен, ощущается лишь как некоторая неровность, если провести рукой по коже. Воспаления и каких-либо болезненных явлений при этом не наблюдается.
Милиумы
Милиум (белый угорь) – плотная поверхностная киста сальной железы. имеющее вид маленького белого зернышка. Это безболезненные, невоспаленные узелки беловатого цвета, величиной 0,5-3 мм, , содержащая густое кожное сало и кератин. Наблюдаются обычно на так называемых Т-зонах лица, а также на щеках, веках, реже – на туловище и гениталиях.
Папулы
Узелки «Papula» (папулы) – их обычно называю прыщами — это более тяжелый случай. Папулы — это плотные, резко очерченные прыщики диаметром 1 – 3 мм, несколько возвышающиеся над дермой. Гнойной головки они не имеют. Папулы обычно образуются из-из закрытых комедонов. Если папула сформировалась из открытого комедона, видно темную пробку, расширенное устье волосяного фолликула.
Могут быть как воспалительного, так и невоспалительного характера. Если возникает воспаление, то могут остаться рубцы, поэтому папулы надо лечить обязательно. Следует сказать, что папулы могут быть симптомом некоторых серьезных заболеваний,, например ветрянка, корь, сифилис, оспа, сибирская язва, красный плоский лишай.
Поэтому при появлении многочисленных высыпаний необходимо срочно обратиться к врачу!
Пустулы
Гнойнички «Pustula» это маленькие шарику, на самой верхушке которого есть белое пятно (гнойная головка). Вокруг пустулы обычно наблюдается болезненная краснота — воспаление. Пустулы могут вызывать очень сильные боли.
Это поражение эпидермиса возникает не только на лице, но и на разных областях тела. В принципе эти высыпания не опасны, но требуется лечение, так как гнойнички имеют инфекционную природу.
И нужна антисептическая обработка, а в тяжелых случаях – и лечение антибиотиками.
Узлы и кисты
В более серьезных случаях наблюдаются глубокие подкожные уплотнения — узлы и кисты. Узлы — это глубокие подкожные уплотнения диаметром более 5 мм красного или синюшно-багрового цвета, болезненны при пальпации.
После их заживления могут оставаться рубцы (различного типа — атрофические, гипертрофические, келоидные).
Кисты – это переродившиеся из-за воспалительных процессов узлы, обычно очень болезненные, имеют красновато-синюшный цвет.
Гнойные капсулы
Если же в глубоких тканях длительное время наличествует воспалительный процесс и образующийся инфильтрат не удаляется, может образоваться плотная объемная капсула, внутри которой содержится гной или кожное сало. Это образование специалисты называют кистой.
Рубцы и пигментация
Также при акне могут наблюдаться рубцы (последствия заживших высыпаний), а также различного размера пятна на коже (поствоспалительная пигментация).
Степени акне
Клинические формы акне подразделяются на невоспалительные и воспалительные. Невоспалительные форма акне – это открытые и закрытые комедоны, милиумы. Воспалительные формы – это поверхностные папулы и пустулы; узлы и кисты, а также акне глубокие индуративные, конглобатные; осложненные абсцедирующие, флегмонозные, молниеносные, акне-келоид, рубцующиеся.
Тяжесть заболевания, согласно классификации, предложенной Американской академией дерматологии, оценивается следующим образом:
- 1-я степень — наличие комедонов и единичных папул;
- 2-я степень — папулезная сыпь и незначительное количество пустул;
- 3-я степень — папулы, пустулы и от 3 до 5 узлов;
- 4-я степень — выраженная воспалительная реакция в глубоких слоях дермы с формированием множественных болезненных узлов и кист.
Однако наиболее удобна часто используемая и более понятная пациентам следующая классификация Акне, предложенная в 2000году(G Plewig M A Kligman):
- 1 степень (легкая) — менее 10 комедонов и папулопустул на ограниченном участке кожи.
- 2 степень (умеренная,средняя) — до 20 комедоны и 25 папулопустул на двух и более участках кожи.
- 3 степень (тяжелая) — много комедонов (свыше 21), много папулопустул (свыше 26), конглобальные и индуративные элементы, распространённая форма и выраженные психосоциальные нарушения.
Дифференциальный диагноз
С какими заболеваниями надо дифференцировать акне при постановке диагноза? Важно знать, что угревая сыпь может быть симптомом других, порой очень серьезных заболеваний. Это, например, розацея пустулезная, пустулезный угревидный сифилис, инфильтративно-нагноительная трихофития, акнеформные дерматозы.
Возможна также такая форма заболевания, как медикаментозные угри, которая является реакцией организма на некоторые лекарственные средства и исчезает при их отмене.
Причины акне
Акне -это почти всегда результат воздействия целого ряда причин. Однако их можно разделить на две большие группы — внутренние (эндогенные) и внешние (экзогенные).
- Эндогенные (внутренние ) причины акне связаны с нарушениями или отклонениями в работе организма пациента.
- Экзогенные (внешние) причины – это различные внешние воздействия на кожу, которые могут вызвать появление угревой сыпи.
В каждом конкретном случае причиной могут быть как отдельные единичные факторы, так и сочетание различных эндогенных и экзогенных факторов. Точную причину или комплекс причин поможет установить тщательное обследование, которое мы обязательно проводим в нашей клинике.
Эндогенные причины угревых высыпаний
Среди эндогенных причин прежде всего стоит выделить физиологические изменения, которые естественным образом происходят в организме и могут спровоцировать появление акне. Это прежде всего изменение гормонального фона:
- в подростковом периоде, когда гормоны еще не установились,
- при беременности или после аборта,
- перед менструацией.
Некоторые паталогии внутренних органов также могут сопровождаться угревой сыпью. Так, акне возможно при некоторых заболеваниях: дисфункция яичников при поликистозе, заболеваниях гипофиза и надпочечников и др.
Высыпания наблюдаются и при заболеваниях желудочно-кишечного тракта, таких как дисбаланс микрофлоры кишечника, гастриты, панкреатиты, гепатиты, нарушения в работе желчного пузыря, запоры, приводящие к интоксикации организма.
У мужчин при активном занятии спортом и приеме анаболиков и спортивного питания для улучшения рельефа мышц порой возможно появление различного рода угревых высыпаний.
Очень часто акне является следствием стресса. Даже однократный стресс приводит к выбросу гормонов, что может привести к нарушениям в эндокринной системе, и как следствие вызвать появление угревых высыпаний. Хронический стресс приводит к постоянному повышенному выбросу гормонов и снижению иммунитета, что открывает дорогу многим инфекциям, в том числе и воспалительным формам акне.
Вирусные заболевания – еще одна причина кожных высыпаний. Не только острая фаза герпеса, , но и носительство герпетической группы вирусов снижает иммунитет, и в результате организм не может справиться с нарушением микробной флоры. На коже расцветают бактерии, и акне приобретает затяжной хронический характер.
Гиперкератоз-утолщение рогового слоя кожи, закупорка пор усугубляет акне.
Зоны высыпаний и их связь с заболеваниями внутренних органов
Существуют классификация зон высыпания акне — зоны Захарьина-Геда — которая как географическая карта дает возможность понять, где произошел сбой в работе организма. Эта классификации соотносит зоны угревых высыпаний и внутренние органы человека.
Зоны Захарьина – Геда — это ограниченные участки кожи (зоны), в которых при заболеваниях внутренних органов часто появляются отраженные боли, а также изменения чувствительности в виде болевой и температурной гиперестезии.
Экзогенные причины появления акне
Среди экзогенных (внешних) причин угревых высыпаний в первую очередь стоит отметить неправильное и беспорядочное использование различной косметики, особенно тональных средств и корректоров.
Провоцирует акне и неправильный ежедневный уход, излишнее увлечение косметическими эстетическими процедурами. Это, например, чистки, которые НЕЛЬЗЯ делать при наличии воспалительных элементов на коже.
А выдавливать что либо в области носогубного треугольника и переносицы вообще опасно – это может привести к воспалению мозговых оболочек и менингиту.
Еще один провоцирующий фактор — чрезмерная инсоляция. Кожа на солнце и в солярии вроде бы подсушивается, однако компенсаторно это приводит к усилению выделения кожного сала, закупорке пор и обострению акне. К тому же солнце является великим иммунодепресантом.
Чрезмерное трение кожи, частое умывание, протирание лосьонами, синдром «чистюли» – все это также приводит к усилению акне, т.к. смывается защитный слой кожи со «своими» микробами, которые играют огромную роль в эпидермальном барьере. На пересушенной коже образуются микротрещинки — входные ворота для инфекции. Контакт с некоторыми химическими соединениями усиливают акне .
Какие виды микроорганизмов вызывают воспаления при акне
Воспалительные процессы при акне чаще всего вызываются следующими видами микроорганизмов:
Коринебактерии(анаэробы):
- Propionbacterium асnes-грамм положительные липофильные палочки
- Propionbacterium granulosum
- Гноеродные кокки : staphylococcus epidermis is и др. —
- Дрожжеподобные липофильные грибы Malassezia.
Гормоны при акне и их роль
Уже давно известно, что Акне является гормонозависимым заболеванием, то есть одним из факторв появления угрей являются нарушения гормонального фона.
Провоцирующими обычно являются такие гормоны, как тестостерон, дегидроэпиандростерон, инсулиноподобный фактор роста-1 (ИФР-1, соматомедин С).
Их гиперпродукция приводит к излишней работе сальных желез и даже изменению состава и качества кожного сала.
Но не только эти гормоны вызывают акне. Нарушение гормонального баланса гипофиза, коры головного мозга, работы яичников, надпочечников и щитовидной железы также может привести к акне. Поэтому надо помнить, что кроме дерматолога нужно обращаться к специалистам-эндокринологам при обнаружении, каких бы то не было нарушений в анализах крови.
Обострение прыщей за 5-7 дней до начала месячных объясняется повышением уровня стероидных гормонов и изменением гидратации эпителия фолликулов.
Появление высыпаний на коже может быть и после приема или отмены некоторых противозачаточных препаратов.
Во время стресса надпочечники вырабатывают в большем количестве андрогены, что вызывает гиперактивную работы сальных желез и упадок иммунитета – в результате акне расцветает.
Тем не менее достаточно часто молодым девочкам гинекологи назначают противозачаточные препараты при абсолютно нормальном гормональном фоне.
Не разумно назначение гинекологами наружной (топической) терапии акне без консультации врача-дерматолога.
Лечение акне – сложный процесс
Лечение акне – это чаще всего не просто лечение прыщей. Это лечение всего организма, приведение в порядок и гармонию работу его различных органов и систем. А для этого необходимо комплексное обследование и установление всех возможных причин заболевания, и тщательное соблюдение всех рекомендаций врачей.
Источник: https://www.medcenterrosh.ru/dermatologiya/ugri.html
Угревая сыпь
Угревая сыпь (акне, «прыщи») — хроническое заболевание сальных желез, возникающее в результате их закупорки и повышенной выработки кожного сала. Иногда угри воспаляются, приобретают вид розовых узелков, или нагнаиваются. Лечение угревой сыпи должно происходить под контролем врача-дерматолога, который подберет его в соответствии с типом кожи конкретного пациента.
Пигментация, или окраска нашей кожи связана с особым веществом — меланином. При повышении или, наоборот, снижении его выработки и распределения возникают расстройства пигментации.
Чаще всего веснушки — явление наследственное.
Не спешите с ними расставаться, тем более что после 30-35 лет они обычно бледнеют, а иногда и вовсе исчезают. Предприимчивые французы, даже ввели моду на веснушки, изобретя косметические средства, имитирующие пигментные пятнышки. Может быть, и у нас эта мода уже не за горами?
Почему веснушки любят блондинок?
Избранницы конопушек — блондинки и дамы с золотой шевелюрой. У них, как правило, более нежная, светлая и чувствительная к пигментации кожа, с тонким защитным слоем (эпидермисом), в котором расположено меньше сальных и потовых желез, уберегающих нашу «мантию» от жесткого ультрафиолета.
У светлокожих людей особые клетки (меланоциты) — вырабатывают меньше пигмента меланина — своеобразного экрана, который отражает разрушительные ультрафиолетовые лучи и препятствует их проникновению во внутренние кожные слои. Поэтому им особенно опасно подолгу жариться на солнышке: слишком велик риск кожных, в том числе и опасных онкологических, заболеваний.
Как защититься от появления веснушек?
Хотя первые вестницы тепла и придают женскому облику неповторимое очарование и шарм, многие представительницы прекрасной половины человечества мечтают от них побыстрее избавиться. Своими «золотыми полянками» веснушки обычно разукрашивают щеки и переносицу.
Если ваша кожа чувствительна к пигментации, спрячьтесь от солнечных лучей под зонтиком, защитите лицо широкополой шляпой, бейсболкой. Для прогулки выберите тенистую сторону улицы. Применение парфюмерии (тонального крема, пудры обязательно с УФ-фактором, на тон-другой темнее натурального цвета кожи) также уменьшит воздействие солнца на нежную кожу лица.
Почему не стоит сводить веснушки?
- Появившиеся пигментные пятнышки не спешите истреблять, прибегая к новейшим косметологическим методам, например, лазерной дермабразии или глубокому шелушению кожи с применением растворов различных кислот. Дело в том, что веснушки достаточно глубоко и прочно «сидят» в эпидермисе и удалить их полностью практически невозможно. К тому же глубокое шелушение совсем не безобидно: оно способствует старению кожи, вызывая преждевременное появление морщинок и складок, которые вам принесут еще большее огорчение.
- Крайне опасно сводить веснушки косметическими препаратами, в состав которых входит ртуть — токсичное вещество, способное вызвать серьезное отравление организма.
- Чтобы избежать сухости и ожога кожи, не применяйте без рекомендации косметолога или дерматолога отбеливающие средства, содержащие пергидроль и различные кислоты (например, аскорбиновую).
Чем можно отбеливать веснушки?
Наберитесь терпения и каждый день отбеливайте веснушки безвредными способами, которые успешно применяли еще наши бабушки.
Хорошей способностью обесцвечивать пигментные пятна обладают простокваша, кефир; соки — лимона, моркови, клубники, огурца; настои — петрушки, березовых листьев. Лучше их целебную силу использовать вечером перед сном. Вдобавок эти бесхитростные средства увлажнят, подпитают истощенную и слегка увядшую за зиму кожу необходимыми микроэлементами и витаминами.
В народе существует примета, касающаяся родимых пятен — человек с большим числом родинок «поцелован Богом» или другими словами: «чем больше родинок — тем счастливее человек».
Пожалуй, сложно найти взрослого человека, у которого не было бы ни одной родинки (невуса) на теле. В отличие от родимых пятен, при рождении у детей на теле нет родинок, они появляются в течение жизни. Считается, что в норме число родинок не превышает 100.
С медицинской точки зрения количество родинок напрямую зависит от наследственности. Основная масса людей порой не обращает внимания на родинки, однако врачи относятся к ним с настороженностью — ведь с увеличением числа родинок возрастает риск онкологических заболеваний.
Согласно статистике, в 70% случаев меланома (наиболее агрессивная из всех опухолей) возникает из длительно существующих пигментных невусов.
Жизненный цикл родинок
Каждая родинка имеет свой жизненный цикл. Обычно она появляется как небольшое плоское пятнышко, а потом может немного возвышаться над кожей. Это зависит от уровня расположения пигментных клеток (меланоцитов) в коже. Если они находятся в верхнем слое (эпидермисе) — родинки плоские.
Если погружаются глубже (в дерму), родинка начинает чуть-чуть возвышаться над уровнем кожи. Это «возвышение» не имеет никаких негативных последствий. Главное, чтобы родинка была одного цвета, небольшого размера и округлой формы на протяжении всей жизни. Существует много видов родинок.
Они бывают самых разных размеров и форм, принимают красную, коричневую и даже черную окраску, располагаются на любом участке тела. На родинках могут расти волосы, которые лучше не удалять, а срезать. Кстати, родинки с волосами – хороший признак. Это свидетельствует о высокой степени зрелости клеток.
У волосатых невусов меньше шансов переродиться в меланому.
Какие родинки могут быть опасны?
Так как родимые пятна встречаются часто, а меланомы развиваются редко, то неоправданно профилактическое удаление родинок. Часто бывает, что родинка своим присутствием на теле не радует, а мешает: при бритье, расчесывании волос, натирается сумкой или деталями тесной одежды.
Из-за того, что родинки находятся на теле в «неподходящих местах», они постоянно непроизвольно травмируются, присутствие таких невусов становится не только неприятным, но и опасным.
Особенно, если родинки болят, чешутся, внезапно увеличиваются в размерах (особенно при наличии неровных краев), темнеют, воспаляются, становятся пятнистыми, если родинки кровоточат, изъязвляются, то необходимо их удаление. Именно такие родинки могут переродиться в меланому.
Диагностика родинок
В подобных случаях при обнаружении у себя таких признаков перерождения родинки нужно обязательно обращаться к врачу- дерматологу.
Диагностика родинок проводится в два этапа. На первом этапе идет клиническая диагностика, на втором – эпилюминесцентная дерматоскопия ( безболезненное обследование аппаратом, позволяющим увидеть малейшие изменения в невусе). Ни в коем случае нельзя делать биопсию родинки (обследование, при котором берется ее кусочек). Родинку нельзя травмировать!
Что такое система «АКОРД меланомы»?
Для распознавания внешних признаков меланомы существует система «АКОРД меланомы» – памятка, в которой указаны пять признаков перерождения родинки:
- А – асимметрия – чтобы определить асимметрию, нужно провести воображаемую ось. «Хорошую» родинку эта ось разделит на две симметричные части. В клиниках для точной диагностики применяют специальный аппарат, при помощи которого можно «оценить» родинку по 12 осям.
- К – край – любые неровности и изменения (зубчики и т. д.) по контуру.
- О – окраска – любые изменения цвета.
- Р – размер – «пограничными» считаются невусы от 6 мм в диаметре. Чем больше родинка, тем больше вероятность перерождения; но и маленький размер не исключает осложнений: известны меланомы размером в 1 мм.
- Д – динамика – появление любых внешних изменений – корочек, трещинок, шелушения, кровоточивости, внезапное исчезновение родинки.
Если вы обнаружите хоть один признак из пяти – срочно обратитесь к врачу-дерматологу. Подтвердить или опровергнуть диагноз «меланома» возможно только после гистологического анализа.
Методы удаления родинок
Определить родинки, которые нужно удалять, поможет специалист (дерматолог, онколог).
В категорию родинок, которые стоит удалить, относятся невусы, расположенные на волосистой части головы, подбородке, шее, в паху, на спине у женщин (опасно постоянное трение застежкой бюстгальтера) и в складках кожи.
Следует удалять родинки на «ножках» (они могут перекрутиться и оторваться). И обязательно удаляют невусы, которые могут переродиться в меланомы.
В медицинской практике применяются несколько методов удаления родинок:
- хирургический – родинка удаляется при помощи скальпеля;
- криотерапия – невус замораживается струей жидкого азота;
- электрокоагуляция – на ткани родинки производится воздействие высокочастотным током;
- фотодинамическая терапия – применяется, когда невус начал перерождение в злокачественную опухоль или собирается это сделать. На опасную родинку наносится специальный крем, после чего место родинки облучается ультрафиолетовыми лучами;
- лазер – новообразование удаляется лучом, буквально выжигая «ненужные» клетки по слоям.
Преимущества лазерного метода
- Помимо непосредственного удаления родинки происходит тромбирование мельчайших сосудиков. Это не только предупреждает возможное метастазирование, но и практически исключает кровопотерю;
- Кожа регенерирует (восстанавливается) быстрее;
- Можно достичь хорошего косметического эффекта, что немаловажно при удалении родинок на лице и открытых частях тела.
- Современные обезболивающие средства позволяют практически не чувствовать боли от воздействия лазера.
Безусловно важно, какая лазерная установка применяется. Поэтому, если вы стоите перед выбором, кому доверить удаление своей родинки, то идите только к профессионалам, у которых на вооружении самые передовые медицинские технологии и оборудование.
Источник: https://medportal.ru/enc/dermatology/symptoms/69/
Что такое акне и каковы причины возникновения этого заболевания?
Наша кожа постоянно реагирует на воздействия со стороны внешней среды и на процессы внутри организма, сигнализируя о возникающих проблемах. Различные виды высыпаний и воспалений, таких как акне, выглядят непривлекательно, и их появление, мягко говоря, не может не огорчить.
Как назло, чаще всего угревая сыпь начинает преследовать нас с подросткового возраста, когда мы полны максимализма и остро реагируем на малейшие дефекты в своей внешности.
Чтобы снизить частоту возникновения акне, а также длительность его проявлений и не дать им стать причиной комплексов, необходимо определить происхождение этого заболевания.
В этой статье мы разберем основные причины наиболее часто встречающейся кожной проблемы — акне на лице и различных частях тела.
Что такое акне?
Акне — распространенное кожное заболевание, которое в основном поражает участки кожи, где сосредоточено множество сальных желез. В первую очередь страдает лицо, а также грудь и спина. Чаще всего акне возникает в подростковом и юношеском возрасте, однако встречается и у взрослых людей. Угри, прыщи, акне — все это различные названия одних и тех же проблем.
Виды и проявления акне
Акне обычно классифицируется по возрастному признаку: различают детское, подростковое и взрослое.
Это объясняется тем, что в каждом из возрастных периодов заболевание вызывается специфическими причинами и устранять их нужно с помощью разных методов.
Впрочем, в любом возрасте заболевание сопровождается повышенной жирностью кожи, появлением на ней черных точек, красных гнойничковых образований, рубцов и пятен.
Излишнее салоотделение может отмечаться в так называемой Т-зоне лица (лоб, нос, подбородок), на всем лице, верхней части спины, на груди. Можно устроить экспресс-тест на жирность кожи: в течение часа после умывания, пока она чистая, протрите ее сухой бумажной салфеткой. Если на салфетке остаются жирные следы, то это признак повышенной активности сальных желез.
Черные точки, или комедоны, — это окисленная поверхность жировых пробок, которыми забиваются поры кожи при усиленной работе сальных желез. В норме кожный жир выходит на поверхность в небольших количествах.
Его задача — защитить кожу от обезвоживания, обветривания и других негативных факторов окружающей среды.
Но если поры выделяют жир в больших количествах, то он скапливается на порах, окисляется при контакте с воздухом и темнеет.
Окисленная жировая пробка твердеет, затрудняя выход на поверхность кожи последующих порций жира. В месте скопления излишков кожного сала размножаются бактерии и начинается воспалительный процесс. Участок кожи вокруг жировой пробки набухает и краснеет, появляется гнойничковое образование, которое называют прыщом или угрем.
При большом количестве подобных образований говорят о гнойничковой (угревой) сыпи. На месте, где еще вчера были единичные прыщики, может возникнуть целая россыпь акне, если выдавливать жировые пробки грязными руками.
Многим сложно отказаться от привычки трогать проблемные участки (руки так и тянутся сами собой), но если не соблюдать элементарные нормы гигиены, это только поспособствует распространению инфекции. Для удаления акне лучше обратиться к косметологу, самостоятельно выдавливать прыщики не рекомендуется.
Во-первых, дома сложно обеспечить стерильные условия, во-вторых, неумелые действия способны лишь усугубить ситуацию: некачественно удаленная пробка приведет к еще большему воспалению, а также к травмированию и затем к рубцеванию кожи.
Рубцы и пятна, называемые постакне, возникают на месте гнойничковых образований, если воспаление было глубоким и повредило поверхность кожи. Рубцы возникают там, где соединительная ткань замещает разрушенную воспалением часть кожи. Они часто проявляются в виде ямочек или узелков. На лице после акне могут навсегда сохраниться глубокие рытвины.
Пятна, остающиеся после угрей, обычно розово-красные, иногда могут иметь голубоватый оттенок, со временем бледнеют. Их появление — результат выработки в месте воспаления пигмента меланина. На лице подобные пятна, как правило, небольшие, но на других участках кожи могут занимать площадь от одного сантиметра и более.
Причины возникновения акне
Факторов возникновения угревой сыпи великое множество. При этом среди остальных «лидируют»:
- гормональные нарушения;
- употребление стероидных препаратов;
- неправильное питание;
- авитаминоз;
- несоблюдение правил гигиены;
- злоупотребление декоративной косметикой;
- инфекция;
- наследственные факторы;
- снижение иммунитета;
- заболевания внутренних органов;
- стрессовые состояния;
- не подходящие показатели температуры и влажности окружающей среды.
Болезнь акне является следствием внутренних проблем организма, проявления которых на коже могут усугубляться неблагоприятным воздействием внешних факторов. При диагностике причин появления акне должна учитываться чувствительность кожи и наследственная предрасположенность.
Для кого-то даже при правильном образе жизни достаточно сменить климатический пояс, чтобы столкнуться с кожными проблемами, а кто-то не заботится особенно ни о питании, ни о режиме дня, ни о постоянном специальном уходе за кожей — и она все равно не преподносит неприятных сюрпризов.
Установить причины возникновения и степень акне в каждом конкретном случае, а также необходимость того или иного лечения способен только врач. В то же время до визита к специалисту можно самостоятельно облегчить протекание этой болезни и предотвратить появление рубцов.
Верным помощником в борьбе с прыщами и черными точками становится специальная косметика для ухода за проблемной кожей.
Правильно подобранные косметические средства и регулярные гигиенические процедуры заметно улучшают состояние кожи, а в сочетании с комплексным лечением и вовсе способствуют избавлению от акне.
Источник: https://www.kp.ru/guide/akne.html
Угревая сыпь
Угревая сыпь (акне) – заболевание кожного покрова, характеризующееся высыпанием на коже комедонов и гнойных пузырьков. Чаще всего поражаются участки тела, на которых находятся многочисленные сальные железы – спина, грудь, лицо. Угревая сыпь у детей начинается в период полового созревания.
По степени тяжести выделяется:
- легкая стадия (слабое воспаление кожи);
- средняя стадия (ярко выраженное воспаление);
- тяжелая стадия (многочисленные воспаления, образование рубцов).
Причины
Акне возникает в результате воспаления сальных желез и волосяных фолликул. Причины, влияющие на развитие заболевания:
- повышенное ороговение кожи;
- нарушение баланса жиров в организме;
- увеличение активности сальных желез;
- повреждения кожи;
- прием анаболических стероидов;
- гормональная активность.
Акне у женщин может обостриться за неделю до начала менструации.
Симптомы угревой сыпи
Угревая сыпь проявляется в виде кожных высыпаний различного типа:
- черные, серо-коричневые точки (открытые комедоны);
- белые точки (закрытые комедоны);
- красные узлы (папулы);
- гнойные бугорки (пустулы).
Угревая сыпь у взрослых людей (старше 25 лет) может служить симптомом гормональных изменений или болезней внутренних органов.
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Диагностика
Чтобы определить, как лечить акне, врач-дерматолог может назначить:
- анализ крови на гормоны;
- биохимический анализ крови;
- анализ на дисбактериоз кишечника;
- клинический анализ крови.
Если угревая сыпь вызвана гормональными изменениями, пациенту также понадобится консультация у эндокринолога.
Лечение угревой сыпи
Лечение акне зависит от стадии заболевания:
- мази, кремы, лосьоны, уменьшающие воспаление и сокращающие образование кожного сала (легкая стадия);
- средства для наружного применения, антибиотики, половые гормоны, уколы в пораженные области (средняя и тяжелая стадии).
Для очистки кожи проводятся:
- криотерапия;
- пилинг кожи;
- щипковый массаж лица.
Диета при угревой сыпи ограничивает потребление:
- сладкого (кроме меда);
- острого;
- жирного;
- кофе;
- молочных продуктов.
Опасность
Угревая сыпь в тяжелой стадии приводит к образованию на коже рубцов, которые может удалить только в косметическом кабинете или частной клинике дерматолог.
Группа риска
В группе риска находятся:
- подростки;
- люди, использующие некачественные косметические средства;
- люди с неправильным питанием.
Профилактика
Для профилактики акне пациентам рекомендуется:
- регулярно ухаживать за кожей лица и тела;
- не использовать жирную косметику;
- соблюдать сбалансированную диету.
Источник: https://illness.docdoc.ru/ugrevaiya_sip
Что такое розовые угри и как с ними бороться
В лечении этого кожного недуга главное вовремя обратиться к специалисту.
Считается, что румянец на щеках — это признак здоровья и показатель скромности. Но, на самом деле, он может являться предвестником такого серьезного кожного заболевания, как розовые угри или розацеа.
Что оно собой представляет, почему возникает и какими симптомами проявляется? На эти и другие важные вопросы отвечаю в материале.
ИСТОРИЧЕСКАЯ СПРАВКА
Розовые угри — это хронический дерматоз, при котором поражается центральная область кожи лица, из-за чего эпидермис обретает характерный розовый цвет.
Впервые изучил и описал данное заболевание французский врач Гай де Шальяк еще в ХIV веке. Также он ввел в медицинский обиход термин «купероз». Но параллельно данное заболевание величали «Pustule de vin», что переводится как «прыщи от вина». Считалось, что именно употребление спиртного приводит к формированию розовых угрей.
В 1812 году английский дерматолог Томас Бэйтман предложил переименовать заболевание на розацеа (rosaceus), поскольку в переводе с латинского rosaceus переводится как розовый (имеется в виду цвет) или сделанный из роз.
Таким образом этот термин наиболее точно характеризует симптоматическое проявление заболевания.
Сегодня все три названия активно используются, купероз — преимущественно в косметологии, а розацеа или розовые угри — в медицинской практике.
В Интернете есть множество псевдонаучных статей, в которых говорится, что купероз и розацеа — разные болезни, аргументируя такой подход несхожей симптоматикой и тем, что купероз якобы связан именно с расширением сосудов, а розацеа — с изменениями кожи, то есть появлением воспалительных элементов. Однако хочу подчеркнуть, что это одно заболевание, которое может сочетать в себе два этих состояния — и первичное сосудистое расстройство кожи, и заболевание эпидермиса, которое сопровождается нарушением работы сальных желез.
ПРИЧИНЫ ПОЯВЛЕНИЯ РОЗОВЫХ УГРЕЙ
Согласно статистическим данным, распространенность заболевания составляет около 10% среди всего населения планеты. Лидерами по показателям заболевания являются США и страны Европы. Например, в Эстонии розацеа диагностируется у 22% населения, в Швеции — у около 10% населения. В США среди всех дерматозов розовые угри составляют около 10%. По Украине данных, к сожалению, нет.
Причин такого досадного явления немало. А именно:
- генетическая предрасположенность;
- климатические условия или резкая смена климата (жаркий климат);
- ультрафиолетовое излучение;
- обморожение или солнечные ожоги кожи лица;
- гормональный дисбаланс;
- врожденные иммунные аномалии;
- нарушения работы эндокринной системы;
- хронические заболевания желудочно-кишечного тракта;
- воздействие на кожу лица клеща Demodex folliculorum;
- стрессовый образ жизни;
- несбалансированный рацион питания (употребление острой, пряной, соленой и слишком горячей пищи);
- злоупотребление спиртными и кофеиносодержащими напитками (редко).
Чаще всего розацеа диагностируется у людей после 30 лет со светлой и чувствительной кожей, причем у женщин — чаще, чем у мужчин. Причиной развития заболевания в 15-20% случаев становится генетический фактор.
СИМПТОМЫ РОЗАЦЕА
Существует три стадии развития розовых угрей.
На первой стадии кожа приобретает нестойкий красный оттенок, который периодически возникает, как правило, в области щек, а затем бесследно исчезает. Однако со временем, ближе к началу второй стадии развития розацеа, ситуация усугубляется — на эпидермисе появляются «сосудистые звездочки», которые сигнализируют о стойком расширении сосудов.
Это говорит о том, что они больше не сужаются, вследствие чего кровь не движется с нужной скоростью, ткани не получают достаточное количество питательных веществ, а старые продукты распада и обмена не выводятся должным образом. Если обратиться за помощью к дерматологу еще на этапе временного покраснения кожи, можно избежать появления «звездочек» и восстановить питания сосудов.
Чаще всего розацеа диагностируется у людей после 30 лет со светлой и чувствительной кожей, при чем, у женщин — чаще, чем у мужчин
На второй стадии у пациента появляются высыпания, отечность лица, начинают формироваться узелки, воспалительные элементы, мелкие пустулы. Это происходит из-за снижения кожного иммунитета.
Также могут появляться болезненные ощущения в области глаз, в частности — жжение, покраснение век, слезоточивость и т. д.
В таком случае улучшить ситуацию может только комплексное лечение, подразумевающее прием лекарственных препаратов.
На третьей стадии развития, которая встречается довольно редко, в области лба, носа, подбородка, век, а также в ушных раковинах появляются опухолевидные новообразования. Кожа лица приобретает стойкий розовый цвет, может досаждать жжение (как и на второй стадии).
КАК ЛЕЧИТЬ РОЗОВЫЕ УГРИ
Лечение розацеа или купероза подразумевает комплексный медицинский подход, поэтому еще при появлении первых симптомов заболевания необходимо обратиться к врачу. Он проведет комплексную диагностику и назначит лечение, которое включает использование специальных лекарственных мазей, тонизирующих средств, прием антибиотиков, витаминных комплексов, соблюдение диеты.
Продолжительность лечения будет зависеть от причины, которая спровоцировала развитие заболевания, и состояния кожи пациента на момент обращения к специалисту. Также возможно проведение аппаратных процедур лечения.
Устранить заболевания самостоятельно невозможно. Поэтому, если у вас появились кратковременные «приливы», при которых вас кидает в жар, а кожа обретает красный оттенок, обратитесь к дерматологу. Не ждите, пока на лице появятся узелки и пустулы. Лучше ошибиться, чем недооценить.
Источник: https://tsn.ua/ru/blogi/themes/health_sport/chto-takoe-rozovye-ugri-i-kak-s-nimi-borotsya-1247013.html