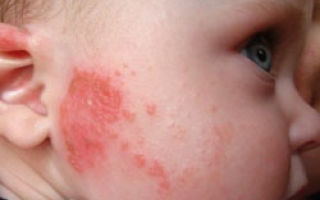
Атопический дерматит — самое распространенное детское заболевание в развитых странах. По данным американских исследователей, заболеваемость атопическим дерматитом за последние три десятилетия увеличилась в два-три раза и сейчас им страдают от 15 до 20 % детей.
Атопический дерматит — не аллергия
В отличие от аллергии, которая относится к аутоиммунным заболеваниям, дерматит является заболеванием кожи, при котором нарушаются защитные функции ее верхнего слоя — эпидермиса.
По мнению специалистов Американской академии дерматологии, у людей с атопическим дерматитом наличествует мутация гена, отвечающего за производство белка filaggrin. Filaggrin — это белок, который помогает поддерживать здоровый защитный барьер кожи.
Дефицит филаггрина влияет на проницаемость кожи: нарушается плотность эпидермиса и, как следствие, кожа теряет влагу. Из-за снижения защитной функции кожи аллергены и бактерии легко проникают в ее внутренние слои и могут вызывать воспаление. Именно поэтому многие люди с атопией имеют очень сухую кожу, подверженную инфекциям.
Дети с атопическим дерматитом имеют большую склонность к аллергии и к одному из ее самых тяжелых проявлений — астме.
Атопический дерматит — проблема не только детская
Обычно атопический дерматит возникает у детей в возрасте до пяти лет. Главной его причиной является генетическая предрасположенность, на наличие которой в семье могут указывать:
- такая болезнь, перенесенная в детстве родителями;
- поллиноз или другие виды аллергии к родителей.
Прогноз атопического дерматита, как правило, является благоприятным: дети обычно перерастают эту болезнь к раннему юношескому возрасту.
Но патология может проявляться и у взрослых. Такие случаи связаны с ранним наступлением заболевания, тяжелым его течением в детстве и распространением на большую площадь кожи с сопутствующей астмой или поллинозом и/или семейным анамнезом атопического дерматита.
Впрочем, во взрослом возрасте атопический дерматит начинается редко: им страдают только 2% пациентов старше 20 лет.
Когда при атопическом дерматите вредна диета
Поскольку при атопическом дерматите первопричиной является именно дерматит, а не аллергия, противоаллергенные диеты не способствуют улучшению и могут даже ухудшить состояние больного. Ведь и без того ослабевший из-за дерматита организм вследствие диеты ограничен в полезных веществах.
По утверждению американского врача из Бостона Майкла Янга (Michael C. Young), только треть детей грудного возраста, больных атопическим дерматитом, страдают аллергией и поэтому требуют специальной диеты. Но переходить на нее нужно только после того, как аллерголог подтвердил, что ребенок действительно имеет аллергическую реакцию на определенный продукт.
Ведь, как выяснил ученый, дети с атопическим дерматитом, которые находятся на строгой противоаллергенной диете, со временем начинают острее реагировать на аллергены.
И если на ранних этапах заболевания на аллергены реагировала только кожа, на которую они попадали вместе с домашней пылью или дымом от готовящейся пищи, то со временем у таких пациентов может развиться даже анафилактический шок.
Доктор Янг считает, что исключение потенциально аллергенных продуктов из рациона детей может только навредить: у 77% пациентов, которые болели в детстве атопическим дерматитом и не употребляли определенную пищу, позже проявлялись аллергические реакции на ее пищевые аллергены. При этом какой-то отдельный «самый аллергенный аллерген» врач обнаружить не смог.
По мнению доктора, ухудшить общее состояние организма могут низкоуглеводная и безглютеновая диеты. Эксперименты Янга показали, что дети, которым постепенно вводили в рацион крутые белки куриного яйца, кипяченое молоко, сою, не имели аллергии на эти продукты во взрослом возрасте.
Однако добавлять любые продукты в рацион ребенка-атопика нужно осторожно и только после консультации с врачом.
Детей с атопическим дерматитом вакцинировать можно
Американская академия дерматологии рекомендует людям с атопическим дерматитом вакцинацию.
Дети с атопическим дерматитом имеют меньшее количество белка филаггрина не только на коже, но и на слизистых оболочках. Это делает атопиков более уязвимыми и подверженными вирусным заболеваниям. Кроме того, некоторые болезни, например ветряная оспа, из-за повышенной чувствительности кожи у таких детей протекают тяжелее.
Единственная вакцина, категорически запрещенная людям с атопическим дерматитом и даже тем, кто имел историю атопического дерматита в семье, — вакцина от натуральной (черной) оспы. Но сейчас ее нет ни в одном календаре прививок.
К каким осложнениям может привести заболевание
Вот перечень осложнений, связанных с атопическим дерматитом:
- Астма и поллиноз. Атопический дерматит иногда предшествует этим заболеваниям. Более половины детей младшего возраста с атопическим дерматитом имеют астму и сенную лихорадку в возрасте до 13 лет.
- Хронический зуд, шелушение кожи. Состояние кожи под названием «нейродермит» развивается с участка кожи, который чешется. После расчесывания он начинает чесаться еще больше. В конце концов человек может царапать кожу просто по привычке. Из-за это этого пораженная кожа становится обесцвеченной, плотной и утолщенной.
- Кожные инфекции. Повторные царапины на поврежденной коже могут превращаться в открытые раны и трещины. Это увеличивает риск инфицирования бактериями и вирусами, в том числе золотистым стафилококком и вирусом простого герпеса.
- Дерматит раздраженных рук. Особенно это касается людей, чьи руки во время работы часто подвергаются воздействию влаги, жесткого мыла, моющих и дезинфицирующих средств.
- Аллергический контактный дерматит. Это состояние распространено у людей с атопическим дерматитом.
- Проблемы со сном. Циклическое царапанье ран и их зуд могут привести к ухудшению качества сна.
Когда пора обратиться к врачу
У вас или ребенка атопический дерматит? Приведенные ниже признаки подсказывают, что необходимо обратиться за медицинской помощью:
- Если вам или вашему ребенку настолько некомфортно, что это влияет на сон и повседневную деятельность.
- Если на коже появились признаки инфекции — красные полосы, гной, желтые струпья.
- Вы продолжаете страдать от симптомов, несмотря на попытки выполнять предыдущие рекомендации и назначения врача.
- Немедленно обратитесь к врачу, если высыпания выглядит инфицированными, у ребенка поднялась температура.
Профилактика атопического дерматита
Советы, собранные нами у американских специалистов детской семейной клиники университета Айовы (США) и клиники Майо, помогут предотвратить вспышки дерматита и минимизировать высушивание кожи во время купания:
- Увлажняйте кожу по меньшей мере дважды в день.Кремы, мази и лосьоны сохраняют влагу в коже. Как правило, применяются два вида увлажнителей: эмоленты, то есть косметические кремы, реже — гели без содержания лекарственных средств и гормональные кремы. Последних не нужно бояться, ведь при правильном использовании гормональные кремы не всасываются и не вызывают побочных эффектов, зато снимают воспаление, зуд и покраснение кожи. Их нужно подбирать индивидуально вместе с врачом. Обязательно разделяйте увлажнение и гормональную терапию во времени.
- Выбирайте для ребенка одежду из хлопка.Он гигроскопичен, то есть быстро впитывает пот и не раздражает кожу.
- Попробуйте определить и исключить вещества или обстоятельства, которые ухудшают состояние при атопическом дерматите. Ухудшить реакцию кожи могут пот, стресс, ожирение, мыло, моющие средства, пыль и пыльца растений. Сократите контакт с этими раздражителями, не нервничайте сами и не передавайте свою тревогу ребенку.
- Решение о необходимости диеты принимайте только после консультации с врачом,если у вас или ребенка подтверждена пищевая аллергия.
- Принимайте непродолжительные ванны или душ. Ограничьте время процедур в ванной и душе до 10-15 минут. Используйте теплую, а не горячую воду.
- Используйте только нежные мыла. Выберите мягкое мыло. Дезодорированное и антибактериальное мыло может удалить больше натуральных масел с вашей кожи и высушить ее.
- Тщательно высушивайте кожу. После купания аккуратно промокните кожу мягким полотенцем и нанесите увлажняющий крем, пока она еще влажная.
О неподтвержденных или не всегда эффективных методах
Относительно лечения атопического дерматита существует много мнений и подходов. Рассмотрим некоторые методы с позиций актуальных медицинских исследований.
Антигистаминные препараты не всегда помогают при атопическом дерматите
Классические антигистаминные препараты раньше часто назначались для лечения атопического дерматита, но сегодня ученые из детской семейной клиники университета Айовы (США) ставят эффективность такого лечения под сомнение. Антигистаминные препараты снимают зуд от высыпаний, вызванных высвобождением гистамина, но основная причина зуда при атопическом дерматите объясняется другими механизмами.
Поскольку классические антигистаминные препараты могут вызвать некоторую сонливость, их использование незадолго до сна может помочь ребенку заснуть. Но этот седативный эффект не сохраняется при длительном применении. Кроме того, новое поколение антигистаминных препаратов не вызывает или почти не вызывает сонливости.
Исключением могут быть случаи, когда атопический дерматит пациента совмещен с аллергией.
Атопический дерматит не нужно лечить мазями с антибиотиками
Мази с антибиотиками эффективны лишь тогда, когда наблюдается импетиго — кожная инфекция, которой особенно подвержена кожа детей с атопическим дерматитом. Чаще всего ее вызывает золотистый стафилококк (Staphylococcusaureus).
Заподозрить инфекцию следует при появлении на высыпаниях корочки или если из них сочится жидкость. Проконсультируйтесь со своим врачом относительно любых изменений вида поврежденных участков кожи.
Польза пробиотиков при атопическом дерматите не доказана
Врачи могут назначать пробиотики, но их эффективность не доказана. Анализ исследований в 2017 году не выявил существенного эффекта пробиотиков для лечения этого заболевания. Ученые отмечают, что для четких выводов необходима дополнительная информация.
Врачи не исключают, что со временем пробиотики могут широко использоваться в лечении атопического дерматита. Но для этого надо ответить на вопросы:
- Какой тип пробиотика использовать?
- В какой дозировке?
- На каком этапе жизни ребенка использовать пробиотики наиболее эффективно?
- Нужно ли персонализировать назначение пробиотиков?
Не помогают при атопическом дерматите
Не эффективны для лечения этой патологии:
- китайская травяная медицина;
- гомеопатия;
- массаж;
- длительное грудное вскармливание (оно полезно для ребенка вообще, но не является эффективным именно для лечения малыша-атопика);
- солевые ванны;
- обезвреживание пылевых клещей.
Подробнее узнать о том, как возникает и чем проявляется аллергия, вы можете здесь. Также советуем регулярно заходить на наш сайт, чтобы получать самую актуальную информацию о методах диагностики и лечения заболевания и его осложнений.
Источник: https://allergy.org.ua/ru/atopycheskyi-dermatyt-berem-bolezn-pod-kontrol/
«Кожно-венерологический диспансер №6»
Атопический дерматит – хроническое незаразное воспалительное поражение кожи, протекающее с периодами обострений и ремиссий. Проявляется сухостью, повышенным раздражением кожи и сильным зудом.
Доставляет физический и психологический дискомфорт, снижает качество жизни пациента в быту, семье и на работе, внешне представляет косметические недостатки. Непрерывное расчесывание кожи приводит к ее вторичному инфицированию.
Атопический дерматит является наиболее распространенным дерматозом (заболевание кожи), развивающимся в раннем детстве и сохраняющим те или иные свои проявления в течение всей жизни.
В настоящее время под термином «атопический дерматит» понимается наследственно обусловленное, незаразное, аллергическое заболевание кожи хронического рецидивирующего течения.
ОБЩАЯ ХАРАКТЕРИСТИКА АТОПИЧЕСКОГО ДЕРМАТИТА
Широкое распространение заболевания во всем мире связано с общими для большинства людей проблемами: неблагоприятными экологическими и климатическими факторами, погрешностями в питании, нервно-психическими перегрузками, ростом инфекционных заболеваний и количества аллергических агентов. Определенную роль в развитии атопического дерматита играют нарушения в иммунной системе детей, обусловленные укорочением сроков грудного вскармливания, ранним переводом на искусственное вскармливание, токсикозом матери во время беременности и лактации.
ПРИЧИНЫ РАЗВИТИЯ АТОПИЧЕСКОГО ДЕРМАТИТА
Появление заболевания обусловливается такими причинами и факторами риска:
- наследственная предрасположенность. Существует такое понятие как предрасположенность к атопии. При этом от родителей ребенку передаются определенные гены, которые могут отвечать на патологические реакции в организме ребенка. При этом если болен один из родителей, риск развития заболевания составляет около 50%. Если же больны оба родителя, риск повышается до 60-80%;
- наличие других заболеваний аллергического генеза. Это могут быть аллергический ринит, поллиноз, бронхиальная астма;
- пищевые добавки;
- пассивное курение в детском возрасте;
- психоэмоциональные нагрузки;
- средства бытовой химии;
- лекарственные препараты;
- предметы одежды из раздражающих кожу тканей (синтетика, шерсть);
- косметические средства;
- повышенная потливость;
- украшения из некоторых металлов;
- пищевые продукты.
ПРОФИЛАКТИКА АТОПИЧЕСКОГО ДЕРМАТИТА
Различают два вида профилактики атопического дерматита:
- первичную – направленную на предотвращение его возникновения,
- вторичную – противорецидивную профилактику.
Первичная профилактика. Проведение мероприятий по первичной профилактике атопического дерматита должно начинаться еще в период внутриутробного развития ребенка, задолго до его рождения. Особую роль в этот период играют токсикозы беременной, прием медикаментов, профессиональные и пищевые аллергены.
Особое внимание вопросам профилактики атопического дерматита следует уделять на первом году жизни ребенка. В этот период важно избежать излишнего приема медикаментов, искусственного вскармливания, чтобы не создавать благоприятного фона для гиперчувствительности организма к различным аллергическим агентам.
Соблюдение диеты в этот период не менее важно и для кормящей женщины.
Вторичная профилактика. Имеет своей целью предотвращение обострений атопического дерматита, а в случае обострения — облегчение их протекания.
Вторичная профилактика атопического дерматита, включает в себя: коррекцию выявленных хронических заболеваний, исключение воздействия провоцирующих заболевание факторов (биологических, химических, физических, психических), соблюдение гипоаллергенной и элиминационной диет и т.д.
Профилактический прием противоаллергических препаратов в периоды вероятных обострений (осень, весна) позволяет избежать рецидивов. Показано лечение на курортах Крыма, Черноморского побережья Кавказа и Средиземноморья.
Особое внимание следует уделять вопросам ежедневного ухода за кожей и правильному выбору белья и одежды.
- При ежедневном душе не следует мыться горячей водой с мочалкой. Желательно применять нежные гипоаллергенные сорта мыла (Dial, Dove, детское мыло, Эмолиум) и теплый душ, а затем аккуратно промокнуть кожу мягким полотенцем, не растирая и не травмируя ее.
- Кожу следует постоянно увлажнять, питать и защитить от неблагоприятных факторов (солнца, ветра, мороза). Средства по уходу за кожей должны быть нейтральными, не содержащими ароматизаторов и красителей (молочко Дардия, эмульсия Эмолиум, лосьон Сетафил ресторадерм).
- В белье и одежде следует отдавать предпочтение мягким натуральным тканям, не вызывающим зуд и раздражение, а также использовать постельные принадлежности с гипоаллергенными наполнителями.
Источник: http://kvd6.ru/atopicheskij-dermatit/
Городской кожно-венерологический диспансер
Атопический дерматит – это хроническое аллергическое заболевание, которое проявляется и сопровождается постоянным или периодическим сильным зудом и высыпаниями на коже. У младенцев его часто называют «экземой» или «эксудативно-катаральным диатезом», а у детей старшего возраста и взрослых – «нейродермитом», это старые названия одного и того же заболевания, которое носит название атопический дерматит.
Одной из причин возникновения атопического дерматита считается наследственная предрасположенность, т.е. у ребёнка страдающего этим заболеванием или родители или близкие родственники страдают одним из аллергодерматозом, бронхиальной астмой, аллергическим ринитом (насморком), непереносимостью некоторых лекарственных препаратов, пыльцы растений, отдельных пищевых продуктов и косметики (кремов, шампуней, дезодорантов и т.д).
Однако, только одного наследственного фактора недостаточно для формирования атопического дерматита.
Провоцирующими факторами являются: неблагоприятные факторы окружающей среды, некоторые продукты питания (цельное коровье молоко, яйца, орехи, кунжут, арахис, соя, бобовые, пшеница, пирожные, рыба, морепродукты, икра, фрукты и ягоды: клубника, малина, земляника, киви, цитрусовые, абрикосы, персики, гранаты, виноград, облепиха, дыня, ананас, арбуз, свекла, морковь, помидоры, пряности, шоколад, мёд, кофе, какао, копчёности, грибы, острое, солёное и др.); контактные аллергены (парфюмерная продукция, металлы в бижутерии и аксессуарах, латекс, клещи домашней пыли, шерсть животных, пыльца деревьев и трав, плесень, шерстяная или синтетическая одежда, мыла, дезинфицирующие средства, химические реагенты; климатические условия: (резкие перепады температур и атмосферного давления, влажность воздуха и др.), экологические факторы: (проживание или работа в промышленной зоне, возле автотрасс, пассивное табакокурение); наличие хронической инфекции, заболевание желудочно-кишечного тракта, бронхо-лёгочной системы и др.), контакт с грибами и микроорганизмами (стафилококки, стрептококки, кандида, дрожжи).
Мать должна беспокоиться о будущем ребенка не только во время беременности, но и до его зачатия.
Хронические заболевания женщины, профессиональные вредности и дурные привычки (курение, употребление алкоголя и наркотиков, токсикомания), вирусные и инфекционные заболевания, токсикозы и другая патология беременных способствуют формированию атопического дерматита и других аллергических заболеваний у её будущих детей.
Значительно повышает риск формирования этого заболевания приём различных лекарственных средств во время беременности и кормления грудью, в особенности антибиотиков и всевозможных пищевых добавок, несоблюдение диеты. В связи с этим ребёнок ещё в утробе матери подвергается мощной «атаке» пищевых аллергенов.
Во время кормления грудью неправильное питание матери особенно опасно, поскольку может спровоцировать у малыша не только атопический дерматит, но и расстройство желудочно-кишечного тракта и вызвать тяжелые аллергические реакции.
Способствует развитию заболевания ранний перевод ребёнка на искусственное вскармливание (коровье молоко или молочные смеси, раннее введение фруктовых и овощных соков, пюре, особенно оранжевой и красной окраски), а также экзотических фруктов, таких как манго, ананас, папайя гуава.
Атопический дерматит может развиться на фоне частых простудных заболеваний, очагов хронической инфекции (тонзиллиты, фарингиты, кариес, отит), глистных инвазий, заражением лямблиями, а также на фоне заболеваний желудочно-кишечного тракта (гастриты, дуодениты, дискинезия желчевыводящих путей, дисбактериозы). В квартире источниками химического загрязнения воздуха являются газовые плиты, печи, камины, электронагревательные приборы, строительные и отделочные материалы (синтетические обои, пенные наполнители, клеи, лаки, линолиум, мастики, ковровые покрытия и ткани, содержащие летучее органическое вещество – формальдегид.
Клиническая картина заболевания зависит от возраста пациента.
У новорожденных кожные проявления сопровождаются образованием пузырьков, из которых сочится прозрачная жидкость, поэтому раньше мокнущие формы атопического дерматита называли детской экземой.
Мокнущие участки кожи, чаще всего на щеках, верхних и нижних конечностях покрываются корками. Если кожа не мокнет для неё характерно шелушение, частое образование трещин, из которых сочится жидкость.
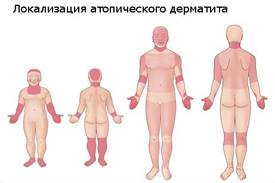
После двухлетнего возраста кожные поражения перемещаются в область кожных складок, заднюю поверхность шеи, заушные области, на сгибательные поверхности рук, подколенные ямки. При этом кожа становится сухой, покрывается мелкими зудящими узелками, шелушится и как правило, сопровождается сильнейшим зудом.
После десятилетнего возраста наступает «подростковая» стадия. В этот период патологическая картина локализуется на лице вокруг глаз и рта, шее, локтевых и подколенных ямках, верхней части туловища, внутренней поверхности бедер.
При этом кожа бледная, усиливается сухость, появляется зудящая узелковая сыпь и многочисленные расчёсы. Периоды обострения чередуются с периодами относительного улучшения. Течение атопического дерматита у детей длительное, стадийное и исчисляется годами.
Постепенно формируются серьёзные косметические дефекты кожи, некоторые дети с тяжелым течением заболевания становятся инвалидами.
Если в подростковый период болезнь не оставила своё наступление, то она может сопровождать пациента всю жизнь.
У взрослых пациентов течение атопического дерматита как правило тяжелое, с частыми обострениями, осложненное вторичной инфекцией.
Локализация процесса в основном локализуется на верхней половине туловища: (воротниковая зона, лицо, шея, волосистая часть головы, верхних конечностей).
Атопический дерматит может протекать как самостоятельно, так и в сочетании с другими аллергическими заболеваниями: бронхиальной астме, аллергическим ринитом и т.д.
, поэтому лечение атопического дерматита всегда носит комплексный характер, целью которого является устранение всех его проявлений и в этом принимают участие врачи специалисты: педиатр или терапевт (пульмонолог, гастроэнтеролог), аллерголог-иммунолог, психоневролог и родители и родственники больного.
Основная цель лечения атопического дерматита – максимально снизить количество обострений и тем самым обеспечить приемлемый уровень жизни больных.
Меры по предотвращению воздействия неблагоприятных факторов окружающей среды делятся на три группы:
- устранение аллергенов: в спальнях нельзя размещать ковры, мягкую мебель, тяжелые бархатные портьеры, ковровые покрытия, одеяла, подушки в шкафах хранить в пластиковых мешках, дверцы шкафов плотно закрывать, влажную уборку помещений проводить ежедневно, использовать подушки из гипоаллергенных материалов, смену постельного белья осуществлять еженедельно, одеяла и подушки стирать не менее 1-2 раза в год, пользоваться проглаженными простынями, наволочками, пододеяльниками, использовать наматрасники и чехлы на подушки на молниях, детские игрушки не должны быть из ворсистой ткани, а из пластика или дерева, исключить контакт с домашними животными, не устанавливать в комнате детей компьютер, телевизор, комнатные цветы, не пользоваться освежителями воздуха, книги и безделушки хранить в шкафах с плотно закрывающимися дверцами;
- очистка воздуха помещений с помощью бытовых устройств: кондиционеры, вытяжки, фильтры для систем центрального отопления (НЕРА-фильтры), и охлаждения, комнатные устройства для очистки воздуха, увлажнители и осушители воздуха (влажность воздуха должна быть 35-50%);
- борьба с микроклещами, грибками, аллергенами животных (кошек, собак), тараканами, загрязнителями воздуха, используя специальные средства для уничтожения клещей – акарициды: милбиол, акаросан, акардаст, аллергофф, бензилбензоат, 3% раствор танина).
В семье, где проживает больной человек с любым аллергическим заболеванием необходимо изменить привычный образ жизни и прежде всего бытовые условия! Необходимо отказаться от удобной мягкой мебели, пуховых подушек, пуховых и верблюжьих одеял, дорогих сердцу комнатных цветов, любимцев семьи – домашних животных.
Профилактику атопического дерматита следует начинать в перинатальном периоде совместными действиями врачей акушер-гинекологов и педиатров-дерматологов, которые могут провести генетическое консультирование женщинам, в семьях которых имеются больные родственники атопическим дерматитом.
Не пытайтесь самостоятельно победить болезнь или пользоваться «испытанными народными» средствами, а также услугами многочисленных «целителей» без медицинского образования. Своевременно обращайтесь к врачам – специалистам: педиатрам, дерматологам, аллергологам и т.д. Вовремя распознать болезнь — начать путь к выздоровлению.
Источник: http://gorkvd.ru/stacionar/my-lechim-2/atopicheskij-dermatit/
Атопический дерматит
Атопический дерматит – иммунозависимое воспаление кожи, сопровождаемое зудом. Это хроническое заболевание, которое может сопровождаться другими атопическими патологиями (связанными с повышенной чувствительностью организма к различным факторам внешней среды): бронхиальной астмой, крапивницей, насморком аллергического происхождения.
Заболевание широко распространено, обычно оно развивается в раннем детстве и часто рецидивирует.
Атопический дерматит характеризуется зудом, сухостью, утолщением кожи, характерными высыпаниями. Поражен может быть любой участок кожи, однако чаще всего руки и область под коленями.
Причиной атопического дерматита считается сочетание наследственной предрасположенности и сбоев иммунной системы.
Лечение атопического дерматита заключается в применении глюкокортикоидов, в снятии зуда, увлажнении кожи, предупреждении воздействия провоцирующих факторов.
Синонимы русские
Атопическая экзема, диффузный нейродермит, конституциональная экзема, складочная экзема, АД, пруриго Бенье, конституциональный нейродермит.
Синонимы английские
Atopic dermatitis, AD.
Симптомы
- Атопический дерматит сопровождается сильным зудом, особенно острым в ночное время.
- На коже возникает множество небольших, наполненных жидкостью пузырьков, расположенных на красных, опухших, приподнятых участках кожи. Когда пузырьки лопаются, жидкость вытекает, а на месте пузырьков появляются корочки.
- После острых поражений появляются следующие признаки:
-
- приподнятые покрасневшие участки кожи, покрытые коркой (при механическом раздражении (ресчесывании) из них может потечь жидкость);
- утолщенные, потрескавшиеся, чешуйчатые, чувствительные участки кожи;
- сыпь от красного до коричнево-серого цвета.
Поражению может подвергаться любое место на коже, однако чаще всего это руки, ноги, область в передней части локтевого сгиба, под коленями, на лодыжках, запястья, на лицо, шея и верхняя часть грудной клетки, также иногда кожа вокруг глаз, веки.
Атопический дерматит, как правило, впервые выявляется в возрасте до 5 лет. Уже проявившиеся симптомы иногда исчезают на несколько лет.
Общая информация о заболевании
Атопический дерматит – это воспаление кожи, сопровождаемое сильным зудом. Заболевание является хроническим и часто рецидивирует.
Атопический дерматит все более широко распространяется по всему миру. Как правило, первые эпизоды возникают в возрасте до 5 лет и могут сохраняться до взрослого возраста. Периоды обострения чередуются с «затуханием» симптомов. Заболевание проявляется воспалением, сухостью, утолщением кожи, сопровождается сильным зудом и характерными высыпаниями.
Причиной атопического дерматита является сочетание наследственной чувствительности, сухости кожи и сбоя в работе иммунной системы организма. Развитие заболевания связано с повышенной чувствительностью иммунной системы человека к определенным веществам, например пищевым продуктам (молоко, яйца, рыба, пшеница, арахис), пыли, плесени, перхоти, бактериям, обитающим на коже.
После первого контакта с аллергеном организм начинает вырабатывать антитела (иммуноглобулины), которые распознают чужеродное вещество и запускают иммунный ответ, направленный на уничтожение раздражителя.
Образовавшиеся антитела являются специфическими – направленными против одного конкретного вещества. Аллергическая реакция реализуется за счет действия иммуноглобулина Е. После его образования антитела прикрепляются к тучным клеткам, осуществляющим иммунный ответ.
На этом этапе симптомы атопического дерматита не проявляются.
Повторный контакт с аллергеном приводит к активации тучных клеток, к выработке большого количества иммуноглобулинов Е, выделению различных биоактивных веществ, которые привлекают в кожу клетки иммунной системы – эозинофилы, макрофаги и лимфоциты, – вызывающие хроническое воспаление. В развитии атопического дерматита большую роль также играет нарушение соотношения различных видов лимфоцитов.
Атопический дерматит имеет генетический характер и часто появляется у нескольких родственников. Иногда он сопровождается другими аллергическими заболеваниями (крапивницей, астмой, аллергическим ринитом).
Заболевание характеризуется непрерывным зудом, что может приводить к расчесам и к последующему вторичному бактериальному инфицированию. После нарушения целостности кожи рана может быть инфицирована различными бактериями, особенно золотистым стафилококком, обычно обитающим на коже. Присоединение инфекции утяжеляет течение заболевания.
Кроме того, усугубить симптомы могут следующие факторы:
- сухость кожи;
- стрессы;
- быстрые изменения температуры, усиленное потоотделение;
- контакт с моющими средствами, мылом, шерстью, синтетическими тканями, пылью, песком, сигаретным дымом, употребление некоторых продуктов (яйца, молоко, рыба, соя, пшеница).
Осложнения атопического дерматита включают в себя:
- инфицирование кожи в результате расчесов может приводить к импетиго – гнойничковому поражению кожи;
- блефарит (воспаление век) и конъюнктивит (воспаление слизистой оболочки век) – если атопический дерматит поражает область возле глаз.
Кто в группе риска?
- Лица с наследственной предрасположенностью к развитию заболевания
- Дети
- Лица, страдающие другими аллергическими заболеваниями
Диагностика
Диагноз «атопический дерматит» предполагают, исходя из клинических проявлений заболевания. Для подтверждения диагноза может потребоваться выполнение некоторых анализов.
Лабораторные исследования
- Суммарные иммуноглобулины Е в сыворотке крови – это определение общего количества иммуноглобулина Е в крови. Повышенный уровень может указывать на наличие аллергического процесса в организме. При этом данный анализ не позволяет определить наличие в крови определенных форм иммуноглобулина Е против конкретного аллергена.
- Определение специфических иммуноглобулинов Е к различным аллергенам. Такие анализы позволяют обнаружить иммуноглобулины к определенным аллергенам, то есть выявить возбудителя аллергии (например, подтвердить, что пыль или шоколад вызывает аллергию). Кроме того, возможно проведение комплексных исследований – «панелей аллергенов», в ходе которых кровь одновременно проверяется на наличие нескольких антител к группе схожих аллергенов. Например, если атопический дерматит вызван употреблением в пищу какого-либо пищевого аллергена, проводится поиск иммуноглобулинов Е одновременно к нескольким продуктам.
- Инъекционная кожная проба. Во время исследования пациенту при помощи иглы внутрикожно вводится микроскопическое количество предполагаемого аллергена. В случае положительной реакции на месте укола появляется покраснение или волдырь. Исследование позволяет выявить провоцирующий фактор развития заболевания.
Лечение
Лечение атопического дерматита направлено на снижение активности воспаления, уменьшение зуда и предотвращение обострений заболевания.
Основа терапии – противоаллергические препараты (глюкокортикоиды) в виде кремов, мазей, в тяжелых случаях – в виде инъекций. Целесообразно предотвращение воздействия провоцирующих факторов, например предметов, удерживающих пыль: подушек, одеял, матрасов, ковров, штор, мягкой мебели, мягких игрушек и др. Предпочтительна одежда из натуральных материалов.
Она не должна быть слишком теплой, это поможет предотвратить чрезмерное потоотделение. Больным рекомендуется избегать применения мыла, средств гигиены, раздражающих кожу, косметики, духов. Также следует избегать расчесов. Для этого советуют закрывать зудящие области, обрезать ногти и надевать на ночь перчатки.
Для увлажнения кожи могут применяться масла, крема, мази, увлажнитель воздуха.
При вторичном бактериальном заражении через расчесы назначаются антибиотики.
Также могут применяться следующие методы лечения:
- Прием иммуномодуляторов. Данный класс препаратов воздействует на иммунную систему человека.
- Светотерапия (фототерапия). Этот вид лечения предполагает воздействие на кожу определенного количества солнечного света или искусственного ультрафиолетового излучения. Данный метод применяется при обширном поражении кожи.
Профилактика
Существуют способы предотвращения рецидивов атопического дерматита.
- Следует реже купаться. Не стоит мыться каждый день; прием ванны должен занимать 15-20 минут, и лучше мыться не в горячей, а в теплой воде. Все это сведет к минимуму сухость кожи.
- Рекомендуется использовать мягкие моющие средства из натуральных компонентов, причем не слишком часто. Применение дезодорантов, духов, геля для душа, пены для ванн может приводить к сухости и раздражению кожи.
- Вытираться следует бережно, досуха, мягким полотенцем.
- Увлажняющие кремы помогут предотвратить сухость кожи.
Рекомендуемые анализы
- Суммарные иммуноглобулины E (IgE) в сыворотке
- Фадиатоп (ImmunoCAP)
Источник: https://helix.ru/kb/item/1604
Атопический дерматит
Одно из самых частых заболеваний в детском возрасте. Несмотря на широкое использование терминов «детская экзема» и «диатез», в классификацию ВОЗ внесено признанное аллергологами название атопический дерматит. Принято считать, что это заболевание кожи, развивающееся у лиц с наследственной предрасположенностью к аллергии под действием специфических факторов.
Причины возникновения и развития атопического дерматита
Атопический дерматит относится к мультифакторным заболеваниям. На его возникновение и течение влияют внешние и внутренние условия, которые могут усиливать или наоборот снижать степень тяжести болезни.
Благоприятными факторами являются: рациональное питание, хороший уход, правильная организация учебы и отдыха, спокойная эмоциональная обстановка дома и в детском учреждении (детском саду, школе и т.п.); генетические и расовые (светлокожие чаще страдают более тяжелыми формами), состояние иммунной системы и др.
К внешним неблагоприятным факторам риска развития атопического дерматита относятся: нарушения питания, плохой уход за ребенком, переутомление, наличие острых и хронических стрессовых ситуаций дома и в детском учреждении, наличие сопутствующих заболеваний (бронхиальной астмы, аллергического ринита, заболеваний желудочно-кишечного тракта, гепатобилиарной системы и др.).
К внутренним факторам риска относятся: генетически детерминированная предрасположенность к развитию аллергии, конституциональные особенности (диатезы) возраст ребенка (так, при тяжелом течении атопического дерматита установлена большая частота выявления таких факторов, как, в частности, патология беременности и родов, которая способствует ранней стимуляции иммунной системы плода, нарушению неонатальной адаптации и развитию заболеваний, требующих проведения лечебных мероприятий с включением антибактериальных, высокомолекулярных белковых препаратов, смесей для искусственного вскармливания и др.)
Одними из наиболее распространенных факторов риска являются нарушения диетического режима.
К ним относится нерациональное и/или несбалансированное питание матери во время беременности и в период лактации, в том числе и длительное необоснованное соблюдение «гипоаплергенной» диеты.
Определенное значение имеют и диетические семейные традиции, в частности злоупотребление глютенсодержащими продуктами (например, мучными продуктами и пищевыми злаками), консервированными, белковыми продуктами; недостаточное потребление овощей и фруктов.
В грудном возрасте к факторам риска относятся: ранний перевод на искусственное вскармливание, неправильный режим питания детей или позднее прикладывание к груди.
При естественном вскармливании грудное молоко препятствует заселению кишечника новорожденного патогенной микрофлорой и предотвращает развитие дисбактериоза кишечника, пищевой аллергии, болезней органов пищеварения.
Большое значение в формировании атопического дерматита имеют такие расстройства функций желудочно-кишечного тракта, как дисбактериоз, различные виды рефлюксов, дискинезия желчевыводящих путей, а также хронические болезни органов пищеварения, нередко способствующие развитию повышенной чувствительности к пищевым продуктам. В настоящее время патология желудочно-кишечного тракта выявляется у 95-100% больных.
Нарушение режима и правил ухода за кожей, к которым, в частности, относится использование средств, не предназначенных для детей (особенно новорожденных и раннего возраста).
Мыло, шампуни, кремы и лосьоны с высокими (щелочными) значениями рН вызывают чрезмерную сухость кожи, могут закупоривать протоки сальных желез и вызывать аллергические реакции.
Содержание в квартире домашних животных, птиц, аквариумных рыб также относится к факторам риска развития атопического дерматита.
Еще один фактор риска — нарушение правил вакцинации, проведение которой на фоне или вскоре после перенесенных острых или обострения хронических заболеваний, бактериально-вирусных и других инфекций может приводить к неадекватной нагрузке на иммунную систему.
К факторам, провоцирующим развитие болезни, можно причислить частые респираторные заболевания, особенно в раннем возрасте, наличие у ребенка очагов хронической инфекции в носоглотке и полости рта.
Таким образом, к основным факторам риска развития атопического дерматита относятся:
- отягощенный собственный и семейный аллергологический анамнез;
- нарушения диеты матери во время беременности и кормления грудью;
- курение матери и другие отрицательные факторы во время беременности и лактации;
- раннее искусственное вскармливание и неправильный режим питания детей, позднее прикладывание к груди;
- нарушения режима дня и неправильный уход за кожей;
- нарушение правил проведения вакцинации;
- неблагоприятные условия жизни, отрицательные социальные и экологические факторы;
- антибактериальная терапия во время беременности, лактации, а также антибактериальная терапия в младенческом возрасте;
- нарушения функций желудочно-кишечного тракта с рождения, энзимопатии, дисбактериоз кишечника и др.
- Пищевые аллергены
Последние занимают ведущее место среди причинно-значимых факторов при атопическом дерматите, а у детей первого года жизни, как правило, являются первой причиной развития заболевания.
По существу, при атопическом дерматите у детей пищевые аллергены — это стартовая сенсибилизация (повышенная чувствительность к продуктам), на фоне которой, в силу сходства антигенной структуры и развития перекрестных аллергических реакций между разными группами антигенов, формируется гиперчувствительность к другим видам аллергенов (пыльцевым, бытовым, эпидермальным).
Практически любой пищевой продукт может стать причиной развития атопического дерматита, но у детей первого года жизни наиболее часто развивается чувствительность к молочным продуктам, яйцу, пищевым злакам, сое, рыбе.
Пищевые продукты содержат многие аллергенные субстанции, которые на практике выделить бывает достаточно сложно. Для детского аллерголога, выясняющего влияние того или иного пищевого продукта, это важно при формировании индивидуальной диеты.
Клинические особенности атопического дерматита у детей
Основными проявлениями атопического дерматита являются интенсивный зуд и высокая кожная реактивность.
Дети расчесывают кожу периодически в течение дня, но особенно — вечером и ночью: Многие факторы (усиленное потоотделение, шерстяная одежда, мыло и пр.), помимо их роли как аллергенов, могут провоцировать зуд и расчесы.
Признаки атопического дерматита обуславливают необходимость тесного сотрудничества аллергологов и дерматологов.
По течению различают острый период болезни (воспалительных изменений на коже), подострый (стихания воспаления) и период клинической ремиссии заболевания, которая может быть полной и неполной (отсутствие «острых» проявлений — зуда, гиперемии, расчесов и др., но сохранение редких и минимальных обострений).
Диагностика атопического дерматита
В настоящее время разработаны международные критерии диагностики заболевания.
Диагноз основывается преимущественно на комплексе клинических данных, в первую очередь – внешнего осмотра. Аллергологический анамнез (семейный и индивидуальный), определение общего и специфических IgE, исследование гемограммы (эозинофилия) имеют вспомогательное значение.
Многие иммунологические методы исследования, а именно — определение субпопуляций лимфоцитов, уровня иммуноглобулинов А, М, G и др.), сегодня имеют не столько практическое значение, сколько являются перспективными разработками научных исследований.
В особо тяжелых и диагностически неясных случаях показана биопсия кожи.
Для выявления сопутствующих заболеваний проводится комплекс лабораторных и инструментальных методов обследования, определяемый индивидуально для каждого ребенка, больного атопическим дерматитом.
Общепринятыми являются следующие диагностические критерии:
- кожный зуд;
- поражение кожи: у детей первых лет жизни — высыпания на лице и разгибательных поверхностях конечностей, у более старших детей и взрослых — лихенификация (повышенная сухость кожи) и расчесы в области сгибов конечностей;
- хроническое рецидивирующее течение;
- начало заболевания в раннем детском возрасте (до 2-х лет);
- атопия в анамнезе или наследственная предрасположенность.
Дополнительные диагностические критерии:
- повышенный уровень сывороточного IgE;
- эозинофилия в крови;
- частые инфекционные поражения кожи, в основном стафилококковой и герпетической этиологии, связанные с ослаблением клеточного иммунитета;
- локализация кожного процесса на кистях и стопах;
- экзема сосков,
- рецидивирующие конъюнктивиты;
Лечение атопического дерматита
Излечение атопического дерматита таит в себе много сложностей. Оно зависит от периода болезни, степени тяжести, морфологических элементов поражения кожи и базируется на следующих принципах:
- диета;
- медикаментозная терапия (антигистаминные, противозудные препараты, средства, влияющие на сосудистую проницаемость);
- местное лечение;
- профилактика рецидивов.
Диета лежит в основе процесса.
Условно ее можно подразделить на элиминационную, то есть исключающую из рациона выявленные причинно-значимые аллергенные продукты и гипоаллергенную, подразумевающую исключение не только выявленных продуктов, но и, не являющихся определенно причинно-значимыми, но способствующих выделению в кровь гистамина (так называемых облигатных аллергенов: шоколад, мед, орехи, цитрусовые, яйца, квашенная капуста, красные и оранжевые плоды). Специалисты предпочитают термин «гипоаллергенная диета» ввиду его более широкого значения. Диетотерапия может значительно облегчить состояние ребенка, однако нередко болезнь требует более активного, медикаментозного вмешательства.
Среди лекарственных средств на первом месте стоят антигистаминные препараты, обладающие также противозудным эффектом. Это препараты первого поколения — Супрастин, Тавегил, Фенкарол, Диазолин, Фенистил, Пе-ритол; второго поколения — Зиртек, Кларитин.
Существует перспектива использования препаратов — Кларотадин, Лоратин, Кестин; второго-третьего поколения — Телфаст, Эриус, Прималан.
При выборе антигистаминного препарата необходимо учитывать его переносимость, возраст ребенка, предполагаемую продолжительность курса лечения, значимость возможных побочных эффектов в каждом конкретном случае, сочетание с другими лекарственными средствами, применяемыми у этого ребенка.
В исключительных случаях, когда речь идет о нестерпимом зуде и диффузном кожном процессе, допустимо применение системных глюкокортикостероидов: преднизолон, дексаметазон внутримышечно, у подростков — метилпреднизолон, триамцинолон — внутрь в течение 3-7 дней с дальнейшим постепенным снижением дозы.
К средствам, связывающим белок и снижающим проницаемость сосудов, относят препараты кальция, такие как глкжонат кальция, лактат кальция, глицерофосфат кальция, хлористый кальций.
Местное лечение включает мази, кремы, растворы, примочки, а также физиотерапевтические процедуры, при которых отмечается местный и системный эффект (переменное магнитное поле, электросон, поляризованный свет, иглорефлексотерапия).
Свинцовая вода, раствор сернокислой меди, раствор марганцевокислого калия, раствор чая черного отличаются вяжущим эффектом; 1%-водный раствор метиленовой сини, жидкость Кастеллани, фукорцин подсушивают и оказывают антимикробное действие; 1%-раствор ментола, 20%-водный раствор глицерина, болтушки содержащие цинк (циндол) — подсушивающие средства с противозудным действием. Мази 1, 2, 5%-салициловая мазь, крем Унна, крем F-99, цинко-нафталановая мазь (паста), березовый деготь, мази, содержащие анафан, ACD-фракции, ихтиол способствуют ликвидации лихенизации и инфильтрации.
В лечении атопического дерматита важное место занимают топические глюкокортикостероиды. Большинство из них обладают побочными эффектами, особенно при неосторожном применении.
Особой популярностью у врачей пользуется нефторированный местный глюкокортикостероид Адвантан из-за отсутствия у него побочных эффектов.
Препарат имеет разнообразные лекарственные формы (эмульсия, крем, мазь, жирная мазь) и разрешается к применению у детей с 6 месяцев.
Рекомендации по лечению атопического дерматита
- лечение в остром периоде зависит от степени активности кожного процесса, площади поражения, длительности заболевания, а также от преобладания феноменов «мокнутия» или «сухости и шелушения». Если ребенок впервые заболел, не стоит начинать его лечение с гормоносодержащих мазей. Большие площади поражения кожи также не являются абсолютным показанием для применения топических глюкокортикостероидов;
- необходимо тщательно санировать очаги хроническойинфекции, так как продукты жизнедеятельности следует выявлять сопутствующую патологию желудочно-кишечного тракта, нервной и эндокринной системы и активно лечить эти заболевания .
- тщательно диагностировать паразитарные инфекции, дисбиоз кишечника и проводить лечебные мероприятия
- обращать внимание на психоэмоциональные особенности ребенка и привлекать психолога к его лечению.
Важным направлением в терапии детей с атопическим дерматитом является профилактика рецидивов болезни.
Для детей разработаны меры «прикрытия» при проведении профилактических прививок, включающие применение антигистаминных препаратов до и после прививки.
Длительные, от 1 до 3 мес, курсы препаратов с противовоспалительным эффектом, типа Зиртека, Лopaтaдина, Налкрома повышают пороговый уровень местного воспалительного повреждения. Кроме того, такие курсы терапии позволяют если не избежать, то хотя бы отсрочить развитие респираторной аллергии у детей.
Не следует забывать также о положительных возможностях природных методов лечения, в том числе санаторно-курортных и гомеопатических.
Источник: https://www.inpromed.ru/detskiy-allergolog/atopicheskiy-dermatit.php

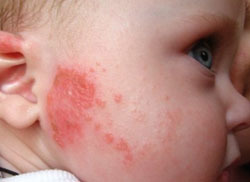 Атопический дерматит – это хроническое аллергическое заболевание, которое проявляется и сопровождается постоянным или периодическим сильным зудом и высыпаниями на коже. У младенцев его часто называют «экземой» или «эксудативно-катаральным диатезом», а у детей старшего возраста и взрослых – «нейродермитом», это старые названия одного и того же заболевания, которое носит название атопический дерматит.
Атопический дерматит – это хроническое аллергическое заболевание, которое проявляется и сопровождается постоянным или периодическим сильным зудом и высыпаниями на коже. У младенцев его часто называют «экземой» или «эксудативно-катаральным диатезом», а у детей старшего возраста и взрослых – «нейродермитом», это старые названия одного и того же заболевания, которое носит название атопический дерматит.