Среди склеродермий ряд специалистов выделяет две формы этого заболевания: системную и очаговую (ограниченную). Наиболее опасной считается именно системное течение этого недуга, т. к. в таком случае в патологический процесс вовлекаются внутренние органы, опорно-двигательная система и ткани.
Очаговая склеродермия характеризуется менее агрессивными проявлениями, сопровождается появлением на кожных покровах участков (полос или пятен) белого цвета, которые в некоторой степени напоминают шрамы, и имеет благоприятный прогноз.
Этот недуг чаще выявляется у представительниц прекрасного пола и 75 % больных являются женщинами 40-55 лет.
В этой статье мы ознакомим вас с причинами, симптомами и методами лечения очаговой склеродермии. Эта информация будет полезна для вас, вы сможете вовремя заподозрить начало развития заболевания и задать вопросы врачу о вариантах его лечения.
В последние годы это заболевание кожи стало более распространенным, и некоторые специалисты отмечают, что его течение более тяжелое. Возможно, что такие выводы стали следствием несоблюдения сроков лечения и диспансеризации пациентов.
Причины и механизм развития заболевания
Точные причины развития очаговой склеродермии пока не известны. Существует ряд гипотез, которые указывают на возможное влияние некоторых факторов, способствующих появлению изменений в продукции коллагена. К ним относят:
- аутоиммунные нарушения, приводящие к выработке антител против собственных клеток кожи;
- развитие новообразований, возникновению которых в ряде случаев сопутствует появление очагов склеродермии (иногда такие очаги появляются за несколько лет до образования опухоли);
- сопутствующие патологии соединительной ткани: системная красная волчанка, ревматоидный артрит и пр.;
- генетическая предрасположенность, т. к. это заболевание часто наблюдается среди нескольких родственников;
- перенесенные вирусные или бактериальные инфекции: грипп, вирус папилломы человека, корь, стрептококки;
- нарушения гормонального фона: климакс, аборты, период беременности и кормления грудью;
- избыточное воздействие на кожу ультрафиолетовых лучей;
- сильные стрессы или холерический склад темперамента;
- черепно-мозговые травмы.
При очаговой склеродермии наблюдается избыточный синтез коллагена, который отвечает за ее эластичность. Однако при заболевании из-за его избыточного количества происходит уплотнение и огрубение кожных покровов.
Классификация
Единой системы классификации очаговой склеродермии нет. Специалисты чаще применят предложенную Довжанским С. И. систему, которая наиболее полно отображает все клинические варианты этого заболевания.
- Бляшечная. Она разделяется на индуративно-атрофическую, поверхностную «сиреневую», узловатую, глубокую, буллезную и генерализованную.
- Линейная. Она разделяется на тип «удар саблей», летнообразную или полосовидную и зостериформную.
- Болезнь белых пятен (или лихен склероатрофический, каплевидная склеродермия, лишай белый Цимбуша).
- Идиопатическая атрофодермия Пазини-Пьерини.
- Гемиатрофия лица Парри–Ромберга.
Симптомы
Бляшечная форма
Среди всех клинических вариантов очаговой склеродермии наиболее часто встречающейся является бляшечная форма. На теле больного появляется незначительное количество очагов, которые проходят в своем развитии три фазы: пятна, бляшки и участка атрофии.
Вначале на коже появляется сразу несколько или одно сиренево-розовое пятно, размеры которого могут быть различными. Через какое-то время в его центре появляется гладкий и блестящий участок уплотнения желто-белого цвета. Вокруг этого островка сохраняется сиренево-розовая кайма. Она может увеличиваться в размерах, по этим признакам можно судить об активности склеродермического процесса.
На образовавшейся бляшке происходит выпадение волос, прекращается выделение кожного сала и пота, пропадает кожный рисунок. Участок кожи в этой области нельзя взять кончиками пальцев в складку. Такой внешний вид и признаки бляшки могут сохраняться различное время, после этого очаг поражения подвергается атрофии.
Линейная (или полосовидная форма)
Такая разновидность очаговой склеродермии редко наблюдается у взрослых (обычно она выявляется у детей). Отличие ее клинических проявления от бляшечной формы заключается только в форме кожных изменений – они имеют вид полос белого цвета и в большинстве случаев располагаются на лбу или конечностях.
Болезнь белых пятен
Эта разновидность очаговой склеродермии часто сочетается с ее бляшечной формой. При ней на теле больного появляются мелкие рассеянные или сгруппированные пятна диаметром около 0, 5-1, 5 см. Они могут располагаться на разных участках тела, но обычно локализуются на шее или туловище. У женщин такие очаги поражения могут наблюдаться в области половых губ.
Идиопатическая атрофодермия Пазини–Пьерини
При такой разновидности очаговой склеродермии пятна с неправильными контурами располагаются на спине. Их размер может достигать до 10 и более сантиметров.
Идиопатическая атрофодермия Пазини–Пьерини чаще наблюдается у молодых женщин. Цвет пятен приближен к синевато-фиолетовому оттенку. Их центр немного западает и имеет гладкую поверхность, а по контуру изменений кожи может присутствовать сиреневое кольцо.
Длительное время после появления пятен отсутствуют признаки уплотнения очагов поражения. Иногда такие кожные изменения могут быть пигментированными.
В отличие от бляшечной разновидности очаговой склеродермии идиопатическая атрофодермия Пазини–Пьерини характеризуется основным поражением кожных покровов туловища, а не лица. Кроме этого, высыпания при атрофодермии не поддаются регрессу и постепенно прогрессируют на протяжении нескольких лет.
Гемиатрофия лица Парри–Ромберга
Эта редко встречающаяся разновидность очаговой склеродермии проявляется атрофическим поражением только одной половины лица. Такой очаг может располагаться как справа, так и слева. Дистрофическим изменениям подвергаются ткани кожи и подкожно жировой клетчатки, а мышечные волокна и кости лицевого скелета вовлекаются в патологический процесс реже или в меньшей мере.
Гемиатрофия лица Парри–Ромберга чаще наблюдается у женщин, и начало заболевания приходится на возраст 3-17 лет. Своей активности патологический процесс достигает к 20 годам и в большинстве случаев длится до 40 лет.
Вначале на лице появляются очаги изменений желтоватого или синюшного оттенка. Постепенно они уплотняются и с течением времени подвергаются атрофическим изменениям, представляющим серьезный косметический дефект.
Кожа пораженной половины лица становится морщинистой, истонченной и гиперпигментированной (очагово или диффузно).
На пораженной половине лица отсутствуют волосы, а подлежащие под кожей ткани поддаются грубым изменениям в виде деформаций. В результате лицо становится асимметричным. Кости лицевого скелета тоже могут вовлекаться в патологический процесс, если дебют заболевания начался в раннем детстве.
Дискуссии специалистов вокруг заболевания
Среди ученых продолжаются споры о возможной взаимосвязи системной и ограниченной склеродермии.
По мнению некоторых из них системная и очаговая формы являются разновидностями одного и того же патологического процесса в организме, а другие полагают, что эти два заболевания резко отличаются друг от друга.
Однако такое мнение пока не находит точных подтверждений, и данные статистики указывают на тот факт, что в 61 % случаев очаговая склеродермия трансформируется в системную.
По данным разных исследований переходу очаговой склеродермии в системную способствуют такие 4 фактора:
- развитие заболевания до 20-летнего возраста или после 50;
- бляшечная или линейная форма очаговой склеродермии;
- повышение антилимфоцитарных антител и крупнодисперсных иммунных циркулирующих комплексов;
- выраженность дисиммуноглобулинемии и недостатка клеточного звена иммунитета.
Диагностика
Диагностика очаговой склеродермии затрудняется сходством признаков начального этапа этого заболевания со многими другими патологиями. Именно поэтому дифференциальную диагностику проводят со следующими болезнями:
- витилиго;
- недифференцированная форма лепры;
- крауроз вульвы;
- келлоидноподобный невус;
- синдром Шульмана;
- склеродермоподобная форма базалиомы;
- псориаз.
Кроме этого, больному назначаются следующие лабораторные анализы:
- биопсия кожи;
- реакция Вассермана;
- биохимия крови;
- общий анализ крови;
- иммунограмма.
Проведение биопсии кожи позволяет со 100%-й гарантией поставить правильный диагноз «очаговая склеродермия» – этот метод является «золотым стандартом».
Лечение
Лечение очаговой склеродермии должно быть комплексным и длительным (многокурсовым). При активном течении заболевания количество курсов должно быть не менее 6, а интервал между ними – 30-60 дней.
При стабилизации процесса прогрессирования очагов интервал между сеансами может составлять 4 месяца, а при остаточных проявлениях заболевания курсы терапии повторяются в профилактических целях 1 раз в полгода или 4 месяца и в них включают лекарственные средства для улучшения микроциркуляции кожных покровов.
В стадии активного течения очаговой склеродермии в план лечения могут входить такие препараты:
- антибиотики пенициллинового ряда (Фузидовая кислота, Амоксициллин, Ампициллин, Оксациллин);
- антигистаминные средства: Пипольфен, Лоратадин, Тавегил и пр.;
- средства для подавления избыточного синтеза коллагена: Экстракт плаценты, Лидаза, Актиногиал, Коллализин, Лонгидаза, Алоэ;
- антагонисты ионов кальция: Верапамил, Фенигидин, Коринфар и др.;
- сосудистые средства: Никотиновая кислота и препараты на ее основе (Ксантинол никотинат, Компламин), Трентал, Милдронат, Эскузан, Берберин, Мадекассол и др.
При склероатрофическом лихене в план лечения могут включаться кремы с витаминами F и Е, Солкосерил, Ретинол пальмиат, Актовегин.
Если у больного выявляются ограниченные очаги склеродермии, то лечение может ограничиваться назначением фонофореза с Трипсином, Ронидазой, Хемотрипсином или Лидазой и витамина В12 (в свечах).
Для местного лечения очаговой склеродермии должны применяться аппликации мазей и физиотерапия. В качестве местных препаратов обычно применяются:
- Троксевазин;
- Гепариновая мазь;
- Теониколовая мазь;
- Гепароид;
- Бутадионовая мазь;
- Димексид;
- Трипсин;
- Лидаза;
- Химотрипсин;
- Ронидаза;
- Унитиол.
Кроме вышеперечисленных физиотерапевтических методик, больным рекомендуется выполнение следующих сеансов:
- магнитотерапия;
- ультрафонофорез с Гидрокортизоном и Купренилом;
- лазеротерапия;
- вакуум-декомпрессия.
На завершающей стадии лечения процедуры могут дополняться сероводордными или радоновыми ваннами и массажем в области расположения очагов склеродермии.
В последние годы для лечения очаговой склеродермии многие специалисты рекомендуют уменьшать объемы лекарственных препаратов. Они могут заменяться средствами, которые сочетают в себе несколько ожидаемых эффектов. К таким препаратам относят Вобэнзим (таблетки и мазь) и системные полиэнзимы.
При современном подходе к лечению этого недуга в план терапии нередко включается такая процедура, как ГБО (гипербарическая оксигенация), способствующая насыщению тканей кислородом.
Эта методика позволяет активировать метаболизм в митохондриях, нормализует окисление липидов, оказывает противомикробное действие, улучшает микроциркуляцию крови и ускоряет регенерацию пораженных тканей.
Такой способ лечения используется многими специалистами, которые описывают его эффективность.
Ряд дерматологов применяет для терапии очаговой склеродермии средства на основе декстрана (Реомакродекс, Декстран). Однако другие специалисты полагают, что эти препараты могут использоваться только при быстропрогрессирующих и распространенных формах этого заболевания.
К какому врачу обратиться
Пациента обязательно консультирует ревматолог для исключения системного процесса в соединительной ткани. В лечении очаговой склеродермии важную роль играют физические методы лечения, поэтому необходима консультация физиотерапевта.
Источник: https://myfamilydoctor.ru/ochagovaya-sklerodermiya-prichiny-simptomy-lechenie/
Клинические аспекты и трудности диагностики редких форм локализованной склеродермии
Локализованная (ограниченная) склеродермия относится к хроническим аутоиммунным дерматозам и характеризуется появлением на различных участках тела очагов локального воспаления (эритемы, отека) с последующим формированием в них склероза и/или атрофии кожи и подлежащих тканей. В отличие от системной склеродермии патологический процесс не затрагивает внутренние органы.
Распространенность склеродермии составляет примерно 250 случаев на 1 млн человек. В последние десятилетия наблюдается увеличение числа больных ограниченной склеродермией. Она чаще диагностируется у лиц женского пола.
У девочек заболевание встречается в 3 раза чаще, чем у мальчиков. Среди взрослых пациентов также преобладают женщины в возрасте 40–55 лет — около 75% всех случаев склеродермии.
Зачастую процесс развивается на фоне эндокринной патологии, в постменопаузальном периоде.
Этиология остается малоизученной. Считается, что заболевание возникает из-за сложного взаимодействия генетических и экзогенных факторов.
Помимо генетической предрасположенности немаловажную роль играют нарушения синтеза и обмена коллагена и гликопротеинов, патология микроциркуляторного русла, наличие дефектов гуморального и клеточного иммунитета, что способствует образованию аутоантител.
Общепринятой классификации не существует. Выделяют следующие формы локализованной склеродермии: бляшечную, линейную, генерализованную, глубокую, пансклеротическую, буллезную склеродермию, идиопатическую атрофодермию Пазини — Пьерини, прогрессирующую гемиатрофию лица Парри — Ромберга и склероатрофический лихен.
Наиболее часто встречается бляшечная форма локализованной склеродермии. В типичных случаях на коже появляются розовые, розовато-сиреневые, ливидные или гиперпигментированные пятна округлой и/или полосовидной формы, которые в дальнейшем уплотняются, кожа приобретает цвет слоновой кости с гладкой поверхностью и восковидным блеском.
При прогрессировании процесса по периферии очагов наблюдается воспалительный венчик лилового или розовато-сиреневого цвета. В местах поражения кожа плохо собирается в складку, снижено или отсутствует потоотделение, функция сальных желез и рост волос нарушены.
При переходе в следующую стадию в очагах развиваются атрофия кожи, телеангиэктазии, стойкая гипер- или гипопигментация.
Линейная склеродермия встречается преимущественно у детей и подразделяется на несколько клинических разновидностей: полосовидную (лентообразную) форму, саблевидную форму («удар саблей») и прогрессирующую гемиатрофию лица Парри — Ромберга.
К более редким формам склеродермии относят склероатрофический лихен Цумбуша, идиопатическую атрофодермию Пазини — Пьерини, генерализованную, подкожную, узловатую (келоидоподобную), кольцевидную, буллезную и пансклеротическую.
У некоторых больных могут наблюдаться проявления нескольких форм заболевания.
При типичном течении заболевания диагноз устанавливается на основании анамнеза и клинической картины, проведение гистологического исследования обычно не требуется. Однако встречаются атипичные случаи, когда постановка диагноза без гистологического подтверждения вызывает затруднение.
В лечении больных необходим индивидуальный подход в зависимости от формы, стадии и тяжести течения заболевания, локализации очагов поражения, возможности спонтанного регресса склероза кожи или полного разрешения очагов поражения.
Целью терапии является предотвращение дальнейшего развития склерозирующего воспаления.
Традиционная терапия склеродермии включает в себя назначение противовоспалительных, иммуномодулирующих, антифиброзных, ферментных, сосудистых препаратов, а также физиотерапевтические методы.
Клинические наблюдения
Для иллюстрации сложностей диагностики некоторых форм локализованной склеродермии приводим три собственных клинических наблюдения.
Пациентка Г., 58 лет, обратилась в консультативно-диагностическое отделение ГБУЗ ККВД МЗ КК в июле 2017 г. с жалобами на высыпания на коже груди, спины.
Из анамнеза: считает себя больной около полугода, когда после продолжительной инсоляции появились округлые гиперемированные пятна с периферическим краем белого цвета. Отмечала слабый центробежный рост элементов. К врачу не обращалась, лечение не получала.
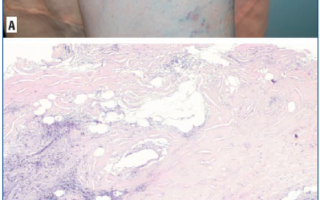
Объективно: на коже туловища в области груди и спины визуализируются очаги цвета слоновой кости, размером 1,5–2,0 см, кольцевидной формы, с гладкой поверхностью и восковидным блеском (рис. 1 А–Г). По периферии очагов наблюдается слабовыраженный бледно-лиловый венчик. Пальпаторно отмечаются возвышение и плотность края элементов. Субъективных ощущений нет.
- При обследовании: общий анализ крови: эритроциты — 4,7×1012/л, гемоглобин — 121 г/л, цветовой показатель — 0,8, лейкоциты — 6,9×109/л, скорость оседания эритроцитов (СОЭ) — 4 мм/ч.
- Общий анализ мочи — в пределах нормы.
- Биохимический анализ крови: общий билирубин — 14,0 мкмоль/л, глюкоза — 5,5 ммоль/л, холестерин — 5,0 ммоль/л, общий белок — 69 г/л, аспартатаминотрансфераза (АСТ) — 22 Ед/л, аланинаминотрансфераза (АЛТ) — 18 Ед/л.
- Со стороны внутренних органов: патологии не выявлено.
На основании анамнеза и клинической картины был выставлен предварительный диагноз: Склероатрофический лихен? Красный плоский лишай?
Для уточнения диагноза была проведена биопсия из патологического очага, располагающегося на коже спины. Результаты биопсии: гиперкератоз. Эпидермис с тенденцией к атрофии, сосочки сглажены на большом протяжении. Участки вакуольной дистрофии клеток мальпигиева слоя. Под эпидермисом участки гомогенизации и базофилии коллагеновых волокон.
В верхних отделах дермы капилляры спазмированы, умеренные периваскулярные и диффузные гистиолимфоцитарные инфильтраты с плазмоцитами, примесью нейтрофилов и тучных клеток. В сетчатом слое отечный, гомогенизированный, местами фрагментированный коллаген. Потовые железы располагаются внутри дермы.
Заключение:морфологическая картина с учетом клинических данных в большей степени соответствует склеродермии.
- Было проведено иммунологическое обследование, пациентка консультирована ревматологом, системная склеродермия была исключена.
- На основании клинической картины и данных патогистологического исследования (ПГИ) пациентке был выставлен окончательный диагноз: Бляшечная склеродермия.
- Рекомендовано лечение: стимуляторы регенерации тканей, сосудистые препараты (пентоксифиллин), поливитамины с микроэлементами, наружная терапия (топические глюкокортикостероиды, топические противовоспалительные препараты).
- В ходе лечения отмечалась слабовыраженная положительная динамика.
Пациентка Н., 65 лет, обратилась в консультативно-диагностическое отделение ГБУЗ ККВД МЗ КК в июне 2017 г. с жалобами на уплотнение в области правой голени и болезненность при ходьбе.
Из анамнеза:больна с 2008 г., когда появилась отечность и боли в области правой голени. Обратилась к дерматологу по месту жительства, который поставил предварительный диагноз: Склеродермия? Васкулит? и рекомендовал сделать биопсию кожи.
Заключение ПГИ: гистологические признаки склеродермии, начальная стадия. Далее пациентка обратилась на консультацию к ангиохирургу.
Был поставлен диагноз «тромбофлебит», по поводу которого периодически получала лечение (диосмин, ацетилсалициловая кислота, диклофенак, варфарин, гепаринсодержащая мазь) с незначительным эффектом. Лечение по поводу склеродермии не получала.
Объективно: на коже нижней трети передне-медиальной поверхности правой голени наблюдается слабовыраженная гиперпигментация, деформация подлежащих тканей (рис. 2 А, Б). Кожа с трудом собирается в складку. При пальпации определяются выраженная плотность и болезненность тканей. Субъективно — чувство жжения и боли при ходьбе.
- При обследовании: общий анализ крови: эритроциты — 4,7×1012/л, гемоглобин — 128 г/л, лейкоциты — 7,1×109/л, СОЭ — 14 мм/ч.
- Общий анализ мочи — в пределах нормы.
- Биохимический анализ крови: общий билирубин — 14,0 мкмоль/л, глюкоза — 5,8 ммоль/л, холестерин — 5,6 ммоль/л, общий белок — 74 г/л, АСТ — 22 Ед/л, АЛТ — 18 Ед/л.
- Флюорография грудной клетки — без патологии.
Консультация терапевта: ожирение 1 ст. ИМТ=31,9 кг/м2. Остеохондроз поясничного отдела позвоночника. Со стороны внутренних органов: патологии не выявлено. На основании анамнеза и клинической картины был выставлен предварительный диагноз: Очаговая склеродермия? Васкулит?
Для уточнения диагноза была проведена глубокая биопсия из патологического очага, располагающегося на коже медиальной поверхности правой голени (рис. 2 В, Г). Результаты биопсии: эпидермис нормальной толщины. Вакуольная дистрофия клеток мальпигиева слоя.
Местами повышено содержание меланина в базальном слое эпидермиса. Дерма утолщена. Поверхностные сосуды спазмированы, стенки их утолщены. Во всех отделах дермы и подкожно-жировой клетчатке отечный, утолщенный, местами гомогенизированный коллаген.
Стенки сосудов резко утолщены за счет мукоидного набухания, некоторые сдавлены склерозированными тканями. Слабовыраженные периваскулярные гистиолимфоцитарные инфильтраты с примесью нейтрофилов и фибробластов. Потовые железы и островки жировой ткани располагаются внутри дермы.
Заключение: морфологическая картина с учетом клинических данных в большей степени соответствует склеродермии.
- Было проведено иммунологическое обследование, пациентка консультирована ревматологом, системная склеродермия была исключена.
- На основании клинической картины и данных ПГИ пациентке был выставлен окончательный диагноз: Очаговая склеродермия, подкожная форма.
- Рекомендовано лечение: стимуляторы регенерации тканей, сосудистые препараты (пентоксифиллин), поливитамины с микроэлементами, наружная терапия (топические глюкокортикостероиды, топические противовоспалительные препараты).
- В процессе лечения и по его окончании у пациентки отмечали положительную динамику патологического процесса — уменьшение инфильтрации и атрофии.
Пациентка К., 49 лет, обратилась в консультативно-диагностическое отделение ГБУЗ ККВД МЗ КК в июне 2018 г. с жалобами на высыпания и уплотнение кожи в области голеней, незначительный периодический зуд.
Из анамнеза:больна более 5 лет, когда после повышения температуры до 38 °С появились несколько гиперемированных плотных высыпаний на коже голеней. Отмечала боли в мышцах. Также беспокоила отечность в области правого верхнего века. Больной был выставлен диагноз: Васкулит? Красная волчанка? После проведенного лечения «сосудистыми» препаратами наступила ремиссия.
В мае 2017 г. появились аналогичные высыпания. Обратилась к дерматологу по месту жительства, который порекомендовал сделать биопсию кожи с предварительными диагнозами: Многоформная экссудативная эритема? Токсикодермия? Заключение ПГИ: атрофодермия идиопатическая Пазини — Пьерини.
Больная лечилась самостоятельно метилурациловой мазью, кожный патологический процесс прогрессировал.
Объективно: на коже средней трети передней поверхности левой голени и верхней трети латеральной поверхности правой голени располагаются 2 узла 3×4 см, покрытые кожей розово-коричневого цвета с явлениями атрофии (рис. 3А). При пальпации определялась выраженная плотность тканей. Субъективно — периодический зуд при обострении.
- При обследовании: общий анализ крови: эритроциты — 5,12×1012/л, гемоглобин — 142 г/л, гематокрит — 45,70%, лейкоциты — 9,60×109/л, нейтрофилы — 85,80%, лимфоциты — 7,80%, моноциты — 5,00%, эозинофилы — 0,60%, базофилы — 0,10%, СОЭ — 37 мм/ч.
- Общий анализ мочи — в пределах нормы.
- Биохимический анализ крови: общий билирубин — 13,30 мкмоль/л, глюкоза — 5,8 ммоль/л, холестерин — 10,31 ммоль/л, общий белок — 71,43 г/л, АСТ — 10,00 Ед/л, АЛТ — 13,00 Ед/л, мочевина — 4,30 ммоль/л, креатинин — 81,00 мкмоль/л, антистрептолизин-О — 27,70 Ед/мл (норма — 0,00–200,0 Ед/мл), С-реактивный белок — 19,36 мг/л (норма — 0,00–8,00 мг/л), ревматоидный фактор — не обнаружен, С4 компонент комплемента — 0,22 г/л (норма — 0,12–0,52 г/л).
Иммунологическое обследование: ANA антиядерные антитела — 1>1:160 (отрицательно), тип свечения — крапчатое, криоглобулины — 0,050 (0,00–0,02), антитела к нативной ДНК — сомнительно (отрицательно), циркулирующие иммунные комплексы — общая фракция — 0,080 ед. опт. пл. (0,040–0,100). Антинуклеарные антитела IgG к антигену SS-А60 ++.
- Флюорография грудной клетки — без патологии.
- Консультация ревматолога: убедительных данных за системный процесс не выявлено.
- Со стороны внутренних органов: патологии не выявлено.
На основании анамнеза и клинической картины был выставлен предварительный диагноз: Очаговая склеродермия? Вторичный кальциноз?
Для уточнения диагноза была проведена глубокая биопсия из патологического очага, располагающегося на коже латеральной поверхности правой голени (рис. 3Б). Результаты биопсии: эпидермис нормальной толщины. Участки вакуольной дистрофии клеток мальпигиева слоя. Местами повышено содержание меланина в базальном слое эпидермиса. Дерма утолщена.
В верхних отделах дермы стенки сосудов утолщены. Периваскулярные слабовыраженные лимфогистиоцитарные инфильтраты. В сетчатом слое отечный, местами фрагментированный коллаген. Количество фибробластов увеличено. Потовые железы и островки жировой ткани располагаются внутри дермы.
В нижних отделах дермы с переходом на подкожно-жировую клетчатку выявляются склеротические изменения в виде выраженного утолщения, гомогенизации и гиалиноза коллагеновых волокон. Стенки сосудов утолщены, некоторые гиалинизированы, периваскулярные умеренные лимфогистиоцитарные инфильтраты с примесью нейтрофилов.
Заключение:морфологическая картина с учетом клинических данных в большей степени соответствует глубокой склеродермии.
- На основании клинической картины и данных ПГИ пациентке был выставлен окончательный диагноз: Очаговая склеродермия, подкожная форма.
- Рекомендовано лечение: стимуляторы регенерации тканей, сосудистые препараты (пентоксифиллин), поливитамины с микроэлементами, рассасывающая (бовгиалуронидазы азоксимер) и наружная терапия (топические глюкокортикостероиды, топические противовоспалительные препараты).
- В процессе лечения и по его окончании у пациентки отмечали положительную динамику патологического процесса — уменьшение инфильтрации и атрофии.
Обсуждение
Представленные пациентки демонстрируют сложности диагностического поиска в связи с нетипичной для склеродермии клинической картиной. У пациентки Г. кожные высыпания отличались необычной для бляшечной склеродермии кольцевидной формой и имели сходство с атрофической формой красного плоского лишая или кольцевидной гранулемой.
Кроме того, эти высыпания оказались резистентны к назначенной стандартной терапии.
Другие клинические случаи глубокой склеродермии демонстрируют нам особенности протекания склеродермического процесса на нижних конечностях, которые в своем дебюте симулировали клинические проявления васкулита, красной волчанки или токсикодермии, что привело к отсроченной постановке правильного диагноза. Назначенное пациенткам лечение без учета данных ранее выполненных патогистологических исследований привело к выраженному распространению патологического процесса в более глубокие слои дермы и подкожно-жировую клетчатку.
Выводы
Врачи-дерматовенерологи нередко сталкиваются с трудностями диагностического поиска в случаях с нетипичной для склеродермии клинической картиной, а также при глубокой форме локализованной склеродермии.
Подобные случаи данного заболевания требуют более тщательного клинического обследования пациентов с применением ПГИ в связи с необходимостью дифференциальной диагностики бляшечной склеродермии с атрофической формой красного плоского лишая, кольцевидной гранулемой, токсикодермией, а при локализации склеродермического процесса на нижних конечностях — с глубокой формой красной волчанки, панникулитами, васкулитами, опухолями кожи и мягких тканей и другими заболеваниями.
Таким образом, ранняя диагностика и своевременно начатое лечение могут остановить прогрессирование заболевания и свести к минимуму последствия атрофического и склеротического процесса, улучшив тем самым качество жизни пациента.
Источник: https://www.rmj.ru/articles/dermatologiya/Klinicheskie_aspekty_i_trudnosti_diagnostiki_redkih_form_lokalizovannoy_sklerodermii/
Локализованная фиброзная патология вследствие линейной склеродермии
Склеродермия — это хроническое заболевание соединительной ткани неизвестной причины. Склеродермия может быть классифицирована на локализованную и системную.
Локализованная склеродермия поражает кожу и не наносит вреда другим основным органам. Существует два типа локализованной склеродермии, а именно бляшечная форма (морфея) и локализованная линейная склеродермия.
Системная склеродермия вовлекает в патологический процесс кожу, ткани под кожей, основные органы и кровеносные сосуды. Системная склеродермия также имеет 2 различных типа, а именно: ограниченная системная склеродермия и диффузная системная склеродермия.
Локализованная линейная склеродермия: дебют и этиология
Локализованная склеродермия обычно дебютирует в возрасте от 25 до 55 лет. Тем не менее, локализованная линейная склеродермия:
- поражает детей;
- чаще встречается у женщин;
- чаще поражает лиц европейского происхождения, чем у афроамериканцев.
Начало линейной склеродермии иногда бывает внезапным и иногда связано с травмой. Активность заболевания коррелирует с титром антигистоновых аутоантител, которые снижаются при разрешении болезни.
Несмотря на значительные усилия, идентификация первоначального триггера остается серьезной проблемой. Современные гипотезы предполагают возможный инфекционный или, возможно, химический агент, который активирует иммунную систему, что, в свою очередь, вызывает повреждение / дисфункцию сосудов и постоянную активацию фибробластов.
Линейная склеродермия является воспалительным заболеванием дермы и подкожной клетчатки.
Развивается в виде линейной полосы склеротической гипопигментированной или гиперпигментированной кожи, чаще на конечностях.
В отличие от морфеи, процесс склерозирования при линейной склеродермии может распространяться на нижележащую дерму, подкожную клетчатку, мышцы и кости и вызывать значительные деформации.
Когда линейная склеродермия затрагивает лицо или кожу головы, она называется «en coup de saber» и связана с синдромом Парри-Ромберга, состоянием, связанным с атрофией гемифациальной ткани ниже лба с небольшим поражением кожи.
Локализованная склеродермия характеризуется тремя отличительными особенностями: отложение коллагена в дерме и подкожном слое, сосудистые изменения и инфильтрат воспалительных клеток, особенно на ранних стадиях.
Другие гистологические особенности:
- эпидермис может быть нормальным, несколько атрофичным или даже немного более толстым, чем обычно;
- дерма увеличена и состоит из широких склеротических коллагеновых пучков;
- коллаген замещает жир вокруг потовых желез и распространяется в подкожную клетчатку;
- наблюдается увеличение количества фибробластов;
- наблюдается атрофия придаточных структур, особенно пилосебальных единиц;
- эккриновые потовые железы расположены на относительно высоком уровне в дерме в результате накопления коллагена под ними;
- мезенхимальные элементы периферических нервов участвуют в склеротическом процессе;
- сосудистыми изменениями являются утолщение стенок мелких кровеносных сосудов и сужение их просвета. В мелких артериях наблюдается фибромуциновое утолщение интимы;
- инфильтрат воспалительных клеток состоит из лимфоцитов с некоторыми макрофагами и плазматическими клетками. Иммуногистохимическая характеристика инфильтрата показала наличие Т-лимфоцитов как CD4 и CD8 подтипа, так и клеток Лангерганса и естественных клеток-киллеров.
Менеджмент локализованной линейной склеродермии
Лечение линейной склеродермии чаще всего включает использование метотрексата или противомалярийных препаратов, но также использовались циклоспорин и аллотрансплантаты тканей. Указывалось на успешное применение регенеративной клеточно-обогащенной жировой ткани для лечения деформации «en coup de saber».
Систематический обзор показал, что фототерапия, метотрексат / системные кортикостероиды, кальципотриен и местный такролимус наиболее эффективны при лечении морфеи.
Таким образом, локализованная линейная склеродермия является проявлением аутоиммунной патологии, которая поддается терапии с помощью современных цитостатиков и гормональных препаратов. Своевременная диагностика является ключевым фактором для приостановления процесса прогрессирования.
Источник: https://estet-portal.com/doctor/statyi/lokalizovannaya-lineynaya-sklerodermiya-tipy-lechenie
Клинические рекомендации: Локализованная склеродермия
Рекомендуется:
- Метотрексат: взрослым – 15–25 мг, детям – 0,3–1 мг/кг массы тела (максимальная доза 25 мг) 1 раз в неделю подкожно или перорально в течение 6–12 месяцев и более.
- Метотрексат: взрослым – 15–25 мг, детям – 0,3–1 мг/кг массы тела (максимальная доза 25 мг) 1 раз в неделю подкожно или перорально в течение 6–12 месяцев и более + преднизолон 0,5–1 мг/кг массы тела в сутки (максимальная доза 60 мг) перорально в течение 2–4 недель с последующей постепенной отменой .
Уровень убедительности рекомендаций А (уровень достоверности доказательств 1++).
Или. Метотрексат: взрослым – 15–25 мг, детям – 0,3–1 мг/кг массы тела (максимальная доза 25 мг) 1 раз в неделю подкожно или перорально в течение 6–12 месяцев и более+ метилпреднизолон: взрослым – 1000 мг в сутки, детям – 30 мг/кг массы тела в сутки (максимальная доза 500–1000 мг) – 3 последовательных ежедневных внутривенных вливания в месяц в течение 3 месяцев (всего 9 вливаний) или 1 внутривенное вливание 1 раз в неделю в течение 12 недель (всего 12 вливаний).
Уровень убедительности рекомендаций А (уровень достоверности доказательств 1++).
Комментарии. Метотрексат в виде монотерапии или в комбинации с глюкокортикостероидными препаратами системного действия применяют при тяжёлых формах локализованной склеродермии (линейная, генерализованная и пансклеротическая склеродермия).
Преднизолон 0,3–1 мг/кг массы тела перорально 1 раз в сутки в течение 3–12 месяцев с последующей постепенной отменой.
Уровень убедительности рекомендаций С (уровень достоверности доказательств 3).
Комментарии. Пероральное применение глюкокортикостероидных препаратов может быть полезным при активном, быстро прогрессирующем течении локализованной склеродермии, однако после отмены препаратов высока частота рецидивов.
Бетаметазон 0,2 мл/см2 (но не более 1 мл) – введение в очаг поражения 1 раз в месяц в течение 3 месяцев.
Уровень убедительности рекомендаций D (уровень достоверности доказательств 4).
Комментарии. Введение глюкокортикостероидных препаратов непосредственно в очаг склеродермии рекомендуется в отдельных случаях при упорном течении заболевания.
Пеницилламин взрослым 125–500 мг, детям 8 мг/кг перорально ежедневно или через день в течение 6–12 месяцев и более .
Уровень убедительности рекомендаций С (уровень достоверности доказательств 3).
Комментарии. Целесообразность применения пеницилламина признается не всеми авторами. Учитывая возможность побочных эффектов и токсического действия препарата даже при лечении низкими дозами, пеницилламин назначают, в основном, в случаях отсутствия эффекта от других терапевтических средств. Бензилпенициллин 300000–500000 ЕД 3–4 раза в сутки или 1 млн ЕД 2 раза в сутки внутримышечно, на курс 15–40 млн ЕД. Проводят 2–3 курса терапии с интервалом 1,5–4 месяца.
Уровень убедительности рекомендаций С (уровень достоверности доказательств 3).
| Примечание. В инструкции по медицинскому применению бензилпенициллина локализованная склеродермия не включена в показания к медицинскому применению препарата. |
Гиалуронидаза 32–64 УЕ 1 раз в сутки внутримышечно ежедневно или через день, на курс 15–20 инъекций или 64 УЕ – вводить в очаг склеродермии 1 раз в 3 дня, на курс 7–10 процедур.
Уровень убедительности рекомендаций С (уровень достоверности доказательств 3).
Комментарии. Согласно опубликованным данным, применение гиалуронидазы может способствовать уменьшению индурации кожи в очагах склеродермии. Фонофорез гиалуронидазы: 64 УЕ гиалуронидазы растворяют в 1 мл 1% раствора новокаина, наносят на очаги поражения пипеткой и втирают, затем покрывают контактной средой (вазелиновым маслом, растительным маслом или гелем) и проводят озвучивание с частотой колебаний 880 кГц, интенсивностью 0,5–1,2 Вт/см2, экспозицией 3–10 минут на поле по лабильной методике в непрерывном режиме.
Уровень убедительности рекомендаций С (уровень достоверности доказательств 3).
Электрофорез гиалуронидазы: 64 УЕ гиалуронидазы растворяют в 30 мл дистиллированной воды, для подкисления среды до pH 5,2 добавляют 4–6 капель 0,1 н. Раствора хлористоводородной кислоты, вводят в очаги склеродермии при силе тока не более 0,05 мА/см2, экспозиции 12–20 минут.
Уровень убедительности рекомендаций С (уровень достоверности доказательств 3).
Комментарии. Процедуры фонофореза или электрофореза гиалуронидазы проводят ежедневно или через день, на курс назначают 8–12 процедур. Возможно проведение 2–3 повторных курсов с интервалом 3–4 месяца. Ангиопротекторы и корректоры микроциркуляции.
Уровень убедительности рекомендаций D (уровень достоверности доказательств 4).
Пентоксифиллин 100–200 мг перорально 3 раза в сутки или 400 мг перорально 1–2 раза в сутки в течение 4–6 недель. Или. Ксантинола никотинат 75–150 мг перорально 2–3 раза в сутки в течение 4–6 недель. Или. Ксантинола никотинат, раствор для инъекций 15% (300 мг) 2 мл внутримышечно 1 раз в сутки ежедневно, на курс 15–20 инъекций.
Комментарии. Терапию ангиопротекторами и корректорами микроциркуляции рекомендуется проводить повторными курсами с интервалом 3–4 месяца, всего 2–3 курса в год.
Наружная терапия.
Рекомендуются:
- Мометазон, крем, мазь наружно 1 раз в сутки в виде аппликаций или окклюзионных повязок.
- Алклометазона дипропионат, крем, мазь наружно 1 раз в сутки в виде аппликаций или окклюзионных повязок
- Метилпреднизолона ацепонат, крем, мазь наружно 1 раз в сутки в виде аппликаций или окклюзионных повязок
- Бетаметазон, крем, мазь наружно 1 раз в сутки в виде аппликаций или окклюзионных повязок.
- Клобетазола пропионат, крем, мазь наружно 1 раз в сутки в виде аппликаций или окклюзионных повязок.
Уровень убедительности рекомендаций D (уровень достоверности доказательств 4).
Комментарии. При назначении топических глюкокортикостероидных препаратов в виде аппликаций курс лечения составляет 4–12 недель, в виде окклюзионных повязок — 2–3 недели. Такролимус 0,1% мазь наружно 2 раза в сутки в виде аппликаций или окклюзионных повязок в течение 3 месяцев.
Уровень убедительности рекомендаций А (уровень достоверности доказательств 1++).
| Примечание. В инструкции по медицинскому применению мази такролимуса локализованная склеродермия не включена в показания к применению препарата. |
Уровень убедительности рекомендаций С (уровень достоверности доказательств 3).
Комментарии. Диметилсульфоксид растворяют в воде, применяют в виде аппликаций 25–75% водного раствора 1 раз в сутки в течение 30 минут. Длительность курса лечения составляет 3–4 недели. Терапию диметилсульфоксидом проводят повторными курсами с интервалами 1–2 месяца.
Уровень убедительности рекомендаций С (уровень достоверности доказательств 3).
Депротеинизированный гемодериват из крови телят, 5% мазь наружно 2–3 раза в сутки в виде аппликаций в течение 1–2 месяцев. Или. Депротеинизированный гемолизат из крови телят, 5% мазь наружно 2–3 раза в сутки в виде аппликаций в течение 1–2 месяцев. Физиотерапевтическое лечение. Ультрафиолетовая терапия дальнего длинноволнового диапазона (УФА-1 терапия, длина волны 340–400 нм).
Уровень убедительности рекомендаций А (уровень достоверности доказательств 1++).
Комментарии. Облучения УФА-1 светом начинают с дозы 5–20 Дж/см2, последующие разовые дозы повышают на 5–15 Дж/см2 до максимальной разовой дозы 20–60 Дж/см2. Процедуры проводят с режимом 3–5 раз в неделю, курс составляет 20–60 процедур. УФА-1 терапия является одним из эффективных методов лечения бляшечной, генерализованной и линейной склеродермии в случаях неглубокого поражения кожи и подлежащих тканей.
Уровень убедительности рекомендаций В (уровень достоверности доказательств 2+).
ПУВА-терапия с пероральным применением фотосенсибилизатора. Амми большой плодов фурокумарины 0,8 мг/кг массы тела перорально однократно за 2 часа до облучения длинноволновым ультрафиолетовым светом (длина волны 320–400 нм). ПУВА-терапия с наружным применением фотосенсибилизатора. Изопимпинеллин/бергаптен/ксантотоксин 0,3% спиртовой раствор наружно однократно в виде аппликаций на очаги поражения за 15–30 минут до облучения длинноволновым ультрафиолетовым светом (длина волны 320–400 нм).
Комментарии. Облучения с пероральным применением фотосенсибилизатора начинают с дозы 0,25–0,5 Дж/см2. Последующие разовые дозы увеличивают каждую процедуру или через 1-2 процедуры на 0,25–0,5 Дж/см2 до максимальной дозы 3–6 Дж/см2. Процедуры проводят 2–4 раза в неделю, курс лечения составляет 20–60 процедур.
Ультразвуковая терапия. Облучения с наружным применением фотосенсибилизатора начинают с дозы 0,1–0,3 Дж/см2, последующие разовые дозы увеличивают через каждые 1–3 процедуры на 0,1–0,2 Дж/см2 до максимального значения 3,5–5 Дж/см2. Процедуры проводят 2–4 раза в неделю, курс составляет 20–60 процедур.
Уровень убедительности рекомендаций С (уровень достоверности доказательств 3).
Комментарии: Озвучивание очагов поражения проводят с частотой колебаний 880 кГц, интенсивностью 0,05–0,8 Вт/см2, экспозицией 5–10 мин на поле по лабильной методике в непрерывном или импульсном режиме. Курс лечения составляет 10–15 ежедневных процедур. Возможно проведение повторных курсов ультразвуковой терапии с интервалом 3–4 месяца.
Низкоинтенсивная лазерная терапия.
Уровень убедительности рекомендаций С (уровень достоверности доказательств 3).
Комментарии. Лазерное излучение красного диапазона (длина волны 0,63–0,65 мкм) проводят по дистанционной стабильной методике, расфокусированным лучом с плотностью мощности 3–5 мВт/см2 и экспозицией 5–8 минут на поле. За процедуру облучают не более 4–5 полей при общей продолжительности воздействий не более 30 минут. Лазерное излучение инфракрасного диапазона (длина волны 0,89 мкм) проводят в непрерывном или импульсном (80–150 Гц) режиме по дистанционной или контактной, стабильной или лабильной методике. Воздействия осуществляют по полям: при непрерывном режиме мощность излучения составляет не более 15 мВт, экспозиция на одно поле 2–5 мин, продолжительность процедуры – не более 30 минут.
При импульсном режиме мощность излучения составляет 5–7 Вт/имп, экспозиция 1–3 минуты на поле, общее время воздействия – не более 10 минут. За процедуру облучают не более 4–6 полей. Курс лазерной терапии составляет 10–15 ежедневных процедур. Повторные курсы проводят с интервалом 3–4 месяца. Хирургическое лечение проводят в случаях формирования сгибательных контрактур или косметических дефектов (например, при склеродермии «удар саблей», прогрессирующей гемиатрофии Парри-Ромберга). Хирургические вмешательства осуществляют при отсутствии признаков активности заболевания в течение нескольких лет.
Лечебная гимнастика и массаж рекомендуются больным линейной формой склеродермии при ограничении движений в суставах и формировании контрактур.
Источник: https://kiberis.ru/?p=50142
Очаговая склеродермия: причины заболевания, основные симптомы, лечение и профилактика
Представляет собой хроническое заболевание соединительной ткани, проявляющееся преимущественным поражением кожных покровов.
Причины
На данный момент механизм и причины развития очаговой склеродермии неизвестны. Предположительно определенная роль в развитии недуга принадлежит бактерии Borreliaburgdorferi, которая является возбудителем лайм-боррелиоза, однако убедительных доказательств пока выявить не удалось.
Установлено, что не последнюю роль в возникновении склеродермии играет генетическая предрасположенность. Удалось выявить более частые случаи очаговой склеродермии среди близких родственников.
При проведении генетических исследований установлена взаимосвязь между определенными генами гистосовместимости (HLA – DR1, DR4) и локализованной формой патологии.
Триггерными факторами, способствующими возникновению склеродермии, считаются переохлаждение, травмы, постоянные вибрационные нагрузки на кожу, прием некоторых медикаментозных средств. Развитию недуга могут способствовать различные химические соединения, например, хлорвинил, кремний, нефтепродукты, сицилий, эпоксидная смола, пестициды, органические растворители.
Симптомы
Типичными клиническими проявлениями очаговой склеродермии считается образование на коже очагов, которые проходят три последовательных стадий развития – отек, индурацию (уплотнение) и атрофию.
На начальном этапе на коже конечностей, шеи и туловища возникают пятна с нечеткими границами сиреневого или лилового окраса. Размер пятен может быть разным – от просяного зерна до размеров ладони и больше. На этом этапе у больного не возникает никаких неприятных ощущений или боли.
По мере прогрессирования недуга в области пятен появляется отек, кожа в центре очага уплотняется, становится блестящей и приобретает цвет слоновой кости. В области пятна возникает зуд, покалывания, стянутость кожи, болезненность. На следующем этапе возникает стадия атрофии.
Кожа в области пятна истончается, прекращается рост волос, нарушается потоотделение, возникает стойкая дисхромия и телеангиэктазии. В редких случаях отмечается возникновение атрофодермии.
При линейной форме патологии очаги локализируются по ходу нервов и сосудов. В случае локализации на коже лица очаги по внешнему виду напоминают рубец от удара саблей.
Отмечается усиление гемиатрофии, которая сопровождается поражением всех тканей половины лица (кожи, подкожной клетчатки, мышц и костей лицевого скелета), что сопровождается развитием выраженной деформации лица и обезображиванием внешнего вида пациента.
В редких случаях происходит атрофия половины языка, также отмечается снижение вкусовой чувствительности.
Внекожными признаками очаговой склеродермии является офтальмологические и неврологические проявления. У пациента отмечается выпадение ресниц и бровей на стороне поражения, западение глазного яблока на фоне атрофии глазных мышц и орбитальной клетчатки.
Помимо этого, может обнаруживаться нейропаралитический кератит, головокружения, когнитивные нарушения, мигренозные головные боли, эпилептические припадки.
Иногда отмечается развитие феномена Рейно, проявляющегося стадийным изменением окраски кожи пальцев рук вследствие вазоспазма и последующего развития гиперемии, сопровождающейся онемением, болью и покалыванием в пальцах рук.
Диагностика
При подозрении на очаговую склеродермию при определении диагноза учитывается клиническая картина недуга и семейный анамнез.
Диагностический поиск направлен в первую очередь на определение степени вовлечения в патологический процесс внутренних органов и исключение системной склеродермии.
Для подтверждения диагноза больному могут быть назначены общий и биохимический анализы крови, фиброгастродуоденоскопия, рентгенография органов брюшной полости, а также магниторезонансная томография. Особое значение в постановке диагноза имеет гистологическое исследование биоптата кожи.
Лечение
На данный момент этиотропная терапия очаговой склеродермии не разработана.
При линейной и бляшечной формах показано применение топических глюкокортикостероидов высокой и сверхвысокой активности, а также синтетические аналоги витамина Д.
При выраженной индурации кожи эффективны аппликации с диметилсульфоксидом. При поражении внутренних органов с целью уменьшения фиброзообразования применяется пеницилламин и инъекции гиалуронидазы.
Тяжелое поражение кожи служит показанием к применению иммунодепрессантов, при синдроме Рейно хорошие результаты дает использование блокаторов кальциевых каналов и препаратов, улучшающих микроциркуляцию.
Профилактика
На данный момент методы, позволяющие предупредить развитие очаговой склеродермии не разработаны.
Источник: https://www.obozrevatel.com/health/bolezni/ochagovaya-sklerodermiya.htm