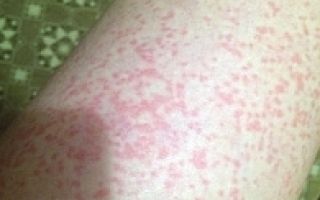
Это заболевание, характеризующееся хроническим воспалительным процессом в коже, возникающим вследствие действия различных факторов — аллергенов — и обусловленным неправильной реакцией иммунной системы организма на какой-либо раздражитель.Чаще всего контактный дерматит развивается на руках. Но может возникнуть и на любой другой части кожного покрова, соприкасающейся с раздражающим веществом.При наличии острой формы болезни пациенты жалуются на:
- Покраснение кожи.
- Отек.
- Зуд в этой области.
- Появление пузырей. После того как они разрешаются, остается участок эрозии, а потом рубец.
Хронический аллергический дерматит проявляется:
- Утолщением кожи;
- Ее сухостью и шелушением;
- Усиленным рисунком кожи;
- Возникновением трещин.
В отличие от простого контактного дерматита, который возникает и развивается на месте непосредственного контакта раздражающего вещества с кожей, аллергический — результат сложной реакции иммунной системы. Для развития заболевания необходимо повторное или длительное воздействие раздражителя на кожу.
При первом контакте аллергена с кожным покровом происходит процесс, называемый сенсибилизацией. Это «активация» иммунной системы, формирование специфической реакции на раздражитель. Внешне она никак не проявляется. При повторном действии аллергена происходит его «узнавание» и выраженный иммунный ответ, проявляющийся специфическим воспалением.
Вторично присоединяется инфекция, обычно бактериальная.
Провоцирующие факторы (аллергены):
- Растительные (биологически активные вещества органического происхождения);
- Составляющие синтетических тканей;
- Бытовая химия (растворители, порошки, краски, клей, моющие средства, включая мыло);
- Промышленная химия (фенолы, щелочи, кислоты, альдегиды, керосин, металлы и их соединения);
- Косметические средства (по уходу за кожей и декоративная косметика);
- Бижутерия (вещества, которыми обрабатывают металлы, и наносимые на изделия краски);
- Лекарственные препараты для наружного применения;
- Резина (входящие в ее состав компоненты).
Опираясь на жалобы пациента, врач, заподозривший контактный аллергический дерматит, назначает:
- Анализы крови (общий и биохимический).
- Анализ мочи.
- Кожные аллергические пробы. Проводятся в стадию затихания обострения недуга. На кожу спины или предплечья на двое суток накладывается пластинка, содержащая большинство известных аллергенов в отдельных ячейках. Затем результат интерпретируется по наличию характерного воспаления в области прилегания ячейки с аллергеном.
- Анализ крови на иммуноглобулины класса Е (специальные белки аллергической реакции).
- Образцы крови пациента добавляют к контрольным аллергенам. При наличии у человека реакции в пробирке произойдут специфические иммунологические процессы.
- При наличии сопутствующих симптомов проводят тесты на гормональный дисбаланс, исследование ЖКТ для исключения иной, неаллергической природы дерматита.
Выделяют следующие осложнения:
- Пиодермия (гнойничковое воспаление кожи);
- Истончение кожных покровов (их атрофия);
- Появление мелких расширенных сосудов (телеангиоэктазии);
- Развитие истинной экземы.
Серьезные состояния — отек Квинке, анафилактический шок — не являются осложнениями аллергического дерматита. Однако любой недуг аллергической природы свидетельствует о нарушениях в работе иммунной системы, поэтому пациенту нужно быть очень осторожным. Аллерген, сегодня вызывающий контактный дерматит, завтра может вызвать отек гортани.
Местная терапия. Для облегчения зуда применяют холодные компрессы. Используют кортикостероидные мази.
Если присоединилась вторичная инфекция, необходимы препараты антибактериального действия.
Высокий риск развития дерматита имеют:
- Работники химических и кожевенных заводов;
- Врачи-хирурги.
Дети и подростки болеют этим недугом редко.
Для предотвращения возникновения обострений необходимо максимально снизить риск встречи с аллергеном. В тяжелых случаях пациентам приходится менять профессию.
При выявлении у человека аллергического контактного дерматита и установлении аллергенов он получает следующие рекомендации:
- Необходимо избегать факторов, вызывающих дерматит; стараться заменять их на гипоаллергенные.
- Нужно проверять все покупаемые продукты на наличие «вредных» для пациента веществ.
- Одежда и обувь должны быть изготовлены из натуральных материалов, для стирки вещей лучше использовать специальные гипоаллергенные порошки.
- Диета пациента меняется в зависимости от вызывающего фактора. Исключают продукты, которые становятся причиной перекрестной аллергии и способствуют появлению симптомов на коже. В целом лучше избегать употребления консервантов, красителей, улучшителей вкуса и пр.
Аллергический контактный дерматит — неприятный недуг, доставляющий сильный дискомфорт пациенту и вызывающий эстетические проблемы и осложнения. Однако при адекватном лечении и разумной коррекции образа жизни о нем можно вовсе забыть.
Источник: https://www.medkompas.ru/about-health/diseases/allergicheskiy-kontaktnyy-dermatit/
Системный контактный дерматит у пациентки с контактной сенсибилизацией к никелю
Классической аллергической реакцией на никель считается контактный дерматит. Однако в ряде случаев не исключено развитие системной реакции, обусловленной избыточным поступлением никеля в организм с пищей или вследствие медицинских манипуляций.
В статье рассмотрен случай кожной системной реакции, проявившейся преимущественно генерализованной крапивницей, у пациентки с доказанной ранее кожной сенсибилизацией к никелю.
Введение
Атопический и контактный дерматит, острая и хроническая крапивница, полиморфные генерализованные высыпания и зуд достаточно частое явление в практике аллерголога-иммунолога. Установить точную причину кожного поражения удается не всегда. На фоне длительной симптоматической терапии периодически возникают обострения, этиология которых остается неясной.
Аллергия на никель может проявляться контактным аллергическим дерматитом, системным контактным дерматитом, синдромом бабуина, хронической крапивницей, дисгидротической и везикулезной экземой, токсидермией, генерализованным зудом и др.
У пациентов с сенсибилизацией к никелю его избыточное поступление в организм с пищей способно спровоцировать развитие генерализованных кожных процессов.
В одном из исследований показана роль безникелевой диеты у пациентов с идиопатическими формами кожных заболеваний. В исследовании участвовали пациенты с кожными заболеваниями, без атопического анамнеза и с отрицательными тестами на основные аллергены.
Показано положительное влияние безникелевой диеты (ограничение продуктов с высоким содержанием никеля) на состояние кожи. Последующее введение в рацион продуктов с высоким содержанием никеля (провокационная проба) способствовало возобновлению кожного процесса.
Следует отметить, что никелем богаты орехи, бобовые, чай, кофе, шоколад, капуста, шпинат, картофель.
Имеются данные о роли пищевого никеля в развитии системных дерматитов у лиц с аллергическим контактным дерматитом на никель.
Впервые никель был открыт в 1751 г. в виде соединения с мышьяком. Тогда он относился к числу полуметаллов, поскольку проявлял свойства и металла, и неметалла. Однако в чистом виде его удалось выделить лишь в 1804 г.
Никель активно используют в современной промышленности, в частности для обмотки струн музыкальных инструментов, в производстве посуды, украшений (нанесение никеля на поверхность сплава придает изделию блеск), мебельной фурнитуры, железо-никелевых, никель-кадмиевых, никель-цинковых, никель-водородных аккумуляторов, ферритных материалов, а также как пигмент для стекла, глазури и керамики. Во многих химико-технологических процессах никель применяют в качестве катализатора. В аэрокосмической промышленности он используется для повышения теплоустойчивости сплавов. В медицине никель используют для изготовления брекетов (никелид титана), протезов, игл, металлических катетеров, сердечных клапанов, эндоваскулярных устройств и т.д.
Этот металл характеризуется высокой жаропрочностью, высокой коррозийной стойкостью в агрессивных средах. Свойство никеля, входящего в состав сплавов, повышать химическую стойкость конечного изделия особенно важно в медицине: металлические элементы, предназначенные для длительной эксплуатации, часто подвергаются воздействию агрессивной среды.
Считается, что никель попадает в организм через органы дыхания, депонируется в тканях организма, в частности в легких, и выделяется почками, проникает через плаценту и выделяется с грудным молоком. Металл оказывает раздражающее действие на кожу и слизистые оболочки.
Карбонильный никель (применяется для придания поверхностям блеска) опасен тем, что в организме разлагается на никель и угарный газ, образуя при этом карбоксигемоглобин.
Как следствие – нарушение процессов клеточного дыхания и образование сульфгидрильных групп клеточных ферментов.
Лица, чья профессиональная деятельность связана с никелевым производством, часто страдают носовыми кровотечениями, атрофическим и субатрофическим ринитом, частыми и трудно поддающимися терапии синуситами, серым, устойчивым к удалению налетом на языке.
При длительном трудовом стаже (не менее 5–10 лет) могут появляться хроническая головная боль, головокружение, раздражительность, хронические заболевания ЛОР-органов, боль в эпигастрии с формированием гипо- и анацидных гастритов, снижение аппетита.
Не исключены нарушения функции печени, умеренная анемия, тенденция к лейкопении. В литературе описан никелевый пневмокониоз.
Отравления никелем могут быть как острыми, так и хроническими. Для диагностики данного состояния рекомендуют определять уровень никеля в крови и моче.
Аллергические реакции на никель – явление не редкое. Никель занимает первое место среди триггеров развития контактного аллергического дерматита. Среди всех металлов именно с никелем связано большинство аллергических реакций.
Аллергия на никель зарегистрирована у 8–10% (в Европе до 15%) женщин и 1–2% мужчин. Гиперчувствительность к никелю проявляется как в виде местных, так и системных реакций. Обычно отмечаются покраснение, шелушение, везикулезная сыпь.
Не исключены и более серьезные проявления – системные дерматиты, экземы кистей рук, крапивница, ангиоотеки. С системными проявлениями никелевой аллергии связывают затруднение дыхания, мигренозные атаки, дискомфорт в груди, боль в сердце.
Такие реакции регистрируются у пациентов после кардиологических операций с имплантацией никельсодержащих элементов. Как правило, реакции развиваются вскоре после операции (от двух дней до одного месяца).
В основе механизма никелевой аллергии лежит замедленная аллергическая реакция с активацией Т-хелперов 17-го типа на фоне увеличения продукции интерлейкина 23.
В ортодонтической практике описаны случаи перекрестной реакции между никелем и палладием.
Обсуждается роль никеля в формировании дерматита у лиц с татуировками. Показано, что именно в местах татуировок повышен уровень ионов никеля, хрома, алюминия.
В кардиологии и сосудистой хирургии эндоваскулярные вмешательства проводятся у большинства пациентов с заболеваниями периферических сосудов. При операциях на сердце используются клапаны, скобы и прочие устройства. Некоторые из них изготовлены из сплавов, содержащих никель.
Не случайно в ряде ситуаций после установки подобных металлических биоустройств развиваются системные реакции. Например, описана системная диффузная сыпь после установки стента из нержавеющей стали у пациента с ранее диагностированной аллергией на никель.
У 56-летнего пациента анафилактическая реакция и генерализованная тяжелая крапивница развились после установки импланта, содержащего никель (митральный клапан). После удаления клапана крапивница была полностью купирована.
В ходе диагностических мероприятий был получен положительный аппликационный тест с никелем.
У пациентов, перенесших установку имплантов, содержащих никель, по поводу воронкообразной грудной клетки, повышается концентрация никеля в тканях, крови и моче.
Для диагностики контактной никелевой аллергии используют аппликационные тесты. Они позволяют выявить гиперчувствительность замедленного типа, лежащую в основе большинства реакций на никель.
Клинический случай
Пациентка Н. 32 лет поступила в аллергологическое отделение с клиническими проявлениями крапивницы. Жалобы на зудящие уртикарные высыпания на теле с интенсивностью зуда до 8–9 баллов (по десятибалльной Визуальной аналоговой шкале), количество высыпаний свыше 50.
Аллергологический анамнез: в течение длительного периода в месте контакта с ювелирными изделиями из неблагородных металлов высыпания на коже, которые сопровождались интенсивным зудом и разрешались шелушением. Ранее проведенное тестирование с использованием аппликационных тестов – положительная реакция с никелем.
За неотложной медицинской помощью пациентка обратилась по поводу зудящих высыпаний на теле в большом количестве в течение суток.
Назначенные парентерально антигистаминные препараты (АГП) первого поколения – без эффекта, высыпания усилились. Пациентка была госпитализирована в аллергологический стационар.
При поступлении состояние средней тяжести, эмоционально лабильна, фиксирована на собственных ощущениях, плаксива. На коже лица, верхних, нижних конечностей, туловища обильная мелкопятнистая розовая сыпь (диаметр до 0,5 см), склонная к слиянию. Соматический статус без особенностей.
Для купирования зуда и высыпаний больной назначили терапию АГП первого поколения парентерально, однако высыпания прогрессировали и распространялись по поверхности тела, сливаясь в гигантские пятна.
После этого была начата терапия системными глюкокортикостероидами (ГКС) парентерально – преднизолон 120 мг. Высыпания уменьшились на короткий период (около двух часов), но затем стали появляться новые элементы в большом количестве.
По словам пациентки, прием пищи также усиливал высыпания. Употребление воды, чая, хлебобулочных изделий, питьевых йогуртов не влияло на кожный процесс, а употребление в пищу макаронных изделий, каши, творога усугубляло его.
Кроме того, такие манипуляции, как внутривенные инъекции или забор крови из вены, вызывали резкое усиление высыпаний с распространением от места инъекции по всей поверхности руки (рисунок).
При детальном сборе анамнеза выяснилось, что накануне дебюта крапивницы пациентка приобрела кофемашину (с металлическими никелированными деталями) и начала ее активно использовать.
На основании указания в анамнезе на контактный дерматит на никель, появления высыпаний на фоне массивного контакта с никелированными металлическими изделиями был установлен диагноз системного контактного дерматита, аллергии на никель.
Инъекционная терапия была прекращена, и начато лечение пероральными ГКС и АГП второго поколения. Рекомендовано приготовление и прием пищи с использованием керамической и деревянной посуды. Через три дня отмечалась выраженная положительная динамика кожного процесса.
Общий анализ крови: умеренный лейкоцитоз до 11 × 109/л, без сдвига лейкоцитарной формулы влево, с нормализацией показателей в течение семи дней.
Скорее всего системный контактный дерматит – следствие попадания никеля с продуктами питания, а также в ходе инфузионной терапии (никель входит в состав игл).
Заключение
Учитывая широкое применение никеля в производстве и быту, важно помнить о потенциальных системных реакциях на него. Кожные реакции могут наблюдаться не только в месте контакта с металлическим изделием, но и за его пределами.
Особого внимания требуют пациенты с установленными имплантами любой локализации, лица с татуировками. Следует помнить, что ионы металлов, входящих в состав красок и биометаллических изделий, длительно персистируют в организме и контактируют с иммунной системой. В результате повышается риск развития аллергической реакции, особенно у пациентов с ранее диагностированной реакцией на никель.
Источник: http://umedp.ru/articles/sistemnyy_kontaktnyy_dermatit_u_patsientki_s_kontaktnoy_sensibilizatsiey_k_nikelyu.html
Аллергический контактный дерматит
Аллергический контактный дерматит (АКД) – это реакция гиперчувствительности замедленного типа на химические вещества, которые контактируют с кожей.
Химически активные вещества органической или неорганической природы с низкой молекулярной массой – так называемые гаптены – после проникновения в эпидермис ковалентно связываются с макромолекулярными протеинами и образуют антигенный гаптен-протеиновый комплекс.
Для АКД характерны две фазы развития: клинически слабо выраженная фаза контактной сенсибилизации и фаза манифестации клинических проявлений.
В клинической практике врачи в основном легко диагностируют латексассоциированную контактную аллергию, причем нередко выявляющуюся среди самого медперсонала.
Высокую группу риска развития латексной аллергии составляют также больные с экземой рук, работники резиновой промышленности, дети с нервно-мышечным заболеванием Spina bifida.
Традиционно контактную аллергию на латекс подозревают у больных, имеющих контактную сенсибилизацию на резиновые изделия, а также при наличии в анамнезе пищевой аллергии на ряд фруктов.
Наблюдения показывают, что между латексом и определенными фруктами существует связь, поскольку они имеют общие аллергены, которые иммунная система человека не всегда в состоянии распознать. При появлении зуда или отека в полости рта после приема определенных фруктов больного следует обследовать на латексную аллергию. За рубежом младенцев с пероральной локализацией кожного поражения также принято обследовать на латекс (резиновая соска на бутылочке для вскармливания).
К другим факторам, провоцирующим развитие АКД, относят: местное применение лекарств (антибиотики в виде мазей, антисептики, наружные кортикостероиды; уже описан случай возникновения АКД на топический ингибитор кальциневрина такролимус, используемый за рубежом в лечении самого АКД тоже); использование косметических/ парфюмерных средств: смягчающие кремы/мази, дезодоранты, шампуни, лаки, мыло, средства для бритья и снятия макияжа, духи, лак для ногтей; украшения (драгоценности, бижутерия и т. д.); факторы одежды (красители, дубильные вещества, стиральный порошок, синька, пуговицы, кожа, резина, полимеры); профессиональные факторы: клей, цемент, продукты, содержащие хром (чернила, краски, красители), дерево экзотической породы; некоторые виды растений и т. д. [7, 8].
Принято считать, что АКД – довольно редкое заболевание для детского возраста, в отличие от атопического дерматита, которым страдают до 10% детей. Более того, некоторые отечественные педиатры квалифицируют АКД как сугубо профессиональный аллергический дерматоз.
Научные данные подтверждают: гиподиагностика заболевания обусловлена такими фактами, как недостаточное знание врачами этой патологии и, главное, отсутствием соответствующих методов диагностики АКД.
Особенно актуальна эта проблема для России, где до сих пор остается недоступным стандартный набор аллергенов для тестирования больных с подозрением на АКД, очень широко применяющийся в Европе и США уже на протяжении нескольких десятилетий.
Результаты современных исследований подтверждают, что АКД с недавних пор стал представлять клиническую проблему и для педиатрии.
Установлено, что контактный дерматит встречается даже у детей первых месяцев жизни, частота заболеваемости повышается к 10 годам и достигает пика у взрослых .
Влияние моды и стиля жизни (пирсинг, татуировка, декоративные рисунки, косметика и лекарственные средства, например из масла чайного дерева), использование парфюмерных средств, в том числе с травяными ингредиентами, играют существенную роль в развитии АКД у детей и взрослых.
АКД и возраст пациента
Традиционно диагноз АКД считается редкостью в педиатрической практике. Между тем контактная сенсибилизация, по данным литературы, чаще встречается у детей младше 3 лет, чем у более старших или взрослых лиц.
При проведении сравнительного анализа установили, что наиболее высокий процент позитивных аппликационных тестов (94,4%) наблюдался у малышей в возрасте до 5 лет, по сравнению с детьми более старших возрастных групп (68,3% – у детей 6–10 лет и 77,5% – 11–14 лет).
В ходе исследования, проведенного во Франции, также была выявлена довольно высокая частота контактной аллергии (88%) в группе детей в возрасте от 1 до 3 лет, по сравнению с 58,9% у детей старше 3 лет.
Из 670 детей, обследованных в Италии, максимальную частоту контактного дерматита имели пациенты, составлявшие группу от 6 мес до 3 лет.
Практически во всех европейских странах эпидемиологические исследования с применением пэтч-тестов подтвердили превалирование контактной аллергии на никель как среди детей (8,3–27,5%), так и среди взрослых (15,5–25,2%). Наиболее высокий уровень заболеваемости АКД на никель был выявлен учеными из Скандинавии .
Никель высвобождается при прямом и длительном контакте с кожей и провоцирует аллергию. В основном он попадает в организм при контакте с покрытыми солями никеля или хрома украшениями, драгоценностями.
Профессиональные факторы, плохая гигиена рабочих мест также играют роль в развитии АКД на никель.
Экзема рук у кассиров, вызванная АКД на никель при контакте с монетами, – профессиональная болезнь, привлекшая настолько пристальное внимание врачей, что до образования Евросоюза в некоторых странах они даже призывали государственные структуры выпускать монеты с более низким содержанием никеля. Врачи советуют пациентам с аллергией на никель исключить прием продуктов, в которых его уровень составляет >50 mг в 100 г продукта, а также придерживаться определенных правил при приготовлении пищи и т. д.
Другим важным аллергеном считается тиомерзал (2,1–37,5% случаев), который используют в качестве консерванта в составе прививок. О роли тиомерзала в возникновении контактной сенсибилизации и ухудшении течения атопического дерматита сообщают многие зарубежные авторы.
В Англии в результате тестирования 23 846 пациентов за период 1984–1998 гг. контактная сенсибилизация к парфюмерной смеси заняла второе место (после контактной сенсибилизации к никелю) и составила 8,4% у женщин и 6,4% у мужчин. Возраст, в котором у больных началась аллергия на парфюмерную смесь, точно установить не удалось.
Авторы считают, что сенсибилизация может начаться в раннем возрасте, возможно, даже у новорожденных.
Эпидемиологические популяционные исследования выявили, что распространенность аллергии на парфюмерную смесь составляет 1,8%; среди детей в возрасте 0–19 лет такая аллергия наблюдается у 2,5–3,4%, при этом у взрослых со здоровой кожей сенсибилизация встречается так же часто, как и у детей с нормальной кожей (1,1%).
Интересно, что есть три гаптена, которые редко сенсибилизируют как здоровых детей, так и страдающих атопическим дерматитом взрослых: неомицин (2,0% против 1,7%)), смесь «Carba» (0,8 против 0,6%), кватерниум (0,4 против 0,2%) [8]. Неомицин, в частности, входит в состав вакцин, наружных офтальмологических и других средств.
Парафенилендиамин чаще всего становится причиной возникновения АКД при использовании краски для волос, меха и одежды (черного, синего, коричневого цветов).
Позитивным тест на n-фенилендиамин оказывается у 10% лиц и 50–60% пациентов с профессиональными заболеваниями.
Существует перекрестная сенсибилизация между парафенилендиамином и парааминофенолом, метафенилендиамином и такими препаратами, как сульфонамиды и бензокаин.
Парабен и его парааминогруппы входят в состав антибиотиков, косметических средств, продуктов питания в качестве консерванта. Чаще всего сенсибилизация к парабену наблюдается у больных с ulcus cruris, а также у пациентов, страдающих экземой рук, дерматитом лица, дерматитом ног, профессиональным дерматитом и у лиц старше 40 лет.
Степень проникновения парабена через кожу зависит от его концентрации, длительности воздействия, а также от основы препарата.
Считается, что попадание парабена в организм через продукты не вызывает развития АКД, тогда как у сенсибилизированных больных с ulcus cruris описаны случаи возникновения гематогенной контактной экземы после внутривенных инъекций некоторых антибиотиков .
АКД у больных с атопическим дерматитом
Нарушение целостности кожного барьера – кардинальный признак атопического дерматита – предполагает высокую вероятность развития контактной сенсибилизации у таких больных. Как известно, ухудшение (обострение) атопического дерматита может быть вызвано множеством факторов: пищевые, ингаляционные аллергены, климатические факторы, химические или физические ирританты.
Очень важным триггером обострения атопического дерматита может служить суперинфекция кожи (главным образом стафилококковой, грибковой этиологии). Предполагается также, что особую роль агрессивные детергенты и одежда (синтетическая, хлопковая) могут играть в поддержании хронического экзематозного воспаления при атопическом дерматите, особенно у детей.
Доказана провоцирующая роль текстиля в возникновении АКД (например, нейлон может вызывать АКД и контактную крапивницу, а хлопок – острый или кумулятивный ирритантный дерматит и ухудшение течения атопического дерматита). Дисперсные красители являются липофильными молекулами, легко высвобождающимися при потении и трении кожи.
Чаще всего аллергия к текстилю наблюдается у женщин с ожирением и гипергидрозом. Примерно 34% взрослых имеют позитивные пэтч-тесты на красители; влияние текстильных красителей на возникновение контактной сенсибилизации у детей изучено очень плохо.
Как было показано недавно, наиболее часто на текстильные красители реагируют дети с аллергией на никель, параамины, неомицин, парафенилендиамин; у большинства из них в анамнезе наблюдался атопический дерматит.
Это может показаться парадоксальным, но, по данным некоторых авторов, доказанная связь между АКД и атопическим дерматитом как фактора риска возникновения контактной сенсибилизации отсутствует [16, 25, 31].
Действительно, связь между атопией и контактным дерматитом не до конца ясна. Экспериментальные данные указывают на дисбаланс между Th1- и Th2-клетками при атопическом дерматите и АКД . В ходе исследования H. Nakayama et al.была выявлена высокая степень корреляции между уровнем антител к металлотионину в сыворотке крови у больных с атопическим дерматитом, имеющим аллергию на металл, по сравнению с теми, кто не страдал контактным дерматитом на металл.
Считается, что больные с неактивной фазой или легкой степенью тяжести течения атопического дерматита имеют слабую сенсибилизацию к контактным аллергенам. По мнению М. Uehara и T. Sawai, подобный феномен характерен только для тяжелой формы атопического дерматита.
В ходе исследования, проведенного во Франции, в котором приняли участие 251 больной с дерматитом, позитивные пэтч-тесты были выявлены у 31% детей и 66% взрослых.
По данным литературы, частота контактной сенсибилизации среди детей, страдающих атопическим дерматитом, составляет 23,8–71% .
Исследователи указывают на высокую степень различия между сенсибилизацией к тиомерзалу у здоровых детей (2,1%) по сравнению с детьми, страдающими атопическим дерматитом (14,0%).
Так, доказана провоцирующая роль тиомерзала в обострении атопического дерматита после прививки, содержащей тиомерзал, у 5 детей в возрасте 7–28 мес жизни, причем у всех из них аппликационный тест на тиомерзал был положительным.
Другое консервирующее вещество – катон CQ также вызывает более высокую степень сенсибилизации у детей с атопическим дерматитом (21%) по сравнению с 1,4% у здоровых детей.
В Австрии примерно вдвое чаще контактный дерматит выявлялся среди детей с атопическим дерматитом (24,8% по сравнению с 18,4% – у неатопиков). Аналогичные показатели были получены при обследовании детей с атопическим дерматитом, проживающих в Норвегии (28,8% по сравнению с неатопиками – 17,9%) .
Во Франции из 137 детей с атопическим дерматитом 43% имели контактную сенсибилизацию, подтвержденную пластырными пробами.
У 5,0–7,4% взрослых больных с атопическим дерматитом отмечается контактная сенсибилизация к парфюмерной смеси.
Следует помнить о том, что существует определенный риск возникновения ятрогенной сенсибилизации при применении наружной терапии, главным образом местными антисептиками и/или антибиотиками, и даже смягчающих средств, особенно у больных с атопическим дерматитом.
Интересно отметить, что лица с атопией страдают профессиональной контактной экземой так же часто, как неатопики. P. Lisi и S. Simonetti при проведении пэтч-тестирования у 61 ребенка установили, что атопическая экзема не представляет риск-фактора для развития контактной сенсибилизации, хотя кожный барьер у таких больных всегда нарушен .
Этиологическая диагностика АКД
При подозрении на АКД следует уточнить анамнез заболевания с целью поиска аллергенов, роль которых в дальнейшем следует оценить путем постановки пластырной пробы стандартным набором аллергенов, чаще всего вызывающих контактный дерматит.
В России до сих пор не зарегистрирован подобный стандартный набор для диагностики АКД, поэтому мы не будем останавливаться на особенностях выбора веществ для тестирования.
Скажем лишь о том, что показания для назначения аппликационных тестов должны быть строгими, поскольку у каждого из испытуемых существует опасность возникновения сенсибилизации.
- В то же время в некоторых европейских странах аппликационное тестирование считается рутинным методом, кстати, наиболее часто применяющимся при обследовании детей с атопическим дерматитом, больных с экземой рук и конечно же для уточнения этиологии профессиональных дерматозов.
- В настоящее время для аппликационного тестирования детей рекомендуют применять стандартный набор аллергенов, использующихся для тестирования взрослых, в обычной концентрации, за исключением никеля сульфата (1% вместо 5%) и PPD (0,5% вместо 1%).
- Всегда следует помнить о возможности получения недостоверных результатов при тестировании больных с подозрением на АКД .
Источник: https://www.lvrach.ru/2005/03/4532239/
Контактный дерматит
Контактный дерматит — сыпь, обусловленная кожной реакцией.
МКБ-10
L25.925.9
Контактный дерматит (устар. Простой дерматит) — реакция кожи (дерматит), возникающая в результате воздействия на неё аллергенов (аллергический контактный дерматит) или раздражителей (раздражающий контакный дерматит). Часто причиной аллергического контактного дерматита является реакция на формальдегид, который высвобождается из производных, входящих в состав многих шампуней, лосьонов, увлажняющих средств. Фототоксический или фотоконтактный дерматит (фотодерматит (англ.)русск.) возникает, когда аллерген или раздражитель активируется под воздействием солнечного света.
Клиническая картина
Клиническая картина простых дерматитов зависит не только от силы и характера раздражителя, но, главным образом, от индивидуальных особенностей организма, его защитных реакций.
Для острого дерматита характерны краснота, отёчность кожи в очаге поражения, возможны узелки, пузыри, пузырьки, эрозии, мокнутие. Процесс завершается шелушением, нередко остаётся пигментация.
Субъективно больных беспокоят боль, жжение, напряжение кожи. При обширных поражениях больные жалуются на недомогание, повышение температуры тела, функциональные нарушения нервной системы.
Повторно простой дерматит может возникнуть только после нового контакта с раздражителем.
Лечение
В первую очередь необходимо полностью исключить контакт с раздражителем (аллергеном). После этого, как правило, сыпь проходит самостоятельно в считанные дни или недели.
Этот срок будет зависеть от того, насколько был продолжительным контакт кожи с триггером: чем короче контакт — тем быстрее пройдет сыпь и наоборот.
В случае сильного зуда при контактном дерматите, обусловленным аллергеном, целесообразно применение антигистаминных препаратов.
Во избежание инфицирования расчесы на коже рекомендовано обрабатывать мягкими антисептическими средствами или отварами трав (ромашки, календулы).
Источник: https://ru.wikipedia.org/wiki/Контактный_дерматит
Причины
Сегодня выпускается огромное количество различных химических веществ, которые могут вызвать аллергический контактный дерматит. Сюда относятся различные стиральные порошки, лаки, краски, средства бытовой химии, различная парфюмерная продукция, косметические средства, синтетические материалы.
Довольно часто постоянный контакт с химическими веществами на работе с течением времени вызывает у человека развитие профессионального дерматита.
Формирование аллергического контактного дерматита может быть спровоцировано контактом с медикаментозными средствами.
Иногда развитие аллергии отмечается при контакте с таким растениями, как примула, борщевик, ясенец белый. В этом случае речь идет о фитодерматите.
Несмотря на то, что аллерген оказывает воздействие на кожу, происходящие вследствие этого изменения оказывают влияние на весь организм. Выраженность аллергической реакции и время за которое формируется реакция сенсибилизации зависят от того насколько сильным было влияние антигена на кожные покровы.
Важную роль в развитии процесса играет общее состояние организма, а также предрасположенность к развитию аллергии, степень нарушения работы иммунной системы и степень истончения рогового слоя кожи.
Например, если человек страдает повышенном потоотделением, то он более подвержен развитию аллергического контактного дерматита, спровоцированного контактом с одеждой, изготовленной из окрашенных тканей.
Симптомы
Локализация проявлений аллергического контактного дерматита наблюдается в местах контакта кожи с аллергеном. Поврежденный участок обладает четкими границами. Клиническими проявлениям недуга являются покраснение кожи и возникновение отека.
По мере прогрессирования заболевания отмечается развитие папул, которые быстро наполняются жидкостью и переходят в стадию пузырьков. На месте вскрытия пузырьков отмечается возникновение эрозивных участков, которые при заживлении покрываются корочками.
Помимо этого, в области локализации аллергии отмечается возникновение зуда, а после заживления эрозий выраженного шелушения.
При длительном контакте с аллергеном на фоне уже имеющейся аллергической реакции, возможно развитие хронического аллергического контактного дерматита, который проявляется нечеткими границами очага поражения, а также распространением воспаления на участки кожи, которые не вступали в контакт с аллергеном.
При тяжелой сенсибилизации организма отмечается генерализация процесса. Клиническая картина хронического аллергического контактного дерматита проявляется развитием папул, повышенной сухостью и шелушением кожи, а также утолщения кожи с усилением кожного рисунка.
Заболевание сопровождается развитием выраженного зуда, что сопровождается возникновением вторичных повреждений кожи, вызванных ее постоянным расчесыванием.
Диагностика
Аллергический контактный дерматит достаточно легко диагностируется так как он обладает типичной клинической картиной. Точно определить аллерген, который вызвал появление дерматита, помогают кожные пробы. Их проводят при помощи специальных тест-полосок.
Лечение
Основной фактор успешного лечения – исключение контакта кожи с аллергеном. В лечении острого аллергического контактного дерматита эффективным является применение кортикостероидных мазей. При образовании больших пузырей производят их прокалывание. Для снятия зуда и отечности назначают антигистаминные препараты, а в тяжелых случаях принимают внутрь кортикостероидные препараты.
Профилактика
Полное исключение контакта с аллергеном, а также своевременное лечение любых реакций сенсибилизации позволяет снизить вероятность развития аллергического контактного дерматита.
Источник: https://www.obozrevatel.com/health/bolezni/allergicheskij-kontaktnyij-dermatit.htm
Контактный дерматит
Дерматит — это воспаление кожи. Контактный дерматит относится к дерматитам, возникающим в результате воздействия на кожу внешних факторов — аллергенов и раздражителей.
Простой контактный дерматитвозникает в результате контакта кожи с веществом, которое механически или химически раздражает ее, вызывая повреждение.
В большинстве случаев причиной развития простого контактного дерматита становятся продукты ежедневного использования, такие как мыло, моющие и дезинфицирующие средства.
Простой контактный дерматит кистей развивается при долгом воздействии на кожу рук горячей воды, мыла, мясного, фруктового сока и других раздражающих веществ.
Слабые раздражители вызывают незначительное покраснение, сухость кожи, появление мелких трещин, умеренный зуд.
Сильные раздражители, такие как хлорная известь и едкие щелочи, приводят к появлению отека, пузырей, мокнутия, умеренной болезненности.
Высыпания чаще всего локализуются на коже межпальцевых промежутков. Простой контактный дерматит может поражать и кожу лица, особенно тонкую кожу век.
Аллергический контактный дерматит представляет собой воспалительную иммунную реакцию, развивающуюся на коже в месте контакта с аллергеном.
Распространенной причиной появления аллергического контактного дерматита становится масло урушиол, содержащееся в таких растениях, как плющ ядовитый, ядовитый дуб и лаковое дерево. Плоды гинкго и кожура манго также содержат раздражающее кожу масло урушиол.
Другие распространенные аллергены: никель, который содержится в ювелирных изделиях, формальдегид и кватерний, содержащиеся в косметике и лаке для ногтей, предметы из резины и средства для обработки натуральной и синтетической кожи.
Химические ингредиенты, содержащиеся в солнцезащитных средствах, такие как оксибензон и октокрилен, могут стать причиной развития аллергического контактного дерматита у детей.
Кроме того, аллергический контактный дерматит могут вызывать определенные лекарственные средства, содержащие ланолин, неомицин и другие антибактериальные средства, бензокаин и тимеросал. Моющие средства для стирки белья — распространенная причина развития аллергического контактного дерматита.
Аллергический контактный дерматит проявляется эритемой (сильное покраснение кожи, вызванное расширением капилляров), сопровождающейся умеренным зудом.
В более тяжелых случаях на фоне эритемы могут формироваться везикулы (водянистые полости, приподнятые над уровнем кожи).
Высыпания обычно распространены в области контакта с аллергеном, однако могут располагаться и на других участках тела при распространении аллергена руками. Мытье рук с мылом может предотвратить распространение раздражающих веществ.
Высыпания обычно появляются в течение 12–48 часов после контакта с аллергеном, однако в некоторых случаях могут проявиться спустя две недели. В хронических случаях высыпания на коже присутствуют в течение нескольких месяцев или лет, что затрудняет поиск аллергена, вызвавшего реакцию.
- Различают аллергический и простой контактный дерматиты; последний составляет около 80% случаев контактного дерматита.
- Люди со светлой кожей, склонной к сухости, подвергаются наибольшему риску развития простого контактного дерматита.
- Аллергическая реакция может развиться спустя несколько месяцев или лет после начала использования провоцирующего наружного средства.
- Предрасположенность к развитию у человека аллергической реакции на определенный аллерген чаще всего имеет генетические предпосылки.
При появлении описанных симптомов необходимо вспомнить, с чем человек соприкасался. Необходимо тщательно промыть пораженную область, чтобы удалить остатки воздействующих на кожу раздражающих веществ. При сохранении симптомов заболевания следует обратиться к врачу.
Постановка диагноза контактного дерматита основывается на сборе анамнеза и клиническом осмотре. Диагноз подтверждает уменьшение выраженности симптомов заболевания после устранения контакта с аллергеном.
В некоторых случаях больным проводятся кожные аллергические пробы, во время которых на кожу наносятся разведенные аллергены. Реакция позволяет диагностировать тип контактного дерматита.
Проводить кожные аллергические пробы должны врачи-дерматологи или аллергологи, специально обученные этой методике.
В первую очередь необходимо выявить и устранить вызвавший дерматит фактор. В легких случаях принятие лечебных ванн и использование смягчающих лосьонов помогает снизить выраженность воспалительного процесса.
При наличии мокнутия рекомендуется использовать охлаждающие примочки и носить хлопчатобумажную одежду, смоченную водой и слегка отжатую, в области пораженного участка кожи.
Влажную одежду необходимо менять каждые восемь часов.
При легкой или средней степени тяжести контактного дерматита больным рекомендовано использовать наружные глюкокортикостероидные средства, от слабоактивных до сверхсильных. В более тяжелых случаях может потребоваться прием системных глюкокортикостероидных и антигистаминных препаратов.
Стоит заранее выписать возможные раздражающие вещества, вызвавшие контактный дерматит. При развитии контактного дерматита у детей родителям необходимо обратить внимание на увлечения и занятия ребенка для поиска раздражителя.
Источник: https://chaika.com/what-do-we-treat/diseases/kontaktnyi-dermatit